阴式瘢痕妊娠病灶切除联合子宫修补对Ⅱ型剖宫产瘢痕妊娠患者子宫内膜容受性的影响
2022-04-15方钟铿车慧敏
方钟铿,车慧敏
(西安市人民医院/西安市第四医院妇产科,陕西 西安 710004)
剖宫产瘢痕妊娠(cesarean scar pregnancy,CSP)指受精卵着床于前次剖宫产子宫切口瘢痕处的一种异位妊娠,是剖宫产的远期并发症之一,Ⅱ型CSP指孕囊生长于子宫前壁下段瘢痕肌层位置,绒毛植入肌层较深,其周围分布有丰富的血流信号,瘢痕厚度≤3 mm,且胚胎结构较为模糊[1],容易导致孕妇大出血[2]。宫腔镜手术虽可准确定位显示病灶,并尽量完成清除孕囊组织,但在瘢痕较薄、直径较大的孕囊切除中存在较高手术风险[3]。阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术是国内使用最多的CSP微创疗法之一,术中通过切开膀胱腹膜返折,从而快速切除孕囊及蜕膜等病灶组织,并完成瘢痕部位修补[4]。越来越多研究[5-7]证实,阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术能有效地缩短剖宫产瘢痕妊娠手术时间,促进患者术后康复,减小患者医疗负担。目前,在Ⅱ型CSP 治疗方面虽无统一规范化疗法,但保留患者生育能力仍为其治疗基本原则。子宫内膜容受性指子宫内膜接受胚胎着床生长的能力,是影响妊娠结局的重要因素之一[5]。目前,虽然关于阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术治疗不同类型CSP 的研究较多,但关于其对有生育需求的Ⅱ型CSP 患者子宫内膜容受性和远期孕期妊娠结局影响的研究较少见。本研究通过单中心随机对照研究,就阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术对有生育需求Ⅱ型CSP 患者子宫内膜容受性和孕期妊娠结局的影响进行分析。
1 资料与方法
1.1 一般资料
选择2017年3月至2019年3月在西安市第四医院接受治疗的Ⅱ型CSP 患者84 例为研究对象。纳入标准:符合《剖宫产术后子宫瘢痕妊娠诊疗专家共识(2016)》CSP 诊断标准[8],且经阴道超声确诊为Ⅱ型CSP;孕周<12 周,且未发生子宫破裂;有生育需求;凝血功能正常;非过敏体质。排除标准:合并卵巢囊肿或子宫息肉等妇科疾病;心肺等脏器功能严重不全;合并全身性感染性疾病或免疫系统疾病;不愿参与研究。采用随机单双序列分组法将纳入者分为对照组和研究组。对照组38 例,年龄24~37,平均(31.16±3.17)岁;孕次2~5次,平均(2.66±0.82)次;距离上次剖宫产时间7 个月~6 年,平均(3.77±1.31)年;停经时间41~81 d,平均(56.97±10.33)d;胚囊直径20~41 mm,平均(30.58±3.18)mm。研究组46例,年龄25~37岁,平均(31.85±3.21)岁;孕次2~5次,平均(2.79±0.84)次;距离上次剖宫产时间6 个月~7 年,平均(3.94±1.36)年;停经时间 40~83 d,平均(55.84±10.27)d;胚囊直径18~43 mm,平均(31.28±3.23)mm。上述两组资料对比,差异无统计学意义(P>0.05)。纳入者均签署知情协议书,且本研究获得医院伦理委员会审核批准。
1.2 手术方法
1.2.1 对照组 给予宫腔镜妊娠病灶切除术治疗:第一步,采用子宫动脉栓塞术对双侧子宫动脉进行止血:患者入室后取仰卧位,双侧腹股沟皮肤常规消毒;一侧股动脉部位皮下局麻,Seldinger技术股动脉穿刺,置入动脉短鞘;沿短鞘置入导管,动脉造影显示子宫动脉,并将导管送至子宫动脉;透视下向子宫动脉注入明胶海绵细颗粒与造影剂混合液,边注入边观察动脉血流情况,待血流明显变缓后停止;同法对对侧子宫动脉进行处理后,于穿刺点留置止血器。第二步,宫腔镜妊娠病灶切除,即子宫动脉栓塞术后24~48 h,服用米索前列醇(华润紫竹药业有限公司,国药准字H20000668)软化扩张宫颈;入室后取截石位,全麻,超声引导下待宫颈扩张至满意后,植入宫腔镜(奥林巴斯OLYMPUS,型号A4674A),观察子宫峡部血管分布和形态;将宫腔镜逐渐深入宫底,探查宫腔情况,确定病灶位置后,选择电切割技术对病灶进行环形切割,电凝止血。
1.2.2 研究组 给予阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术治疗:患者禁食禁饮6~8 h 以后入室,全麻,取膀胱结石位,导尿排空膀胱。协助患者将臀部挪至术床边缘10 cm 左右;阴道拉钩划开阴道前后壁以充分暴露宫颈,宫颈钳夹住宫颈前唇向下牵拉以充分显露阴道前穹隆,向膀胱宫颈间隙注入30~50 mL、1∶20万倍肾上腺素盐水,切开阴道壁和膀胱宫颈反折腹膜,打开腹膜,伸入阴道拉钩,将膀胱向上牵拉,以暴露紫蓝色瘢痕妊娠病灶;宫颈注射6 IU 的垂体后叶素后,于妊娠病灶最凸起部位间瘢痕组织切开,并用爱丽丝钳夹住切口边缘,卵圆钳清除妊娠病灶,负压吸引管清理宫腔残余病灶;切除缺陷部位瘢痕组织,将瘢痕边缘修剪整齐;0 号可吸收线对子宫峡部切口进行连续缝合,检查无活动性出血后,关闭腹膜,缝合浆肌层、腹膜和阴道壁,留置导尿管1~2 d。
1.3 观察指标
①记录两组术中失血量、住院时间、人绒毛膜促性腺激素(human chorionic gonadotropin,HCG)转阴时间(下降至0~10 IU 范围内所用时间)、月经恢复时间及具体月经量,其中月经量多少判定标准为术前月经量;②术后随访,6 个月复诊时对两组患者实施宫腔超声造影检查,观察测定记录患者剖宫产瘢痕形态和子宫内膜残存肌层比(残余肌层厚度/临近肌层厚度)、子宫内膜厚度。③术后随访至2021 年4 月30 日,统计两组术后再妊娠情况和妊娠结局。
1.4 统计学方法
SPSS 22.0 软件,计数资料[n(%)]组间比较选用χ2/Fisher 精确检验;计量资料()比较用t检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组手术及术后恢复情况
与对照组相比,研究组术中失血量明显减少,住院时间、HCG 转阴及月经恢复时间均明显缩短,术后月经量正常者占比明显升高,月经量多者人数明显减少(P<0.05),而两组月经量减少者人数比较差异无显著性(P>0.05,表1)。
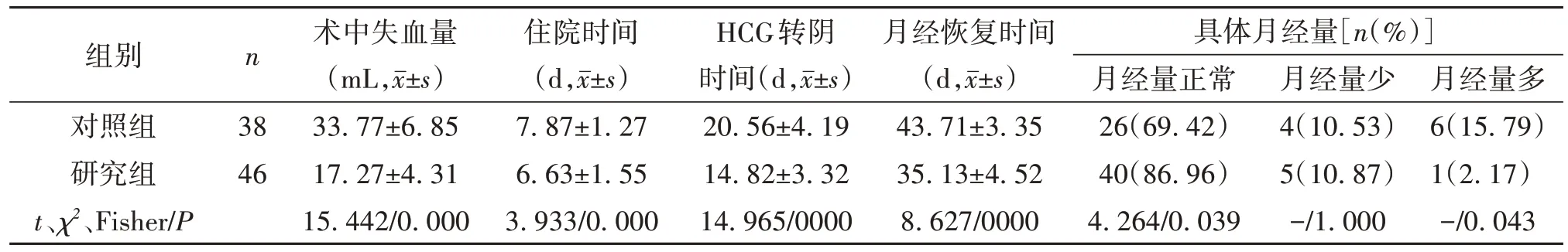
表1 两组手术及术后恢复情况
2.2 两组术后瘢痕形态和子宫内膜容受性
与对照组相比,研究组术后6 个月时剖宫产瘢痕的长、宽和深度均明显缩小,子宫内膜残存肌层比明显下降,子宫内膜厚度明显增大(P<0.05,表2)。
表2 两组术后瘢痕形态和子宫内膜容受性()
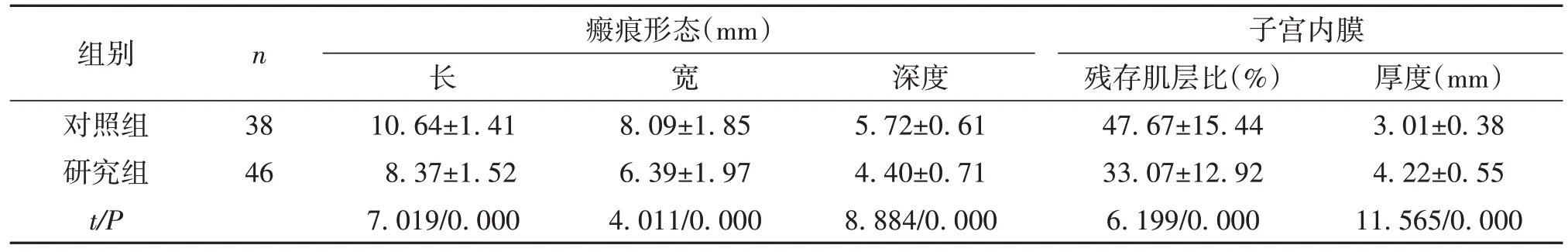
表2 两组术后瘢痕形态和子宫内膜容受性()
组别对照组研究组t/P n 瘢痕形态(mm)长10.64±1.41 8.37±1.52 7.019/0.000宽38 46 8.09±1.85 6.39±1.97 4.011/0.000深度5.72±0.61 4.40±0.71 8.884/0.000子宫内膜残存肌层比(%)47.67±15.44 33.07±12.92 6.199/0.000厚度(mm)3.01±0.38 4.22±0.55 11.565/0.000
2.3 两组远期妊娠情况及结局比较
术后随访,对照组2 例异位妊娠中1 例于术后18个月成功妊娠后被确定为输卵管妊娠,经输卵管切开取胚治疗后26 个月后再次成功宫内妊娠,另1例切除单侧输卵管后随访中未见妊娠;3例稽留流产者中2 例清宫术再次成功宫内妊娠;研究组1 例输卵管妊娠患者经单侧输卵管切除后随访中未见妊娠。研究组术后远期随访再妊娠总不良事件发生率显著低于对照组(P<0.05,表3)。

表3 两组远期妊娠情况及结局比较[n(%)]
3 讨论
Ⅱ型CSP 是临床常见的CSP 类型之一,因其孕囊组织深入妊娠瘢痕深肌层,且向膀胱侧生长,故容易引发子宫破裂或大出血,甚至伤及膀胱[9]。目前,对于Ⅱ型CSP 临床主要通过手术切除胚囊组织来终止妊娠。
宫腔镜瘢痕妊娠切除术可准确定位病灶,显示病灶特征,术中对子宫动脉的预处理阻断了母体向胚囊供血供氧,从而终止其发育,然后再在宫腔镜下环形切除病灶,是临床治疗CSP 的有效术式之一[7];但动脉预处理会增加卵巢动脉损伤和卵巢早衰风险,延长患者治疗时间,增加手术费用;且术中未对瘢痕部位损伤进行处理,患者再次发生CSP 的风险未得到解除[10-11],此外,该术式对于孕囊较大的病灶切除效果欠佳[3]。随着微创理念的深入,阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术成为复杂型CSP 治疗的常用术式,术中无需打孔,无需行子宫动脉栓塞,手术创伤小,术中止血迅速,病灶清除率高,符合微创治疗理念,且治疗费用低廉[12]。本研究观察显示,在Ⅱ型CSP 治疗中,与对照组相比,阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术能有效减少术中出血量,缩短患者住院时间、HCG 转阴及月经恢复时间,该结果与徐郑军等[6]研究结果一致。分析原因,虽然对照组通过子宫动脉栓塞处理,阻断动脉血流,一定程度上降低了术中出血风险,但并未对子宫动脉侧支及毛细血管网造成影响,因此出血量大,同时长时间子宫动脉栓塞可能会对卵巢功能造成损伤。阴式瘢痕妊娠病灶切除联合子宫瘢痕修补术属于微创术式,术中充分利用女性自然生殖间隙,快速而彻底地切除胚囊组织,从而促进HCG水平快速下降;术中无需重新选择手术切口,手术创伤小,且术中注射垂体后叶素能有效收缩血管,从而减少了术中出血量[13];同时,术中相关操作对子宫内膜结构和卵巢功能的损伤轻,患者术后月经恢复快。研究组月经量正常者人数显著多于对照组,月经量大者人数少于对照组,术后6个月时剖宫产瘢痕的长、宽和深度明显<对照组,子宫内膜残存肌层比明显低于对照组,子宫内膜厚度>对照组,再次妊娠不良事件发生率低于对照组。这主要归因于阴式瘢痕妊娠病灶切除通过阴道壁和膀胱宫颈反折腹膜、腹膜切开,向上牵拉膀胱等操作,防止对膀胱造成损伤,同时能清晰地显示胚囊病灶周围情况;切开剖宫产瘢痕夹除病灶组织,有效避免了对周围子宫内膜组织的损伤,有助于术后子宫内膜功能和卵巢功能快速恢复,故研究组术后6个月子宫内膜厚度大于对照组。同时胚囊组织清除后对剖宫产瘢痕组织进行修补操作,不仅能清除子宫壁上的微管道,预防子宫憩室形成,为月经期血液流畅提供通道,从而减少了血流不尽事件出现[14]。同时,以往有报道[15]指出,剖宫产瘢痕愈合不良与CSP发生密切相关,认为CSP病灶切除后,给予子宫瘢痕修补,能有效地降低CSP 再发生风险,故研究组术中进行了缺陷部位瘢痕切除和切缘修剪等操作,消除了CSP 形成条件,这也是研究组剖宫产瘢痕形态和子宫内膜残余肌层比均<对照组,而子宫内膜厚度>对照组的重要原因。
综上所述,对有生育需求的Ⅱ型CSP 患者实施阴式瘢痕妊娠病灶切除联合子宫瘢痕修补治疗,能有效地减少术中出血,促进子宫形态、功能和身体机能恢复,改善其远期妊娠结局,该术式值得临床推广,尤其宜在基层医疗单位推广应用。
