短期胰岛素泵强化治疗对新诊断2型糖尿病患者血糖控制的评价
2022-04-11林嘉润
林嘉润
(海丰县彭湃纪念医院,广东 汕尾 516400)
0 引言
2型糖尿病(T2DM)较为常见,其以血糖异常升高为特征,若不及时控制,可引起血管、神经等多种并发症,严重降低生活质量[1-2]。而对于新诊断T2DM患者而言,其胰岛β细胞尚未完全丧失,早期若能有效控制血糖波动,可减轻胰岛β细胞功能负担,改善胰岛β细胞功能。胰岛素是临床治疗T2DM的重要方式,三餐前皮下注射可快速补充外源性胰岛素,并于晚睡前加注长效胰岛素,可稳定控制全天血糖水平,降低高血糖对机体损害[3]。但常规皮下注射单次注射剂量较大,易增大体内胰岛素水平波动,引起低血糖等风险。而胰岛素泵强化治疗为新型治疗模式,其将全天胰岛素量分为基础量及三餐前注射量,能更好模拟胰腺分泌功能,按机体需求持续推注胰岛素,以维持全天血糖稳定,且胰岛素量更为平稳,血糖波动小,不易产生低血糖或控制不佳等风险[4]。鉴于此,本研究旨在分析短期胰岛素泵强化治疗新诊断T2DM的临床效果。
1 资料与方法
1.1 一般资料
选取我院2018年1月-2020年10月收治的60例新诊断T2DM患者,按随机数字表法分为两组,各30例。对照组男18例,女12例;年龄35~62岁,平均(51.36±5.19)岁;体质量指数21~27kg/m2,平均(24.58±1.13)kg/m2;病程1~8个月,平均(4.35±1.02)个月;文化程度:4例大专及以上、14例高中、12例初中及以下。观察组男19例,女11例;年龄37~61岁,平均(51.32±5.15)岁;体质量指数21~27kg/m2,平均(24.61±1.15)kg/m2;病程1~8个月,平均(4.38±1.04)个月;文化程度:3例大专及以上、16例高中、11例初中及以下。两组一般资料对比,无统计学差异(P>0.05),本研究已得到医院医学伦理委员会批准。
1.2 入选标准
纳入标准:符合《中国2型糖尿病防治指南(2017年版)》[5]中T2DM相关诊断;新发现T2DM或新诊断不超过1年,且未应用降糖药物治疗;精神障碍者;患者及家属知情同意。
排除标准:1型糖尿病;伴有严重并发症;伴有严重感染性疾病;依从性差;肝肾衰竭者。
1.3 方法
两组患者均进行系统化疾病宣教,并依据个人情况制定饮食与运动计划。
对照组给予皮下注射胰岛素治疗,采用门冬胰岛素30注射液(诺和诺德(中国)制药有限公司,国药准字号:S20133006)治疗,初始总量0.5U/(kg·d),按3:1:2比例分配至三餐前注射,后续依据病情进展调整剂量。
观察组予以短期胰岛素强化治疗,采用IP-101-Ⅳ型胰岛素泵持续输注门冬胰岛素注射液,初始总量0.44U/(kg·d),基础量与餐前量按1:1分配,餐前量按1:1:1分配,后期依据血糖水平调整给药剂量。两组均持续治疗2周评价疗效。
1.4 观察指标
治疗前和治疗2周后评价临床效果。①血糖水平:采用血糖分析仪检测两组空腹血糖(FBG)、糖化血红蛋白(HbA1c)、餐后2h血糖(2hPG)变化;②胰岛功能:以稳态模型计算胰岛β细胞功能指数(HOMA-β)和胰岛素抵抗指数(HOMA-IR),其中HOMA-β=20×空腹胰岛素/(FPG-3.5),HOMAIR=(FPG×空腹胰岛素)/22.5;③低血糖发生率:记录治疗期间两组低血糖情况。
1.5 统计学方法
采用SPSS 22.0软件分析数据,计数资料以百分数表示,用x2检验;计量资料以“”表示,用t检验;P<0.05为差异有统计学意义。
2 结果
2.1 血糖水平
观察组治疗后FBG、HbA1c、2hPG低于对照组,有统计学差异(P<0.05),见表1。
表1 两组血糖水平对比()
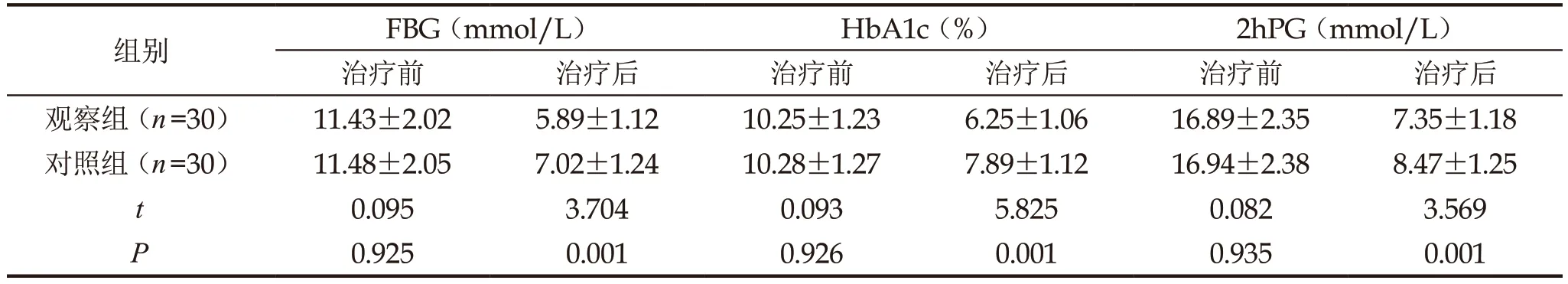
表1 两组血糖水平对比()
2.2 胰岛功能
观察组治疗后HOMA-β高于对照组,HOMA-IR低于对照组,有统计学差异(P<0.05),见表2。
表2 两组胰岛功能对比()
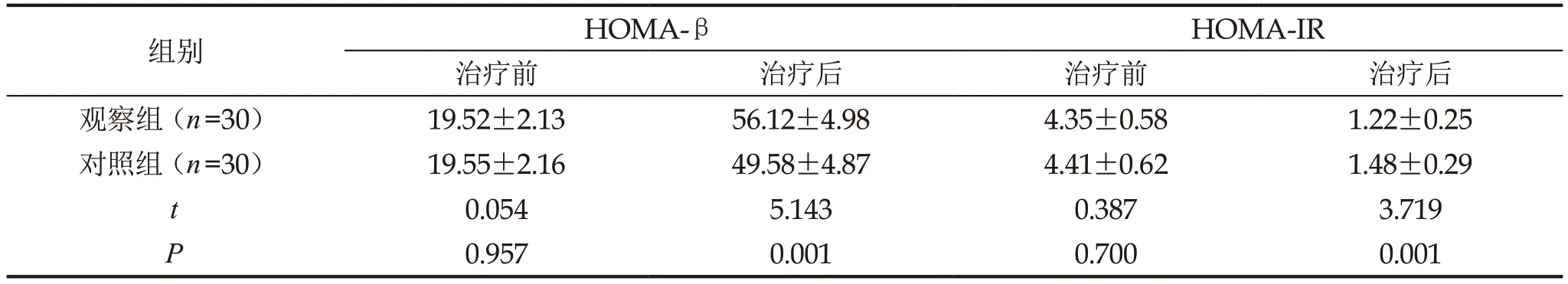
表2 两组胰岛功能对比()
2.3 低血糖发生率
对照组8例低血糖,低血糖发生率为2 6.67%(8/30);观察组2例低血糖,低血糖发生率为6.67%(2/30)。观察组低血糖发生率低于对照组,有统计学差异(x2=4.320,P=0.038)。
3 讨论
胰岛β细胞功能缺陷和胰岛素抵抗是引起T2DM的重要病因,当机体受多种因素影响导致血糖升高时,机体胰岛β细胞会大量分泌胰岛素来降低血糖水平,若患者胰岛β细胞功能障碍,则会引起胰岛素分泌不足,使得血糖难以稳定下降[6-7]。而部分患者胰岛素分泌正常,机体却对胰岛素不敏感,胰岛素利用度低,即造成胰岛素抵抗,故而血糖也呈高水平。但对于新诊断患者而言,其胰岛β细胞功能损伤较轻,尚处于可逆阶段,早期若能补充外源性胰岛素,可有效减轻胰岛β细胞负担,以促进胰岛β细胞功能恢复[8-9]。
胰岛素皮下注射为常用胰岛素补充方式,早期进行胰岛素治疗,可促进患者血糖尽快达标,以降低葡萄糖毒性,一定程度上恢复早时胰岛素分泌,从而保护胰岛细胞功能,阻止病情进展[10-11]。本研究采用门冬胰岛素为速效胰岛素,具有吸收快、降糖可靠等特点,但常规三餐前皮下注射使得单次注射剂量较大,血糖稳定性欠佳,易导致血糖控制过度,引起低血糖风险[12-13]。本研究中,相比于对照组,观察组治疗后FBG、HbA1c、2hPG较低,HOMA-β较高,HOMAIR较低,低血糖发生率较低,表明胰岛素泵强化治疗新诊断T2DM效果显著,可增强胰岛β细胞功能,稳定机体血糖水平,且低血糖风险低。分析原因如下,胰岛素泵为目前最简洁、精准的胰岛素输注系统,将引导针扎入患者皮下后,调整完成餐前量及基础率后,可确保胰岛素输注至患者体内。胰岛素泵优势在于能模拟人体胰腺正常工作方式,不间断地持续输注微量胰岛素,以满足正常生理需求,并于餐前再次注入一定量胰岛素,降低食物摄入后血糖波动,进而确保全天血糖稳定[14-15]。相较于常规皮下注射,胰岛素泵强化治疗能降低餐前胰岛素用量,避免大剂量速效效、长效胰岛素注射后体内的重叠作用,在控制血糖波动的同时有助于减少低血糖事件。
综上所述,短期胰岛素泵强化治疗可减轻新诊断T2DM患者胰岛素抵抗,促进胰岛β细胞功能恢复,减小机体血糖波动,且低血糖风险低。
