基于DRG的高血压患者分组效果评价及住院费用分析
2022-04-02王佳莹WANGJiaying
□ 王佳莹 WANG Jia-ying
高血压是常见的慢性病之一,也是导致心脏病、脑卒中和肾病发病与死亡最重要的危险因素[1]。国务院最新发布的《健康中国行动(2019—2030年)》已将高血压疾病管理作为防控重大疾病的一项重要措施。高血压为终身性疾病且病情复杂,需要长期监测和规范治疗,因此高血压的治疗需要消耗较多的医疗资源,这不仅给患者的健康生活带来负担,还会不断增加其经济负担[2]。疾病诊断相关分组(DRG)是衡量医疗服务质量和医保支付的一个重要工具,目前已经在不同地区针对不同病种尝试开展DRG付费工作[3]。本研究分析了高血压DRG分组效果和影响住院费用的相关因素,为DRG付费提供参考。
资料与方法
1.资料来源。以某三甲医院2019年7月—2021年6月期间住院高血压患者为研究对象,数据来源于医院病案统计系统。采用BJ-DRGs分组器对病例进行分组。纳入标准:⑴依据ICD-10出院诊断为I10,提取病例总数为1431。⑵DRG分组筛选代码为FT21、FT23和FT25。排除标准:⑴非医嘱离院病例。⑵按照DRG分组编码统计,病例数小于100的DRG组的病例。⑶住院信息有缺失或数据明显错误的病例。⑷住院费用值小于P2.5和大于P97.5的离群值。最终DRG入组有效病例数为1310。
2.研究方法。使用SPSS26.0软件进行数据整理和统计分析。首先,对DRG分组效果进行评价,使用变异系数(CV)和总方差减少系数(RIV)评价住院费用组内一致性和组间异质性,CV值越小,数据离散程度越低,表明同一DRG组的费用相差越小,RIV值越大,组间异质性越大,分组结果越好[4-6]。使用Kruskal-Wallis H检验判断各组住院总费用是否存在显著差异,使用Nemenyi检验对具有显著统计学差异的组分别进行两两比较[7]。结合实际临床情况和相关文献,采用步进法多元线性回归分析住院费用的影响因素[8-9]。
结果
1.基本情况。本研究纳入高血压患者有效病例数为1310例,其中男性701例,占比53.51%,女性609例,占比46.49%;患者平均年龄为58.58±16.17岁,平均住院天数为8.81±3.33天,平均住院费用为7235.16±2645.36元。
2. DRG分组效果和住院费用分布。高血压患者DRG分组主要包括FT21、FT23和FT25三个组。三组的住院费用变异系数CV值均小于等于0.36,组内一致性较好;总方差减少系数RIV值为7.4%,组间异质性不够明显(见表1)。

表1 高血压患者DRG分组效果
运用K-S检验统计分析高血压患者各DRG分组的住院费用,结果显示均成偏态分布,经Kruskal-Wallis H检验,分组费用差异小于0.001,具有统计学意义(见表2)。运用进行Nemenyi检验,对各组费用进行两两比较,结果显示其3对分组差异均小于0.001,具有统计学意义(见表3)。

表2 高血压患者DRG分组住院费用分布
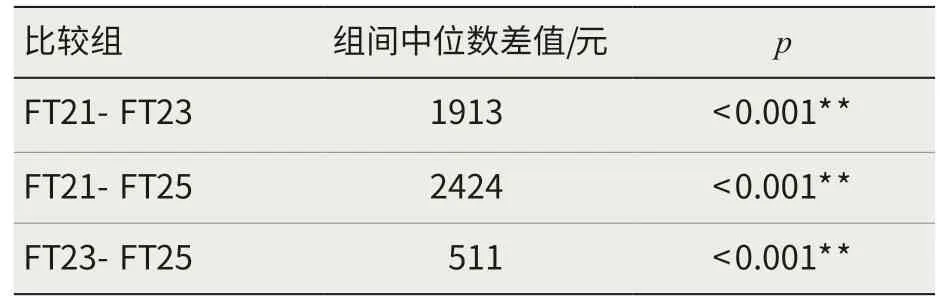
表3 高血压患者DRG分组住院费用Nemenyi检验
3.住院费用影响因素。通过阅读相关文献,选取10个与高血压患者住院费用相关的因素。因住院费用不符合正态分布,对其进行对数转换,使其近似服从正态分布,定义各变量名称、变量类型和量化赋值(见表4)。

表4 住院费用影响因素变量代码及赋值
采用步进法建立多元线性回归模型,纳入模型标准为p≤0.05,筛选高血压患者住院费用的影响因素。模型通过F检验(F=242.285,p<0.001),调整后R2=52.7%,说明模型拟合度良好。模型中各影响因素的VIF值均小于5,表明各因素不存在共线性的问题,D-W值为1.960,接近2表明模型不存在自相关性。因此,该模型样本数据间没有关联性,模型拟合度良好。根据标准化回归系数,高血压患者住院费用影响因素的影响程度从大到小分别为:住院天数(X1)、合并症数量(X2)、耗材费占比(X3)、有无手术操作(X4)、年龄(X5)和药费占比(X6)。根据非标准化回归系数,最终建立多元逐步回归方程:


表5 高血压患者住院费用影响因素的回归模型
讨论
1.DRG分组效果评价。根据ICD-10疾病编码,我们选取了诊断编码为I10主诊为高血压病例。通过BJ-DRG分组器分组后,选取的高血压病例多在FT21(高血压,伴重要并发症与合并症)、FT23(高血压,伴并发症与合并症)或FT25(高血压,不伴并发症与合并症)。利用变异系数(CV)和总方差减少系数(RIV)对各组间住院费用进行统计分析,各组内住院费用CV值均小于1,表明组内一致性好,同一组内资源消耗水平相似。RIV值为7.40%,表明各组间异质性不够明显,不同组间的资源消耗水平不同,但差异不明显。非参数检验各组住院费用,结果显示具有统计学意义,表明DRG分组能够较为客观的反映医疗资源消耗水平。BJ-DRG分组器主要依据有无并发症与合并症以及其严重程度对高血压进行分类,此分组方法其组内一致性较好且能够体现该疾病的医疗消耗水平,可以为医保支付结算提供参考[10-11]。但由于高血压患者住院费用较为接近,其组间异质性不明显,因此,建议增加住院天数、年龄、合并症数量等与住院费用的相关指标作为分类依据细化分组,使组间异质性更明显,使医保支付更为精准。
2.住院费用影响因素。研究发现药费占比会影响患者的住院费用,这是由于高血压患者主要以药物治疗为主。北京市已经取消了药品加成,药品收入已经从原来的利润变成了运营成本[12]。因此医院应完善规章制度,保证患者合理用药,减少药费占比,进而降低患者住院费用,控制医疗成本。由于高血压疾病病程长,治疗周期长,消耗医疗资源多等特点使患者住院天数多,这导致高血压患者住院天数成为影响住院费用的重要因素之一,这与之前的研究相一致[13]。临床路径管理有利于规范医疗行为,缩短住院天数,提升医疗服务质量[14-15]。因此,医院需要优化治疗方案,根据医院情况采用临床路径管理,在不降低医疗质量的前提下控制住院天数,提高床位使用率的同时减少医院资源的浪费和不必要医疗行为,进而降低患者住院费用。
高血压患者通常伴有其他疾病,特别是老年患者在住院后希望对身体进行全面检查。例如本研究中患者的手术多为胃镜或肠镜的息肉切除术,手术虽然不是为了治疗高血压,但手术患者会比非手术患者需要更多的医疗服务。此外,手术患者也同样需要使用更多的医用耗材,而研究发现材料费用同样会影响患者住院费用。因此,手术住院患者相较于非手术患者的住院费用要更高[16]。本研究建议在对高血压细分组时根据是否有手术操作,分入不同DRG组。这一点与韩雪等关于高血压3级患者住院费用分析观点一致[17]。
此外,患者年龄和合并症数量同样影响住院费用,因此加强重点人群健康管理,可以有效降低高血压的治疗费用[18]。建议各级医疗机构开展针对患者特别是老年患者开展健康知识宣讲、帮助患者改变不良生活习惯、减轻合并症症状、减少患者合并症出现数量,对于高血压患者医疗费用的降低起到关键性的作用。
综上所述,BJ-DRG分组器能够较为客观的反映高血压疾病的医疗资源消耗水平,可以作为医保支付的依据。在保证医疗质量的前提下,缩短住院天数,合理用药可以有效减少住院费用,降低医院运行成本,控制医保支出费用。
