94例甲状腺微小乳头状癌颈部淋巴结转移的影响因素分析
2022-03-17廖帅举刘晓丽倪卫惠陈晨王全胜
廖帅举,刘晓丽,倪卫惠,陈晨,王全胜
(南京医科大学附属明基医院 内分泌科,江苏 南京 210019)
甲状腺乳头状癌是甲状腺恶性肿瘤中最为常见的一种病理类型,占甲状腺恶性肿瘤总发生率的90%左右[1],甲状腺微小乳头状癌(papillary thyroid microcarcinoma;PTMC)是指肿瘤最大直径≤1 cm的甲状腺乳头状癌。目前,PTMC的发病率与临床检出率不断提高,但受解剖因素与检测技术的限制,甲状腺术前彩超以及穿刺检查对PTMC的颈部淋巴结以及中央区淋巴结转移的检出率与准确性并不高[2]。部分患者术前检查时未发现淋巴结转移,但术后临床病理结果却显示转移[3]。作者回顾性分析我院PTMC 患者临床资料,以探讨其与颈部淋巴结以及颈部中央区淋巴结转移的相关性,从而为临床采取可行的诊治策略提供依据。
1 资料与方法
1.1 一般资料
收集2019年1月至2021年5月就诊于南京医科大学附属明基医院的94例初次就医的PTMC患者临床资料,年龄(43.8±11.6)岁,男27例,占29%,基本情况见表1。
1.2 纳入及排除标准
纳入标准:(1)初诊、初治患者,既往无甲状腺手术史;(2)术后病理诊断为 PTMC者;(3)临床资料完整者;(4)无其他部位恶性肿瘤者;(5)术前经超声检查,明确癌灶最大径≤1 cm者;(6)患者及家属知晓并签署知情同意书。排除标准:(1)复发癌;(2)其他部位的甲状腺转移癌;(3)多发灶PTMC中存在>1 cm的结节。本研究经本院伦理委员会审核批准。
1.3 观察指标
包括患者肿瘤数量、肿瘤位置(甲状腺分腺叶以及峡部)、多灶性、被膜侵犯(通过术前超声影像、术中肉眼观察以及术后病理报告判定)、血流信号、肿瘤侧别、肿瘤钙化、肿瘤纵横比、促甲状腺素激素(TSH)、淋巴细胞性甲状腺炎等。
1.4 手术方法
94例PTMC患者均接受规范化手术治疗[4-6],让患者取仰卧位,气管插管进行全身麻醉。胸骨上方约2 cm处皮横纹处4~6 cm横切口,将患侧腺体显露,注意保护喉返神经和甲状旁腺,完成腺叶与峡叶切除,对患侧中央区淋巴结进行清扫,如果对侧腺体无明显结节形成且患者要求保留对侧腺体,可将对侧腺体保留。如果中央区病理证实存在癌转移或者双叶多结节,继续对淋巴结进行清扫,并进行甲状腺全切除手术。
1.5 颈部淋巴结转移判定标准
将颈部淋巴结组织送病理科活检,采用HE染色法,镜下在淋巴结组织中看到甲状腺乳头状癌的结构,如:乳头状结构、核沟、假包涵体以及浸润性生长,可判定为甲状腺乳头状癌伴颈部淋巴结转移。术后病理结果的判读由两名病理科高年资专科医师独立完成。
1.6 统计学处理
数据均选用 SPSS 26.0统计软件进行分析,符合正态分布的计量资料以均数±标准差进行表示,采用二元Logistic 回归分析进行PTMC颈部淋巴结以及中央区淋巴结转移危险因素的筛选,单因素分析采用卡方检验,多因素分析采用 Logistic 回归分析,P<0.05 为差异具有统计学意义。
2 结 果
2.1 PTMC颈部淋巴结转移的单因素分析
94例PTMC患者中伴颈部淋巴结转移的有44例,占47%,无颈部淋巴结转移的为50例,占53%;经单因素分析,性别、年龄、被膜侵犯为PTMC颈部淋巴结转移的危险因素(P<0.05)。见表1。

表1 PTMC颈部淋巴结转移的单因素分析
2.2 PTMC颈部淋巴结转移的多因素分析
以PTMC是否有颈部淋巴结转移为因变量,以男、年龄≤45岁、被膜侵犯作为自变量行多因素Logistic回归性分析,结果显示男性和被膜侵犯是PTMC颈部淋巴结转移的危险因素(P<0.05),见表2。
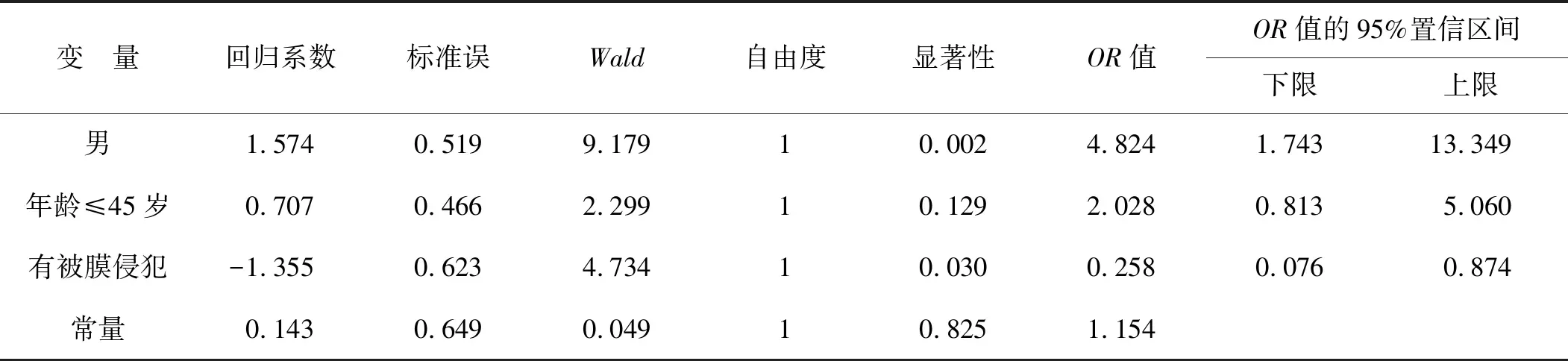
表2 PTMC颈部淋巴结转移的多因素分析
2.3 PTMC颈部中央区淋巴结转移的单因素分析
94例PTMC患者中伴颈部中央区淋巴结转移的有31例,占33%,无颈部中央区淋巴结转移的有63例,占67%;经单因素分析,性别、被膜侵犯为PTMC颈部中央区淋巴结转移的危险因素(P<0.05)。见表3。
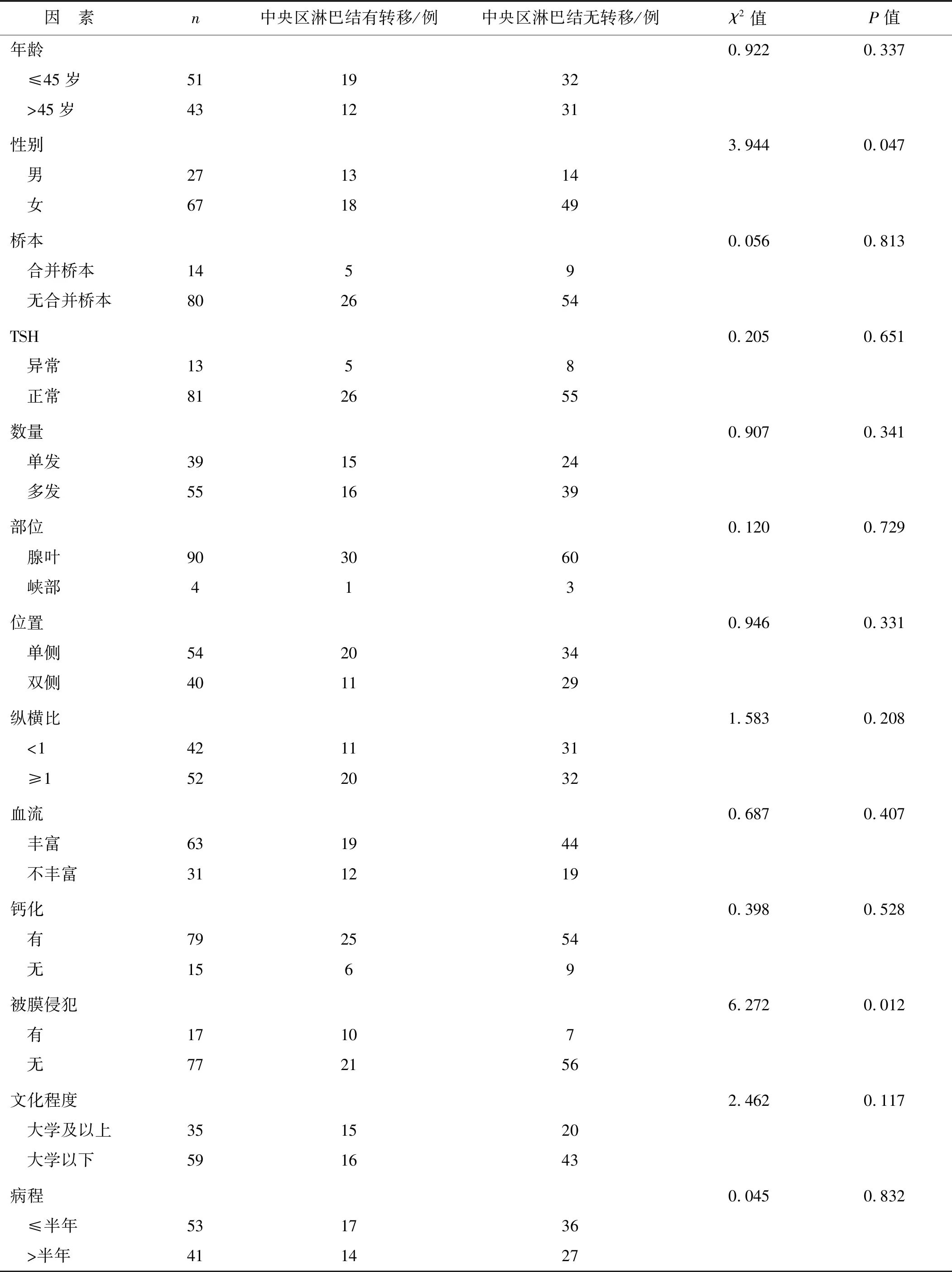
表3 PTMC颈部中央区淋巴结转移的单因素分析
2.4 PTMC颈部中央区淋巴结转移的多因素分析
以PTMC 是否有颈部中央区淋巴结转移为因变量,以男、有被膜侵犯作为自变量行多因素Logistic回归分析,结果显示男性和被膜侵犯是PTMC颈部中央区淋巴结转移的危险因素(P<0.05),见表4。

表4 PTMC颈部中央区淋巴结转移的多因素分析
3 讨 论
近年来,随着超声诊断技术水平的提高以及超声引导下细针穿刺技术在临床上的广泛应用,促使临床上PTMC的检出率逐年提高。PTMC的检出率虽然较高,但其预后良好,PTMC患者15年的生存率可高达 90%[7]。目前大都认为PTMC的生存预后较好,但术后部分患者依然面临复发的风险[8]。既往研究提示颈部淋巴结的转移会增加局部复发的风险[9],存在颈部淋巴结转移的PTMC患者其术后的复发率和远处转移率均高于无颈部淋巴结转移的患者[10]。同时也不能排除在临床确诊时有一些患者因已发生颈部淋巴结转移,导致其预后不佳。故本研究对PTMC颈部淋巴结转移的危险因素进行分析,降低转移复发风险,可以降低患者二次手术的概率,对PTMC患者选择合适的治疗方案极其重要。
本研究通过分析PTMC原发病灶超声下特征评估其颈部淋巴结转移的风险,有助于临床筛选高危的患者。单因素分析结果显示颈部淋巴结转移与年龄≤45岁、性别以及合并被膜侵犯存在显著关联,与肿瘤钙化、多灶性、TSH、肿瘤位置、纵横比、血流信号以及是否合并淋巴细胞性甲状腺炎、患者文化程度、病程无显著关联。在单因素分析的基础上进行Logistic多因素分析,结果显示患者男性、合并被膜侵犯是颈部淋巴结转移的独立危险因素。经单因素分析,性别、被膜侵犯是PTMC颈部中央区淋巴结转移的危险因素(P<0.05),在单因素分析的基础上进行Logistic回归分析结果显示,男性和被膜侵犯是PTMC颈部中央区淋巴结转移的危险因素(P<0.05)。在既往PTMC颈部淋巴结转移的研究报道中甲状腺癌多发生于女性,男女比例为 1∶3。本研究中女性患者也多于男性,男女比例为1∶2.5,而男、女性别之间颈部淋巴结转移率存在较大差异。男性患者发生颈部淋巴结转移的概率较女性高[11],这可能和男性患者激素水平高有关,有研究[12]已证实男性是PTMC患者颈部淋巴结转移的独立危险因素。PTMC侵犯甲状腺被膜是其恶性侵袭的结果,本研究结果显示,是否侵犯甲状腺被膜在颈部淋巴结以及中央区淋巴结转移中的差异有统计学意义,与文献报道[13-14]相符。本研究显示,年龄≤45岁的 PTMC 患者颈部淋巴结转移率高于≥45岁患者,表明PTMC患者越年轻越易发生颈部淋巴结转移[15-17]。本研究并未发现钙化与颈部淋巴结转移有显著相关性,与有关研究提出的PTMC有钙化者较无钙化者更易发生颈部淋巴结转移结论不一致[18]。在病灶位置与颈部淋巴结转移的关系上,既往文献结论一直存在争议,根据本研究中资料分析,按照手术记录位置分为腺叶以及峡部两组,虽然检验值并无差异性,但依旧可见当癌灶位于峡部时更容易发生颈部淋巴结转移,有待于我们以后通过大量的病例资料进行更加深入的探讨。
本研究尚存在以下局限性:一是仅纳入了14项与PTMC颈部淋巴结转移相关的临床参数及图像特征进行分析,存在其他相关参数未被列入可能,有待进一步研究;二是本研究为回顾性研究,存在样本选择偏倚可能;三是本研究为单中心研究,PTMC颈部多个淋巴结转移率较低,样本量较少,存在样本选择性偏倚。
综上所述,PTMC患者中有被膜侵犯的男性是颈部淋巴结转移的高危因素,发生颈部淋巴结以及中央区淋巴结转移的风险较高,临床上可参考本研究结论来制定对应的诊疗方案,有利于控制患者颈部淋巴结转移的风险。
