可视喉罩联合支气管封堵器在胸腔镜肺叶部分切除术中的应用
2022-02-10王桂娟麻晓晨杜胜杰李希明
王桂娟,麻晓晨,杜胜杰,管 伟,李希明
(1.潍坊医学院麻醉学院,山东 潍坊,261053;2.锦州医科大学临沂市人民医院培养基地;3.临沂市人民医院麻醉科)
胸腔镜手术具有损伤小、手术视野宽阔、术后康复快等优点,已在临床得到广泛开展[1]。肺隔离技术已成为胸腔镜手术的必要条件。目前双腔支气管插管是临床工作中肺隔离技术最常用的方法之一[2],但传统双腔支气管导管材质硬,外径较粗,内径较小,单肺通气时气道阻力大,往往会对气道造成不同程度的损伤,带来一系列插管相关不良反应。近年,单腔支气管导管联合支气管封堵器广泛应用于胸腔镜单肺通气手术中,虽然在一定程度上减少了对咽喉部的刺激,但仍然存在血流动力学波动大、咽痛声嘶等插管风险[3-4]。喉罩具有损伤小、刺激轻的特点,侯涛等将I-gel喉罩联合Coopdech支气管封堵器应用于胸科手术中,取得了很好的临床效果。为减少插管相关风险,提高患者术后舒适度,促进快速康复,本研究于胸腔镜肺部分切除术中采用可视喉罩联合支气管封堵器,探讨其在单肺通气手术中的可行性及优势,以期为临床提供参考。
1 资料与方法
1.1 临床资料 本研究通过医院伦理委员会批准,获得患者及家属的知情同意。选择2021年12月至2022年5月在我院行胸腔镜下肺部分切除术的80例患者,18~65岁,性别不限,ASA分级Ⅰ~Ⅱ级,BMI<30 kg/m2。纳入标准:拟行肺楔形部分切除、小肺段切除,心功能Ⅰ~Ⅱ级,肝肾肺功能未见明显异常。排除标准:术前认知功能障碍,困难气道,气道反应性疾病,气管解剖异常(右肺上叶开口高于气管隆突),病变累计主支气管,有反流误吸等危险因素,术者预估术式复杂出血量多或手术时间超2 h。
1.2 分组 将纳入研究的患者按照随机数字表法随机分为两组,即可视喉罩联合支气管封堵器组(实验组)与双腔支气管导管组(对照组),每组40例。两组性别、年龄、左右侧肺手术差异无统计学意义(P>0.05)。实验组:根据患者体重选择合适的喉罩型号。使用注射器抽空气囊内气体后塑形,以执笔式将润滑后的可视喉罩沿患者口腔中线往下插入,喉罩到位后可感觉到明显阻力,注入适量空气后,通过喉镜观察,视频可见整个声门,则表明喉罩对位良好[5]。在视角可调视频喉镜的监视下置入支气管封堵器,再用纤维支气管镜定位固定。对照组:根据患者术前胸部CT气管测量内径选择合适的导管型号。用普通可视喉镜进行双腔支气管插管,用纤维支气管镜定位后固定。喉罩置入、支气管封堵器放置、气管插管均由一位操作熟练的主治医师完成。
1.3 麻醉方法 常规术前禁饮、禁食8 h。入室后开放外周静脉,吸氧,常规行心电图、血氧饱和度、心率、脑电双频指数、血压监测,用1%的利多卡因进行局部浸润后行桡动脉穿刺置管术测量有创动脉血压。诱导前予以盐酸右美托咪定0.5 μg/kg(15 min内泵注完毕)。麻醉诱导:静脉注射舒芬太尼 0.5 μg/kg、丙泊酚1~2 mg/kg、苯磺酸顺式阿曲库铵0.15 mg/kg。麻醉维持:静脉恒速泵注瑞芬太尼0.1~0.2 μg/(kg·min),持续吸入地氟烷,间断追加苯磺酸顺式阿曲库铵,维持脑电双频指数为40~60。机械通气参数设置:同步压力控制容量保证通气模式,双肺通气潮气量8 mL/kg,呼吸频率11~13次/分;单肺通气潮气量6 mL/kg,呼吸频率14~18 次/分,呼气终末正压5 cmH2O,使呼气末二氧化碳维持在35~45 mmHg,气道压维持在12~30 cmH2O。各组术后均采用统一的镇痛方案。
1.4 观察指标 两组患者一般情况:性别、年龄、ASA分级、手术侧别、BMI。记录两组患者诱导前(T0)、诱导后(T1)、插入喉罩或气管导管后即刻(T2)、插入喉罩或气管导管后2 min(T3)、拔除喉罩或气管导管即刻(T4)、拔除喉罩及气管导管后2 min(T5)的平均动脉压、心率,记录双肺通气5 min(T6)、单肺通气5 min(T7)、恢复双肺通气5 min(T8)后的气道平台压(P1、P2与P3)。比较两组插管定位时间、单肺通气时间、手术时间、麻醉时间、住院时间、术中导管移位情况、两组插管相关不良事件(声音嘶哑、咽喉疼痛、呛咳、吞咽困难)发生率。记录单肺通气10 min时的肺萎陷评分(外科医师根据术野进行肺萎陷效果评分,0分完全膨胀,10分完全萎陷)、改良Aldrete苏醒评分(包含活动、呼吸、血压、意识、氧合5个方面,共10分,分值越高表明苏醒越彻底)、术前1 d及术后第1天恢复质量评分量表(15-item quality of recovery,QoR-15)评分(包含身体舒适度、社交、心理、情感、疼痛等15项指标,共150分,分值越高表明恢复质量越好)、术后患者满意度评分(1分非常不满意,5分非常满意。分值越高患者满意度越高)。
1.5 统计学处理 应用SPSS 26.0软件进行数据分析。正态分布的计量资料以均值、标准差表示,组间比较采用独立样本t检验。非正态分布的计量资料以中位数、四分位数表示,组间比较采用非参数检验。计数资料以例数表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结 果
本研究拟纳入80例,剔除2例,其中对照组1例,由于患者声门较窄位置较高,采用双腔支气管插管尝试3次失败后改用单腔支气管导管联合支气管封堵器。实验组1例,置入可视喉罩后通气不良,经调整仍不能改善通气状况,立即采取补救措施,从可视喉罩的通气管腔中置入合适型号的单腔支气管导管来满足手术单肺通气的需要。
2.1 一般情况 两组患者性别、年龄、BMI、ASA分级、手术侧别、插管定位时间、单肺通气时长、麻醉及手术时间差异无统计学意义(P>0.05)。但实验组住院时间短于对照组(P<0.05),差异有统计学意义。见表1、表2。

表1 两组患者一般情况的比较
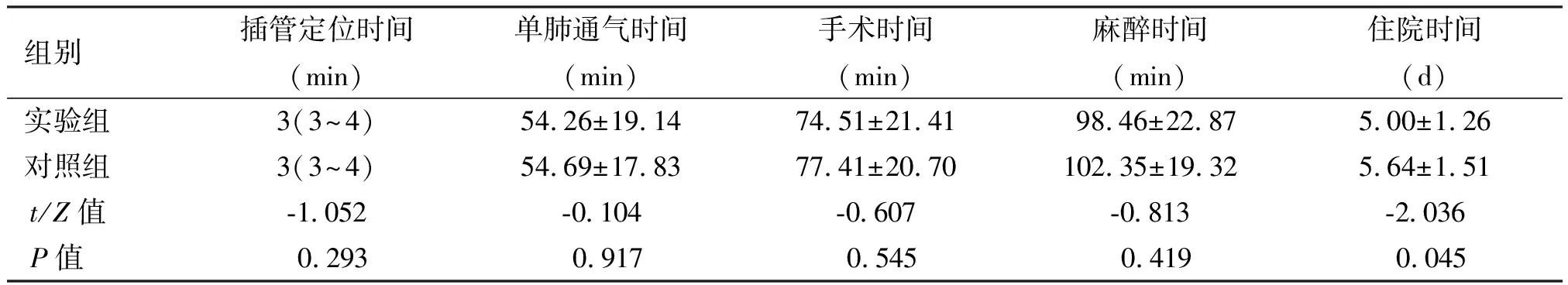
表2 两组患者手术相关指标的比较
2.2 肺萎陷情况 两组单肺通气10 min时肺萎陷效果差异无统计学意义(P>0.05)。见表3。
2.3 恢复质量及术后满意度 相较对照组,实验组术后第1天的QoR-15评分较高,患者满意度较高(P<0.05),差异有统计学意义。两组患者改良Aldrete苏醒评分差异无统计学意义。见表3。

表3 两组患者术中及术后情况的比较
2.4 血流动力学指标 与对照组相比,实验组在T2、T4时的心率较慢,T2、T4、T5时平均动脉压较低,差异有统计学意义(P<0.05)。见表4、表5。
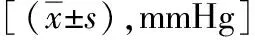
表4 两组患者不同时刻动脉平均压的比较
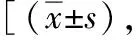
表5 两组患者不同时刻心率的比较次/min]
2.5 呼吸动力学指标 T6、T7、T8时,两组氧合指标差异无统计学意义,但实验组气道平台压P1、P2、P3低均低于对照组,差异有统计学意义(P<0.05)。见表6、表7。

表6 两组患者不同时刻气道压的比较

表7 两组患者不同时刻氧合状况的比较(%)
2.6 插管相关不良事件发生率 实验组咽痛、声嘶发生率低于对照组,差异有统计学意义(P<0.05),两组呛咳、吞咽困难、支气管封堵器或双腔支气管导管移位发生率差异无统计学意义。见表8。
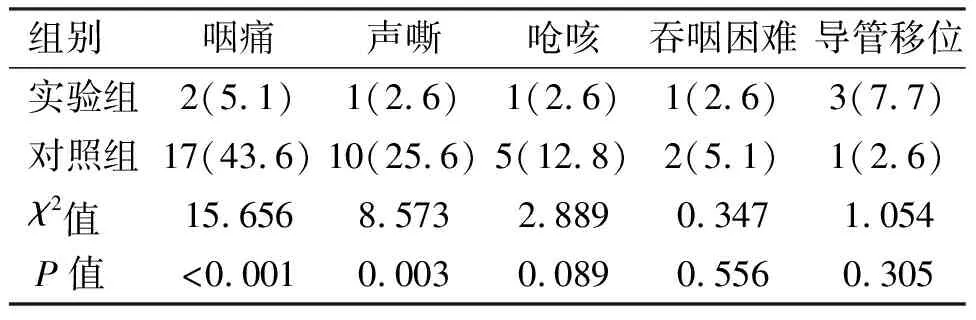
表8 两组患者咽喉部并发症发生率及导管移位情况的比较[n(%)]
3 讨 论
近年,随着加速康复外科理念的兴起,与胸科手术相关的加速康复外科临床研究也越来越多[6-7]。胸腔镜手术的广泛开展将胸外科微创技术推向高峰,而单肺通气技术是胸腔镜手术的核心与关键。目前常用双腔支气管插管来实现胸科手术的肺隔离[8],但此方法往往会给患者带来较强的刺激,引起麻醉诱导期与苏醒期剧烈的循环波动,造成患者声嘶、咽痛等咽喉部不适[9]。为进一步减少对患者的创伤,促进胸科手术由胸腔镜局部微创达到整体微创,本研究采用可视喉罩联合支气管封堵器在胸腔镜肺部分切除术中进行气道管理,观察其在胸腔镜单肺通气手术中的临床效果及优势。
目前舒适化医疗已成为医疗服务的新趋势,胸腔镜微创技术是舒适化医疗体系的重要组成部分。在胸腔镜单肺通气手术中,喉镜暴露声门,插管时的过度旋转,拔管时对声门与气管的二次刺激,双腔支气管导管插管会引起术后咽痛、声嘶等一系列咽喉部并发症,严重影响了患者的舒适度。本研究中使用的可视喉罩无需挑起会厌,在其可视功能引导下即可充分暴露声门,并且罩体较柔软,对喉周组织损伤小,极大地降低了咽痛等插管相关不良反应的发生率[10],提高了麻醉质量。对比两组患者术后第1天的QoR-15康复质量评分及术后满意度,实验组均高于对照组。可视喉罩联合支气管封堵器应用于胸腔镜手术中,明显减少了插管相关并发症,提高了患者的术后舒适度、满意度,为胸科患者的快速康复提供了基础。
与开胸手术相比,胸腔镜手术对术野暴露要求更高,术侧良好的肺萎陷对胸腔镜手术的成功起着至关重要的作用[11]。本研究中两组单肺通气10 min后肺萎陷效果相近,均能提供满意的手术视野,满足手术要求,这与文献报道一致[12]。两组的插管定位时间差异无统计学意义,这与王嘉锋等[13]的研究结果不同,可能与操作者的操作方法及熟练程度等有关。对照组往往需借助喉镜暴露声门,并且双腔支气管导管材质较硬,形状特殊,增加了插管难度,往往需要调整,而可视喉罩的弯曲度贴合于人体的咽喉部解剖,并且有可视功能辅助,一次性置入成功率较高。但本研究中5例患者声门位置较高,支气管封堵器由于其固定的角度不易通过声门,此时可让助手轻压患者甲状软骨或适度前倾患者头部,封堵器即可顺利通过,无一例患者因为支气管封堵器放置时间过久而出现低氧血症,笔者认为,这是快速置入支气管封堵器的一个技巧。
双腔支气管导管由于管径较粗,置入与拔除过程会给患者带来较强的刺激,尤其插入过程中需要旋转,对咽喉部及气管黏膜带来的损伤较大,强烈的应激反应会促进机体儿茶酚胺的释放,导致血压升高,心率变快。喉罩放置简便,刺激轻,无需暴露声门,是声门上的通气装置。支气管封堵器管径纤细,采用高容低压的硅胶球囊,能减少对支气管黏膜的刺激与损伤。本研究中,先置入可视喉罩,然后在其视角可调可视功能的引导下放置支气管封堵器,术毕关胸时,拔除支气管封堵器,保留可视喉罩作为苏醒期的通气工具,明显降低了导管对声门及气管黏膜的刺激[14],保证了胸腔镜手术患者诱导期及苏醒期的循环稳定[15],减少了患者的应激反应。
围术期肺保护策略在胸腔镜单肺通气手术中具有重要意义,其中低气道压是肺保护策略的关键。本研究对比了两组不同时点的气道平台压与氧合状况,按照相同系数设置呼吸参数,两组氧合状况均较好,差异无统计学意义(P>0.05),但可视喉罩联合支气管封堵器的气道平台压明显低于双腔支气管导管组,这与解凤磊等[16]的研究结果一致。这可能是因为双腔支气管的材质较硬,内径较小,从而增加了通气阻力。而支气管封堵器的管径较细,相较气管导管增加了机械通气的管径,并且由双肺通气转为单肺通气时,双腔支气管导管由原本通气的双腔转变为单腔,通气管径是原本的一半;而实验组通气管径保持不变。提示胸腔镜手术中可视喉罩联合支气管封堵器较双腔支气管导管能在一定程度上降低气道压,改善呼吸力学,有效降低肺血分流率[17],从而实施有效的肺保护,减少肺部并发症的发生。并且有研究证明[18],可视喉罩联合支气管封堵器能在一定程度上减轻对患者的创伤,降低机体的应激反应,从而减少炎症介质的释放,利于患者早期下床活动及有效的咳嗽排痰,促进患者术后快速康复,缩短住院时间。
胸腔镜手术中应用可视喉罩联合支气管封堵器具有明显优势。本实验所用的新型可视喉罩具有实时可视、插管、引流的功能,其舒适性、密封性、操控性更好[19],最高密封压力可达35~40 cmH2O,手法肺复张时,采用25~30 cmH2O的气道压持续5 s,肺膨胀良好,术后无一例发生肺不张[20]。有研究表明,普通喉罩应用于单肺通气的自密性及移位是其较大的局限性[21]。本研究中,患者变换体位时,尽量采用“同轴搬运”的方法,即头部与身体轴线保持一致,尽量减少喉罩移位的风险。若侧卧位后出现通气不佳,在其可视功能辅助下调整无效时,立刻采取补救措施,于通气管腔中置入合适型号的单腔气管导管,即可视喉罩+单腔气管导管+支气管封堵器完成术中的肺隔离,可保证手术安全完成。另有研究表明,普通喉罩联合支气管封堵器在肺部分切除术中不利于吸引气管内的分泌物及血液,当气管深处出血或分泌物较多时,处理较为困难[22]。而实验组中所用的可视喉罩在其视角可调实时可视的功能引导下能实现声门及罩囊周围的精准吸引。且本研究选择的病例多为体检发现的无症状肺结节,不累及主支气管,手术方式相对简单,多行肺楔形切除术,手术时间较短,确保将因吸引不利导致肺不张的风险降至最低。
综上,胸腔镜手术中应用可视喉罩联合支气管封堵器不仅能达到与双腔支气管导管相似的肺萎陷效果,而且能降低咽痛、声嘶等插管相关不良反应发生率,对患者的创伤更小,麻醉质量更好,患者舒适度更高,缩短了住院时间,加快了患者的术后快速康复。选择合适的患者及手术类型,可视喉罩联合支气管封堵器可作为双腔支气管导管更好的替代。
利益冲突 所有作者声明无利益冲突。
