耳内镜下软骨膜-软骨岛与颞肌筋膜修补鼓膜穿孔的临床对照研究
2022-01-07刘冰胡愈强马美安军邹明臻程良军
刘冰,胡愈强,马美,安军,邹明臻,程良军
(徐州市中心医院 耳鼻咽喉头颈外科 徐州医科大学徐州临床学院,江苏 徐州 221009)
鼓膜穿孔临床常见原因为慢性中耳炎或耳外伤,可导致流脓、听力下降甚至继发胆脂瘤形成[1]。传统治疗方法为显微镜下鼓膜修补术,但由于外耳道空间狭窄,术野欠佳,显微镜手术存在一定局限性。随着内镜技术的发展,耳内镜下鼓膜修补受到耳外科医生的关注并逐渐开展,其良好的术野以及创伤小等优点逐渐显现[2]。鼓膜修补材料的选择与手术成功率密切相关,自体材料如颞肌筋膜、耳屏软骨膜、软骨骨膜复合物等组织作为鼓膜重建材料目前在临床得到广泛应用,取得较好效果。本研究通过分析比较耳内镜下耳屏软骨膜-软骨岛与颞肌筋膜修补鼓膜穿孔的临床疗效,为临床治疗提供依据。
1 资料与方法
1.1 临床资料
收集徐州市中心医院2018年2月—2020年3月收治的鼓膜穿孔患者80例(耳),该研究通过医院医学伦理委员会批准,编号(XZXY-LJ-20180521-016)。所有患者术前充分告知并自愿签署知情同意书。根据修补材料不同随机分试验组(软骨膜-软骨岛)和对照组(颞肌筋膜),每组各40例(耳)。试验组:男22例,女18例;年龄为(39.2±12.2)岁。对照组:男20例,女20例;年龄为(38.5±11.3)岁。纳入标准:①鼓膜穿孔超过3个月未愈合,近3个月内无流脓;②耳内镜及CT检查中耳无炎症或感染征象;③鼓膜穿孔面积≥25%;④排除感音神经性聋、鼓室硬化症等疾病;⑤无中耳手术病史。所有患者术前均行颞骨CT(轴位及冠状位)、耳内镜、纯音测听及声导抗检查。两组患者在术前鼓膜穿孔大小、穿孔部位差异均无统计学意义。具体数据见表1。
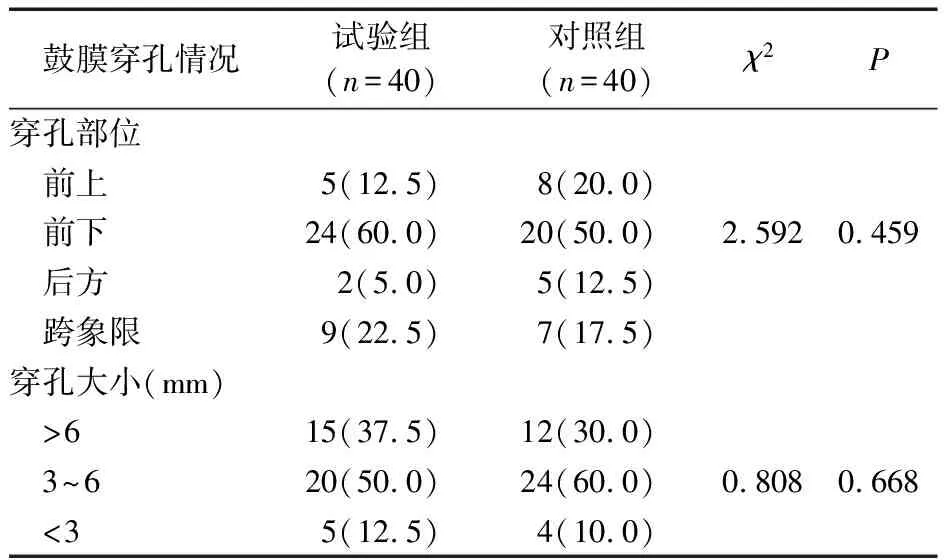
表1 试验组和对照组患者鼓膜穿孔情况分析 [ 例(%)]
1.2 手术方法
两组患者均在耳内镜下由同一术者完成行手术治疗。麻醉为全麻插管,术中控制性低血压,在筋膜区域及外耳道内注射加有1∶100 000肾上腺素的生理盐水以减少术中出血,对照组术中在耳后颞肌区取大于穿孔面积筋膜,然后晾干备用,术后切口绷带加压包扎。试验组于患侧取带软骨膜的耳屏软骨。在耳屏游离缘内侧2 mm处切开,取保留双侧软骨膜的耳屏软骨,大于穿孔面积,修剪掉部分软骨以及软骨前方的软骨膜,根据穿孔大小保留合适大小的软骨,仅在软骨膜中央留置岛状软骨,完整保留耳屏软骨朝向外耳道方向(后方凹面)软骨膜,铺平备用。耳内镜(0°,2.7 mm)下显微小钩针环形清理穿孔鼓膜边缘,包括钙化鼓膜部分全部清除,制造新鲜创缘,鼓膜紧张部前下方小穿孔直接将移植物贴于穿孔内侧,边缘性穿孔及较大穿孔则在外耳道距鼓环约0.5 cm处1~7点环形切口(右耳为例),分离外耳道鼓膜皮瓣,探查鼓室内咽鼓管开口通畅,制作抗生素蛋白明胶海绵颗粒,填充于鼓室内,内置法将移植物置于于穿孔鼓膜缘内侧,去除软骨膜的软骨(凸面)向内(鼓室),带软骨膜的一侧向外,复合体置于锤骨柄与鼓膜之间,耳内镜下仔细铺平,检查无缝隙,压合密切,外耳道继续填塞海绵颗粒固定移植物位置,最后填塞碘仿纱条置于外耳道。
1.3 观察指标
比较两组患者手术时间、术中出血量、住院天数。术后随访6个月,复查耳内镜比较两组患者的鼓膜愈合情况;复查纯音测听,对比两组患者语言频率纯音测听(0.5、1、2、4 kHz)手术前后平均气导听阈、平均气骨导听阈差、气导听阈缩小值及气骨导差缩小值。
1.4 统计学分析
统计学分析采用SPSS 20.0软件包处理数据。其中计量资料用 表示,组间比较按独立样本t检验处理,组别比较进行配对t检验。计数资料以百分率(%)表示,行Fisher精确检验,比较两组手术成功率,显著性标准按α=0.05判定。
2 结果
2.1 手术前后两组气骨导差及气导听阈比较
术后6个月行纯音听阈测定,试验组术前平均气导听阈(41.07±4.55)dBHL,术后6个月(24.06±6.86)dBHL,手术前后比较平均气导听阈明显降低(t=13.69,P<0.01);术前平均气骨导差为(21.99±5.53)dBHL,术后6个月为(13.79±6.93)dBHL,手术前后气骨导差平均减小(7.27±5.45)dBHL,差异具有统计学意义(P<0.05)。对照组术前语音频率平均气导听阈(41.50±5.34)dBHL,术后6个月(26.85±8.06)dBHL,手术前后比较平均气导听阈也有明显降低(t=10.17,P<0.01);术前平均气骨导差为(24.28±6.88)dBHL,术后6个月为(14.57±6.63)dBHL,手术前后气骨导差平均减小(9.71±7.43)dBHL,差异有统计学意义(P<0.05)。试验组和对照组术后听力均有提高,但两组间术后语言频率平均气导听阈缩小值、气骨导差缩小值比较,差异均无统计学意义(t=1.33,P=0.189;t=-1.27,P=0.200)。具体数据见表2、3。

表2 两组患者手术前后平均气骨导差和气导比较
2.2 两组患者出血量、手术时间、住院时间和鼓膜修补成功率比较
鼓膜修补成功率试验组为95.00%(38/40),对照组92.5%(37/40),Fisher精确检验(OR=1.53, 95%CI=0.17~19.30,P=1)表明两种材料修补鼓膜穿孔成功率无明显差异。试验组平均手术时间(62.14±4.50)min,术中出血量平均(6.01±0.50)mL,住院天数平均(4.70±0.51)d;对照组平均手术时间(79.26±6.38)min,术中出血量平均(14.40±2.02)mL,住院天数平均(7.15±0.59)d。试验组手术时间较对照组短(t=-13.87,P<0.001),术中出血量明显少于对照组(t=-25.52,P<0.001),住院天数明显短于颞肌筋膜组(t=-20.06,P<0.001),差异均具有统计学意义(表4)。两组患者手术前后典型图片见图1、2。
表3 两组患者术后气骨导差及气导听阈缩小值比较

表4 两组患者出血量、手术时间以及住院时间比较

图1 试验组患者手术前后典型图片 1a:术前穿孔图像; 1b:术中制作软骨膜软骨岛; 1c:术中软骨膜-软骨岛修补穿孔; 1d:术后6个月鼓膜愈合形态良好 图2 对照组患者手术前后典型图片 2a:术前穿孔; 2b:术中翻瓣; 2c:颞肌筋膜修补; 2d:术后6个月鼓膜形态愈合良好
3 讨论
自20世纪60年代以来,内镜就被用于诊断和治疗耳部疾病。近年来,内镜主要用作中耳胆脂瘤患者显微镜手术的辅助工具[3-4]。1992年,El-Guindy报道了第1例内镜下鼓膜成形术[5]。随后,Raj和Meher在2001年,Yadav等在2009年,Ayache在2013年,Dundar等在2014年发表了关于耳内镜手术的报道[6-8],耳内镜技术逐渐发展起来。有研究指出,单纯鼓膜成形术的听力改善结果主要取决于鼓膜愈合情况和移植物的偏向性,而与手术途径并无直接联系。但耳内镜暴露更充分,一般不需磨除较多骨质、耳内、耳后切口,术中无须改变体位,扩展隐蔽部位的手术视野,有助于移植物放置,手术时间缩短,患者恢复时间缩短,因此可能得到更好的手术疗效。在听力改善方面,显微镜及耳内镜两种手术的患者术前、术后听力结果均有显著改善,但除Jyothi等[9]的研究外,尚无文献指出两种术式之间的结果存在显著性差异。在鼓室成形术中广泛使用的移植物是由颞肌筋膜、软骨膜和软骨制成的。颞肌筋膜移植物由于取材方便,移植物可取材料多,在鼓膜成形术中应用最为广泛,但颞肌筋膜移植物容易出现术后粘连、萎缩穿孔,术后鼓膜形态不佳等情况。相比而言,软骨膜-软骨岛较颞肌筋膜更稳定,由于软骨抗穿孔能力更强,以及不易回缩的特性,使其不失为耳内镜下修补鼓膜的一种更好的材料。但目前关于软骨软骨膜修补鼓膜的研究还没有足够大量的数据, Dundar等[3]比较了内镜下和显微镜下使用回旋镖形软骨软骨膜在儿童1型鼓膜成形术中的结果,没有发现两种方式有显著性差异,国内学者侯晓燕等[10]开展了耳内镜下软骨膜软骨岛修补鼓膜穿孔的研究,得到的结论是软骨膜软骨岛较全厚软骨修补鼓膜成功率更高,听力改善更明显。文晶莹等[11]研究证明耳内镜下软骨-膜软骨复合物与颞肌筋膜相比较,鼓膜愈合率与听力改善无差异,但手术时间及出血量等指标优于颞肌筋膜组。Yang等[12]认为全厚软骨较颞肌筋膜能达到更好听力改善效果,薄层软骨提高听力的效果与颞肌筋膜无明显差异。由于全厚软骨骨膜复合物厚度和硬度较大,会出现术中周边贴合不紧密,术后出现偏移,造成边缘性再次穿孔。我们本次开展了软骨膜-软骨岛与颞肌筋膜下的耳内镜鼓膜修补手术,考虑到内置法修补方法简单,鼓膜移植形态及角度较好,成功率高,因此两组修补方式都采用内置法。韩旭等[13]研究结论为内置法修补鼓膜成功率97.9%,张武宁等[14]回顾性分析耳内镜下内植法修补鼓膜愈合率 93.10%。笔者修补成功率试验组(95.00%)高于对照组的(92.5%),虽然统计学没有差异,也未发现鼓膜愈合率及听力提高有差异,但我们发现研究组可能愈合率更高,鼓膜愈合形态更佳。术中常规我们保留耳屏软骨外耳道方向(凹面)软骨膜,切除另一侧软骨膜,术中将凸面软骨复合体向鼓室方向放置,从形态学看来其锥形结构更契合鼓膜的生理凹陷弧度,能够贴合更紧密,并且保留外侧软骨膜可以有利于软骨细胞的存活,加速与鼓膜残缘的愈合,软骨不容易坏死,更容易愈合,这与侯晓燕等[10]的观点一致,其认为软骨膜软骨岛较全厚软骨在修补鼓膜成功率及听力改善方面更有优势。Yang等[12]认为全厚软骨较颞肌筋膜在提高听力方面更有优势,目前尚未有针对这3种移植物的大样本病例对照研究,我们此次研究的结论可能与病例选择及手术技巧经验,或者术后抗生素的选择使用有关系,但术中取耳屏软骨膜-软骨岛创伤较小,无需颞部切口取筋膜,软骨膜-软骨岛支撑性、愈合能力佳,移植物自然形态好,术后无需加压包扎,减少了术后的瘢痕及疼痛,并且带软骨的软骨膜由于形态稳定,不易卷曲,术中操作更为便捷,所耗费手术时间及出血量均较颞肌筋膜组少,术后无颞肌部位切口,避免了血肿的发生,切口恢复时间更短。以上结论也与Patel 等[15-16]的研究结论类似,证明软骨膜-软骨岛修补术在微创方面更有明显的优势。虽然耳内镜下单手操作会对手术增加一些困难,尤其在术中出血的情况下会影响手术,但通过开展部分手术后我们得到一些经验,比如术前使用类固醇激素,术中控制性低血压,手术中局部使用肾上腺素棉片来尽量使术野更清晰,所以采用两种不同材料的耳内镜下修补鼓膜穿孔均能较顺利完成,术中修补关键点在于根据穿孔部位及大小量体裁衣,制作合适移植物,完整保留耳屏软骨膜凹面的骨膜,使得软骨复合物凸面朝向鼓室进行移植是保证修补成功的关键。本文中使用的耳屏软骨膜-软骨岛复合物,术后鼓膜愈合率与听力改善效果与颞肌筋膜相比无显著差异,但在微创、高效、愈合形态方面有明显优势,不失为临床中可推广的一种修补材料。
