基于枕颈影像参数的枕颈融合术后吞咽困难风险分析
2021-12-26仇胥斌袁晓峰庄明
仇胥斌,袁晓峰,庄明
(常州市第一人民医院脊柱外科,江苏常州 213003)
枕颈融合术是治疗枕颈交界区不稳的重要术式,涉及病因包括枕颈交界区外伤、类风湿关节炎、肿瘤等,枕颈融合术治疗目的在于解除脊髓压迫,增加枕颈交界区的稳定性,恢复枕颈区序列,具有良好的临床运用效果。但枕颈融合术对寰枢关节、寰枕关节进行融合,势必会造成枕颈部旋转、伸屈限制,且可能引发一系列并发症,如椎动脉破裂、继发脊髓损伤、内固定失败及吞咽困难等[1]。枕颈融合术后若发生吞咽困难,会影响患者的进食、饮水等,严重者出现营养不良,影响其远期预后[2]。Miyata等[3]提出了Oc-Ax角、O-EA角等枕颈影像参数,用于反映枕颈序列的变化,而枕颈序列的变化与口咽气道直径密切相关,因此,基于枕颈影像参数的枕颈融合术后吞咽困难风险分析,更有助于为外科医师的临床干预提供理论依据。本研究纳入84例采用枕颈融合术治疗的枕颈交界区不稳患者,基于枕颈影像参数探讨枕颈融合术后吞咽困难的危险因素,报道如下。
1 资料与方法
1.1 一般资料
选择2018年8月~2020年8月本科收治的84例枕颈交界区不稳患者,均采用枕颈融合术治疗。其中男38例,女46例;年龄24~68岁,平均(46.81±6.18)岁;单纯颅底凹陷34例;单纯寰枢椎脱位16例;颅底凹陷合并寰枢椎脱位23例,类风湿性关节炎5例;其他6例。
1.2 纳入与排除标准
纳入标准[4]:年龄≥18岁;因外伤或关节炎等造成的枕颈交界区不稳患者,采用枕颈融合术治疗;随访时间≥1年;病例资料完整。排除标准:合并颈椎结核、肿瘤;因脑血管疾病、口咽部疾病等引起的吞咽困难;颈椎先天性发育畸形;本次手术前有颈椎、口咽部手术史。
1.3 手术方法
患者全麻后取俯卧位,头部采用Mayfield头架固定,消毒、铺巾后作颈后正中手术切口,逐层打开皮下组织,小心分离,暴露枕骨、寰椎后弓、C2及拟固定节段的椎板、棘突。寰椎、C2双侧采用椎弓根螺钉固定,若固定C3及以下节段则选择双侧椎板螺钉固定,枕骨安置枕骨钛板并采用规格适宜的螺钉固定,采用钛棒连接。若需减压,予切除枕骨大孔、寰椎后弓实现减压。“C”臂透视监测下以撑开、加压、提拉等步骤进行复位,透视明确固定满意后,将螺帽逐个锁紧。融合节段植入同种异体骨并适当打压,留置负压引流管,逐层缝合切口。所有患者顺利完成手术,无继发脊髓、神经损伤。术后常规补液,运用地塞米松、抗感染治疗。术后2~3 d根据患者具体情况在头颈胸支具保护下活动。
1.4 术后吞咽困难风险分析
吞咽困难程度参照Bazaz分级[5]进行评价:①无:流质、固体食物吞咽正常;②轻度:流质食物吞咽正常,固体食物偶有吞咽困难;③中度:流质食物偶有吞咽困难,固体食物吞咽困难;④重度:流质、固体食物均吞咽困难。依据有无吞咽困难,分别设为吞咽困难组以及吞咽正常组。比较两组治疗前后枕颈影像参数[6]。站立位下拍摄侧位X线片,作麦氏线:硬腭后缘至枕骨鳞部下缘;C2线:C2下终板切线;Oc线:枕外隆突至枕骨鳞部下缘;Ax线:C2后纵切线;外耳道中点与C2下终板中点连线;Oc-Ax角:Oc、Ax夹角;O-C2角:麦氏线与C2线夹角;O-EA角:麦氏线与外耳道中点和C2下终板中点连线的夹角;nPAS:口咽部悬雍垂尖端至会厌尖端最狭窄气道的距离;见图1。比较两组治疗前后的枕颈影像参数,即治疗前后Oc-Ax角、O-C2角、O-EA角以及nPAS的变化值,并采用多因素Logistic回归分析调查枕颈融合术后吞咽困难的危险因素。
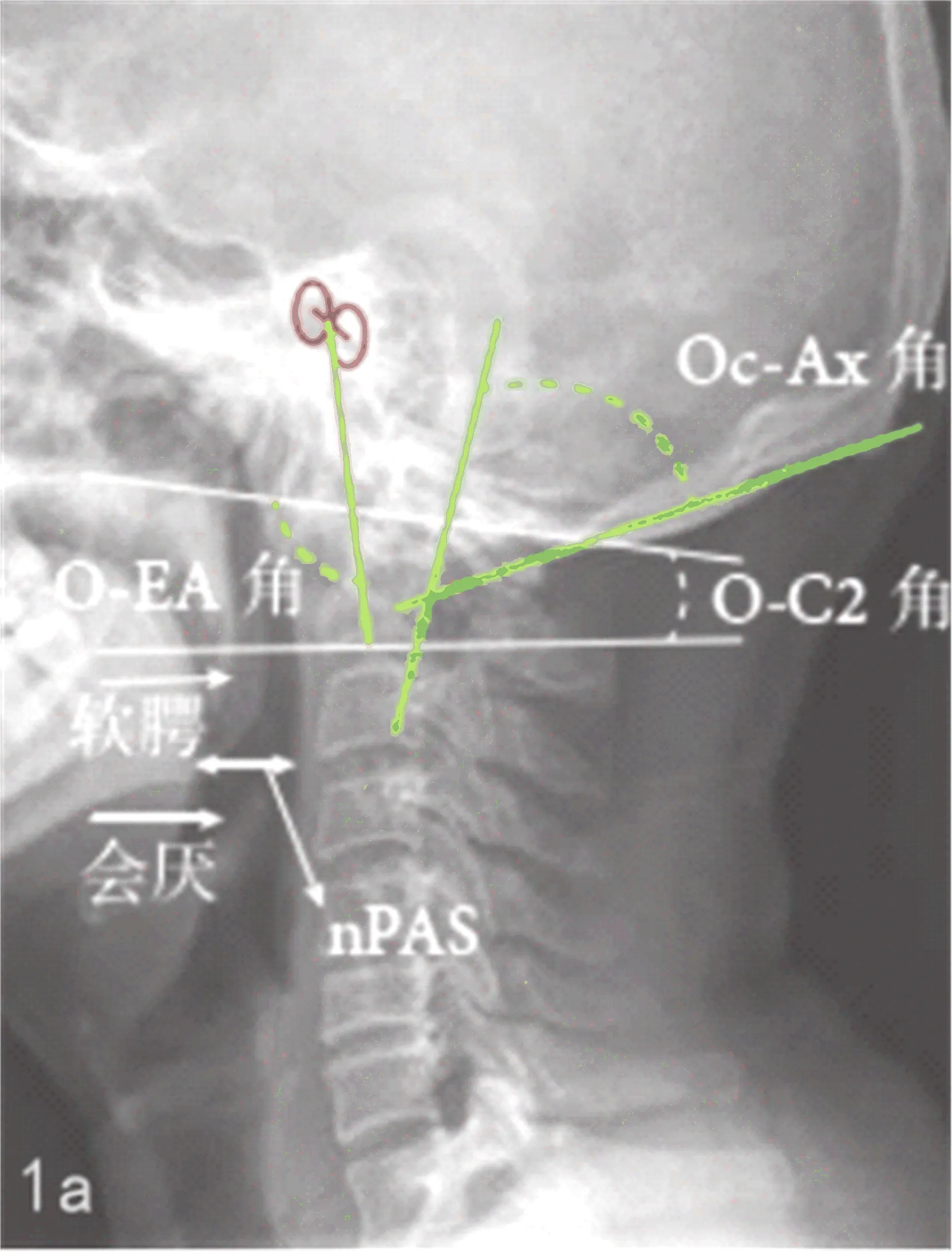
图1 Oc-Ax角、O-C2角、O-EA角以及nPAS测量示意图
1.4 统计学分析
2 结果
2.1 吞咽困难组以及吞咽正常组的枕颈角相关参数比较
84例中,25例术后发生吞咽困难。吞咽困难组与吞咽正常组的术前、术后1年O-C2角和ΔO-C2角差异均有统计学意义(P<0.05);两组术前Oc-Ax角、O-EA角以及nPAS差异无统计学意义(P>0.05),两组术后1年Oc-Ax角、O-EA角以及nPAS以及各指标变化值的差异均具有统计学意义(P<0.05),见表1。
2.2 术后吞咽困难的多因素分析
以是否发生吞咽困难为因变量,基于ROC曲线计算表1中差异有统计学意义参数的最佳截断值,并以此作为自变量进行多因素Logistic回归分析,变量赋值:术前O-C2角≤2°=1,>2°=0;术后O-C2角≤5°=1,>5°=0;ΔO-C2角≤-5°=1,>-5°=0;术后Oc-Ax角≤65°=1,>65°=0,ΔOc-Ax角≤-2°=1,>-2°=0;术后O-EA角≤100°=1,>100°=0;ΔO-EA角≤-5°=1,>-5°=0;术后nPAS≤10 mm=1,>10 mm=0;ΔnPAS≤-4 mm=1,>-4 mm=0。结果显示:ΔO-C2角≤-5°、术后Oc-Ax角≤65°、术后nPAS≤10 mm、术后O-EA角≤100°是枕颈融合术后吞咽困难的危险因素,见表2。典型病例见图2。
表1 吞咽困难组以及吞咽正常组的枕颈影像参数比较
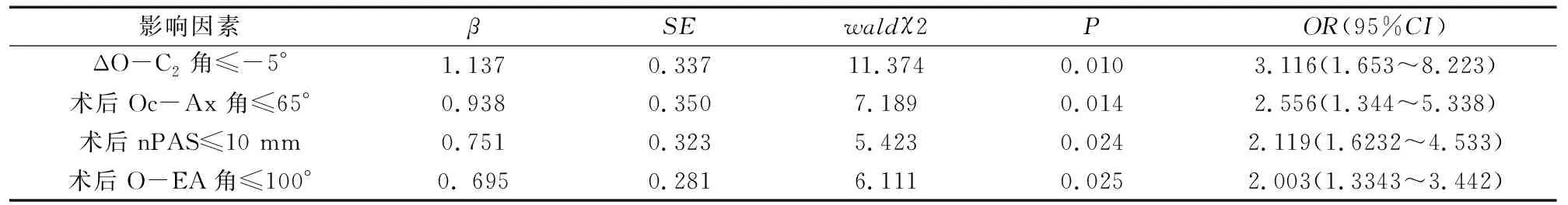
表2 术后吞咽困难的多因素分析
3 讨论
外伤、关节炎症等均可能造成枕颈区不稳,多表现为颅底凹陷、寰枢椎脱位等,部分患者合并颈段脊髓或延髓损伤,枕颈融合术是治疗各种原因引起的枕颈区不稳的有效手段。近年来,随着内固定以及植骨技术的进步,枕颈融合率逐步提高,但术后枕颈固定角度不佳可能引发不同程度的吞咽及呼吸困难,不合理的枕颈固定角度不仅影响手术疗效,远期还可能出现下颈椎曲度异常,严重者发生神经功能性损害[7]。本研究结果显示,84例术后有25例发生吞咽困难,发生率29.76%,较既往报道的8.12%~34.61%处于较高水平,这可能与本研究纳入病例数相对较少有关[8]。近年来,关于枕颈角对枕颈融合术后吞咽困难影响的研究越发深入,例如,易红蕾等[9]报道O-C2角能够评估枕颈序列变化,在预测枕颈融合术后吞咽困难风险中具有较高的运用价值。
除O-C2角外,本研究还纳入Oc-Ax角、O-EA角以及nPAS等枕颈特异性影像参数[10]。结果显示,吞咽困难组以及吞咽正常组术前、术后1年O-C2角以及ΔO-C2角差异均有统计学意义(P<0.05);两组术后1年Oc-Ax角、O-EA角、nPAS以及各指标的变化值差异均有统计学意义(P<0.05),提示枕颈影像参数的变化与吞咽困难具有显著联系。进一步多因素分析显示,ΔO-C2角≤-5°、术后Oc-Ax角≤65°、术后nPAS≤10 mm、术后O-EA角≤100°是枕颈融合术后吞咽困难的危险因素,说明O-C2
典型病例:
角变化值较大、术后Oc-Ax 角、nPAS、O-EA角过小均会增加吞咽困难风险。关于O-C2角改变与吞咽功能的关系,Nagashima等[11]发现,O-C2角每降低1°则CT横断面会厌尖部平面口咽腔的横截面积降低3.7%,ΔO-C2为-5°时,该横截面积降幅达到18.50%,这无疑为食物吞咽尤其是固体食物的吞咽带来困难。基于ΔO-C2角≤-5°是术后吞咽困难的独立危险因素,提示术中应尽可能将O-C2角的降幅控制在5°以内。有学者认为,O-C2角无法反映C2与颅骨的相对运动,因此提出O-EA角,评估颈椎序列、颅骨与椎体的相对运动,基于多因素分析结果,建议术后O-EA角>100°,以降低吞咽困难发生风险[12]。Oc-Ax角能够有效弥补C2骨形态异常者测量O-C2角、O-EA角的误差,Oc-Ax角越小则口咽气道横截面积越小,其直径降低对吞咽功能具有直接影响,因此有学者建议术中枕颈角调整时注意纳入Oc-Ax角,并控制在>65°[13]。nPAS能够直接量化口咽最狭窄气道的直径,Wang等[14]报道显示,nPAS与O-C2角、O-EA角、Oc-Ax角均呈正相关,证实了枕颈角与口咽气道直径的密切联系。
综上所述,枕颈交界区不稳患者采用枕颈融合术治疗后的吞咽困难发生率较高,O-C2角变化值较大、术后Oc-Ax 角、nPAS、O-EA角过小均会增加吞咽困难的发生风险。
