非瓣膜性心房颤动病人抗凝治疗现状及影响因素分析
2021-12-01张丽晖
李 丽,张丽晖
心房颤动(AF)是常见的心律失常,因房律紊乱、心房血流淤滞,48 h以上即可形成左房附壁血栓,而血栓栓塞所致的脑卒中是其致残、致死的主要原因之一[1]。研究显示,非瓣膜性心房颤动(NVAF)者缺血性脑卒中年发生率为5%,是无心房颤动者的2~7倍[2],国内外指南均建议对具备抗凝指证的NVAF病人规范化抗凝[1,3]。然而,目前我国抗凝治疗现状仍不乐观,脑卒中高危者抗凝治疗率仅为11.2%,明显低于东欧(40.0%)及北美(65.7%)[4]。本研究旨在探讨山西白求恩医院NVAF病人抗凝治疗现状和影响因素,为规范化抗凝治疗提供临床依据。
1 对象与方法
1.1 研究对象 收集2019年6月—2020年6月山西白求恩医院综合医疗科及心血管内科住院的NVAF病人237例。纳入标准:①心电图或动态心电图检查证实为心房颤动;②诊断为NVAF。排除标准:①瓣膜性心房颤动[根据2019美国心脏学会(ACC)、美国心脏协会(AHA)和美国心律学会(HRS)心房颤动管理指南]:中、重度二尖瓣狭窄(具有需要外科干预的可能性)及机械瓣置换术后的心房颤动;②重症感染、肝肾功能衰竭、肿瘤、血液系统疾病及多器官功能衰竭。
1.2 研究方法 采用CHA2DS2-VASc评分评估脑卒中风险:慢性心力衰竭、高血压、糖尿病、血管性疾病、年龄65~74岁及女性各计1分;年龄≥75岁、既往脑卒中/短暂性脑缺血发作(TIA)及血栓栓塞史各计2分;共10分。≥2分为高危;1分为中危;0分为低危。采用HAS-BLED评分评估出血风险:高血压[收缩压>160 mmHg(1 mmHg=0.133 kPa)]、肝功能异常(慢性肝病或转氨酶≥3倍正常值上限、胆红素≥2倍正常值上限)、肾功能异常(长期透析、肾移植或血肌酐≥200 μmol/L)、脑卒中、出血史、不稳定国际标准化比值(INR)、65岁以上、药物联合(抗血小板和非甾体抗炎药)及酗酒各计1分,共9分;≥3分为高出血风险,<3分为低出血风险。据2019 AHA/ACC/HRS心房颤动管理指南,NVAF规范化抗凝方案如下:CHA2DS2-VASc评分(除外女性性别得分)0分可不抗凝(Ⅱa级推荐);1分可考虑口服抗凝药物(Ⅱb级推荐);≥2分推荐抗凝(Ⅰ级推荐)。

2 结 果
2.1 临床资料 纳入NVAF病人237例,年龄31~96(68.10±11.84)岁;男151例,女86例。不同年龄NVAF病人合并疾病情况详见表1。
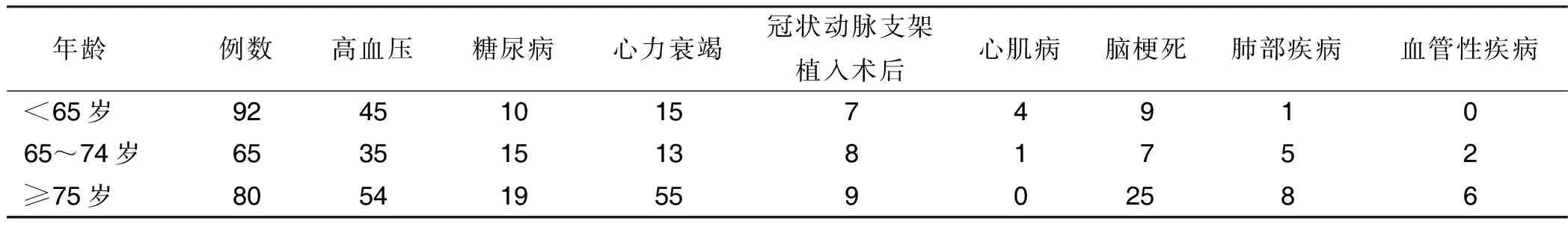
表1 NVAF病人不同年龄合并疾病分布情况 单位:例
2.2 抗栓情况 237例NVAF病人中,190例(80.2%)接受抗凝治疗,47例(19.8%)接受单纯抗血小板治疗。
2.2.1 不同CHA2DS2-VASc评分NVAF病人的抗栓情况 CHA2DS2-VASc评分为2~6(2.80±1.83)分。随着分值增加,抗凝治疗率先升后降,详见图1。脑卒中高危组166例,抗凝者139例(83.7%),其中,应用非维生素K口服抗凝剂(NOAC)者109例(78.4%),应用华法林者30例(21.6%);脑卒中中危组52例,抗凝者40例(76.9%),其中,应用NOAC者 25例(62.5%),应用华法林者15例(37.5%)。详见表2。与脑卒中中危组相比,高危组抗凝治疗率更高,但差异无统计学意义(χ2=1.251,P=0.263);脑卒中高危组NOAC使用率高于中危组(78.4%与62.5%),差异有统计学意义(χ2=4.182,P=0.041)。

图1 不同CHA2DS2-VASc评分心房颤动病人抗栓治疗情况

表2 不同CHA2DS2-VASc评分NVAF病人抗栓治疗情况 单位:例(%)
2.2.2 不同HAS-BLED评分NVAF病人的抗栓情况 HAS-BLED评分为(1.50±1.04)分。随着评分升高,抗凝治疗率降低,抗血小板比例升高,详见图2。高出血风险组37例(15.6%),抗凝治疗25例(67.6%),其中,应用NOAC者22例(88.0%),应用华法林者3例(12.0%)。低出血风险组200例(84.4%),抗凝治疗165例(82.5%),其中,应用NOAC者120例(72.7%),应用华法林者45例(27.3%)。详见表3。低出血风险组抗凝治疗率高于高出血风险组,差异有统计学意义(χ2=4.379,P=0.036)。与低出血风险组相比,高出血风险组NOAC使用率较高,但差异无统计学意义(χ2=2.682,P=0.101)。

图2 不同HAS-BLED评分心房颤动病人的抗栓治疗情况

表3 不同HAS-BLED评分NVAF病人抗栓治疗情况 单位:例(%)
2.3 NVAF病人抗栓治疗方案的影响因素 对可能影响抗栓方案的因素,包括高血压、糖尿病、心力衰竭、冠状动脉支架术后、心房颤动等进行单因素分析,结果显示,高血压、糖尿病、女性、住院期间行射频消融术、持续性心房颤动为NVAF病人抗栓治疗方案的影响因素(P<0.05)。详见表4。进一步对表4中可能影响抗栓方案的因素进行Logistic回归分析,结果显示,住院期间行射频消融术及持续性心房颤动者更倾向于抗凝治疗,差异有统计学意义(P<0.05)。详见表5。
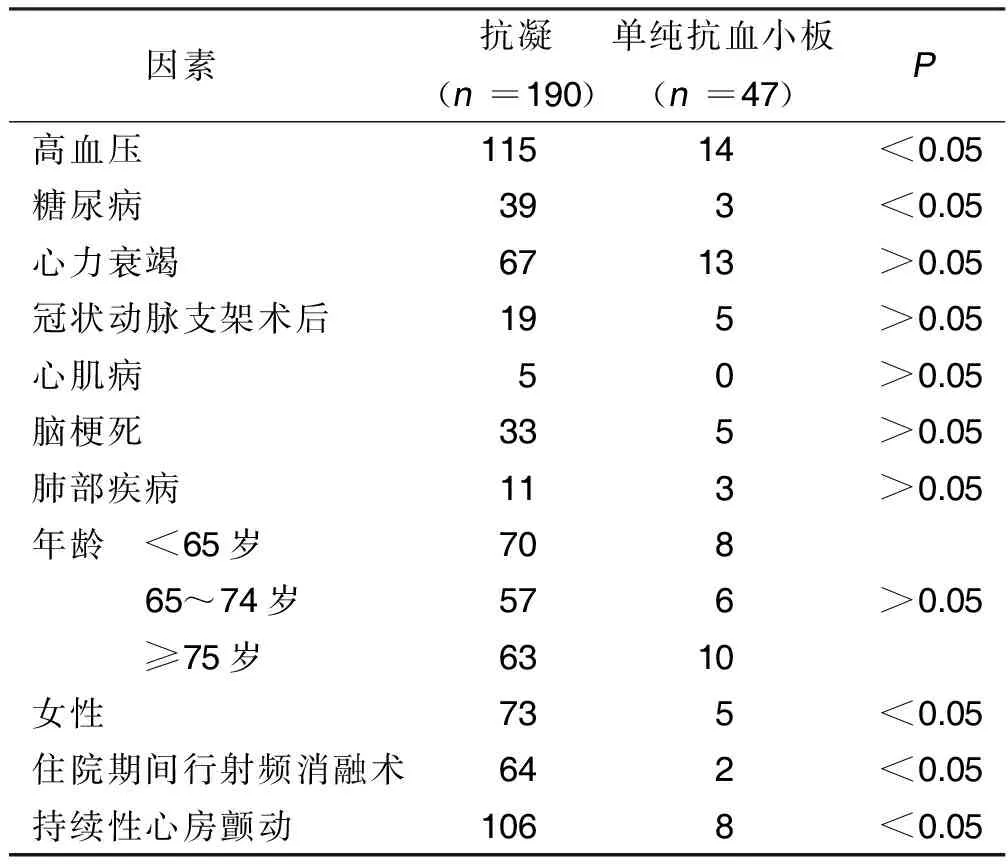
表4 抗栓治疗方案影响因素的单因素分析 单位:例

表5 抗栓治疗方案影响因素的Logistic回归分析
3 讨 论
心房颤动是缺血性脑卒中的独立危险因素,发生率随年龄增长而增加[5]。研究表明,对于CHA2DS2-VASc评分为0分、1分、2分的病人,未经抗凝治疗的缺血性脑卒中年风险分别为0.2%、0.6%和2.2%,且不管基线风险如何,抗凝治疗均可将栓塞风险降低约67%[6],故心房颤动治疗的核心在于抗凝。我国心房颤动抗凝现状不容乐观,2004年我国心房颤动抗凝率仅为2.7%,超过33.3%的病人接受阿司匹林治疗,近60.0%的病人未予任何抗栓治疗[7]。全球心房颤动抗凝注册研究(GARFIELD-AF)中国亚组数据显示,我国中高危病人不足33.3%接受抗凝治疗,远低于欧洲(>80.0%)、德国(92.7%)报道的水平[8]。本研究结果显示,我院具有抗凝指证的NVAF住院病人抗凝率为80.2%,较既往数据明显改善,可能与以下因素有关:①样本量偏小;②入组病人CHA2DS2-VASc评分相对较低,不能充分代表脑卒中高危病人的抗凝现状;此类病人往往因高龄、高出血风险而未予抗凝;③研究对象为三级甲等医院住院病人,医师对心房颤动指南把握较好;④入组病人中有68例(28.7%)行射频消融术,虽然CHA2DS2-VASc评分为0分,术后仍需抗凝;⑤瓣膜性心房颤动病人未纳入研究。由于CHA2DS2-VASc评分及HAS-BLED评分有一些相同的危险因素,相当一部分人群同时为脑卒中及出血高风险病人,顾虑抗凝治疗伴随的出血风险往往是该类病人抗凝率低的原因之一。本研究中,NVAF病人抗凝率随脑卒中风险的升高先升后降,随出血风险的升高而下降,原因在于脑卒中高风险人群往往为高龄者,常合并多种疾病,联用多种药物,肝肾储备功能差,此类病人往往同时合并高出血风险,加之老年人认知力、行为力下降,治疗依从性差,抗凝治疗的获益及风险无法精确预测,故临床医师及家属往往因顾虑风险而放弃抗凝,选择抗血小板治疗或不予抗栓治疗。已有研究表明,抗血小板药物对降低脑卒中风险有限,且其致出血风险并不低于抗凝药[9],故对具备抗凝指证者仍应在积极纠正可逆出血危险因素后启动抗凝治疗,而不应将出血高风险作为抗凝治疗的禁忌证[3]。
目前,国内外指南推荐的预防心房颤动脑卒中的口服抗凝药主要是华法林及NOAC,如达比加群、利伐沙班等[1,3]。《2019 AHA/ACC/HRS心房颤动管理指南》指出,除二尖瓣中重度狭窄以及机械瓣置换术后的心房颤动病人外,均首先推荐NOAC;如使用华法林不能维持INR水平时,可换用NOAC(Ⅰ类推荐)。本研究抗凝亚组中,与脑卒中低危组及低出血风险组相比,脑卒中高危组(P=0.041)及高出血风险组(P=0.101)更倾向于选择NOAC而非华法林,这与目前指南推荐相一致。这是因为NOAC预防脑卒中效果不劣于华法林,且大出血风险明显减少,颅内出血率降低约50%[10-11]。
抗栓治疗方案影响因素分析显示,住院期间行射频消融术及持续性心房颤动病人更倾向于抗凝治疗(P<0.05)。Garkina等[12]也发现,病人抗凝治疗的依从性与症状的严重程度相关,故持续性心房颤动病人可能更易接受长期抗凝,这与本研究结果相符。本研究不足之处在于,属单中心、回顾性、小样本研究,存在选择偏倚,覆盖范围小。
综上所述,目前我院对NVAF的抗凝治疗基本遵从指南推荐,且脑卒中高危、高出血风险者更倾向于选用NOAC。未来需更好地平衡脑卒中与出血风险,根据病人情况进行个体化治疗,分层管理,尽量提高抗凝率,降低出血事件,最大限度降低脑卒中致残及致死率。
