高龄ST段抬高型心肌梗死患者出院目的地与中期死亡的关系研究
2021-11-15王琦林珍陈海荣周艳辉
王琦,林珍,陈海荣,周艳辉
目前,直接经皮冠状动脉介入治疗(PCI)在老年ST段抬高型心肌梗死(STEMI)中的应用已广泛普及,PCI可以根据病变特点和患者状况而改变。研究发现,老年STEMI死亡率高,合并症多且缺乏典型症状[1]。由于老年STEMI患者并发症相对较多、日常生活活动减少[2],患者痊愈出院回家的并不多。尽管有报道已经描述了出院目的地与临床结果之间的关系[3],但对于80岁及以上(高龄)STEMI患者的出院目的地与临床结果之间的关系仍不清楚。因此,本研究旨在评估接受PCI的高龄STEMI幸存者的出院目的地与中期临床结果的关系,以期为降低高龄STEMI患者出院后死亡率提供依据。
1 资料与方法
1.1 一般资料 回顾性分析2015年12月至2018年12月在海口市人民医院接受PCI的STEMI患者资料。STEMI的定义如下:(1)缺血的临床证据;(2)心电图显示两个相邻导联的J点出现新的ST段抬高,V2~V3导联的分界点:男性≥0.2 mV,女性≥0.15 mV,或其他导联≥0.1 mV;(3)至少有一个心肌生物标志物水平升高,入院后24 h内血清肌钙蛋白I或肌酸激酶水平高于参考范围的第99百分位。纳入标准:(1)年龄≥80岁;(2)明确诊断STEMI;(3)存活出院。排除标准:(1)冠状动脉造影提示冠状动脉痉挛或心肌病患者;(2)严重肝肾功能不全或合并恶性肿瘤的患者;(3)认知功能障碍或有精神障碍不能参与随访的患者;(4)随访数据丢失的患者;(5)有罪犯血管病变但未接受PCI的患者。本研究获得海口市人民医院伦理委员会批准,研究对象均签署知情同意书。最终连续纳入了2 450例高龄STEMI生存者,根据出院目的地将这些患者分为两组:家庭出院组和非家庭出院组。家庭出院是指患者出院到STEMI发生前所居住的家庭。非家庭出院是指STEMI患者出院后转院到另一家医院或社区医院、疗养院。
1.2 研究方法
1.2.1 一般资料收集 根据患者病历和住院记录,收集患者的年龄、性别、体质指数(BMI)、住院时间、主要既往史(心力衰竭、心肌梗死、PCI、冠状动脉旁路移植术、缺血性卒中、颅内出血、胃肠道出血、外周动脉疾病、血脂异常、糖尿病、高血压、吸烟、慢性肾脏病)、生命体征(收缩压、舒张压、心率、心功能Killip分级),根据《中国心力衰竭诊断和治疗指南2018》[4]心脏彩超结果判定左心室射血分数(LVEF)是否<40%。
1.2.2 实验室检查结果收集 根据病历记录收集住院期间实验室检查数据,如有多次检查结果,则以出院前最后一次为主,包括血红蛋白、白蛋白(参考范围:35~55 g/L)、白细胞计数、C反应蛋白、血糖、肌酸激酶(CK)峰值。
1.2.3 冠状动脉造影结果收集 冠状动脉病变血管的特点:左主干病变(LMCA)、左前降支病变(LADA)、左回旋支病变(LCXA)、右冠状动脉病变(RCA),2支血管病变的患者数以及症状开始到再灌注的时间。出院后用药情况〔阿司匹林、氯吡格雷或替格瑞洛、华法林、新型口服抗凝剂、他汀类药物、血管紧张素转化酶抑制剂(ACEI)/血管紧张素Ⅱ受体阻滞剂(ARB)、钙离子受体拮抗剂、β-受体阻滞剂〕。
1.2.4 随访 电话随访,每6个月1次,随访开始时间为出院时,随访截止时间2020年12月。随访终点事件为全因死亡,并对两组患者的死亡原因进行评估,分为心血管源性死亡和非心血管源性死亡,心血管源性死亡的定义如下:(1)急性心肌梗死;(2)猝死;(3)心力衰竭;(4)心源性脑梗死死亡;(5)心血管手术;(6)心血管源性出血;(7)其他心血管原因;(8)不明原因。
1.2.5 衰弱评估 患者出院前均采用Fried衰弱量表[5]进行衰弱评估,包括:(1)不明原因的体质量下降;(2)疲乏;(3)握力下降;(4)行走速度下降;(5)躯体活动能力降低(即体力活动下降)。符合3项或3项以上为衰弱,符合1项或2项为衰弱前期,0项为无衰弱,根据Fried衰弱量表:个人生活完全不能自理,但身体状态较稳定,一段时间内(<6个月)不会有死亡危险的定义为严重衰弱,记录严重衰弱患者例数。
1.3 统计学方法 采用SPSS 23.0统计软件进行数据分析,符合正态分布的计量资料以(±s)表示,两组间比较采用成组t检验;非正态分布的计量资料以M(P25,P75)表示,组间比较采用Mann-Whitney U检验;计数资料以相对数表示,组间比较采用χ2检验;全因死亡的影响因素分析采用多因素Logistic回归分析。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般资料、实验室检查结果、冠状动脉病变特点及出院后用药情况比较 完成随访2 450例,男1 139例,女1 311例;平均年龄(84.4±3.7)岁;入院时心功能Killip-Ⅳ级220例;严重衰弱260例;家庭出院组和非家庭出院组患者分别为2 090、360例。与家庭出院组相比,非家庭出院组患者年龄大,住院时间长,男性比例及既往心肌梗死、PCI、颅内出血、胃肠道出血的患者比例低,严重衰弱及既往缺血性卒中、外周动脉疾病、血脂异常、吸烟、慢性肾脏病患者比例高,差异有统计学意义(P<0.05),见表1。
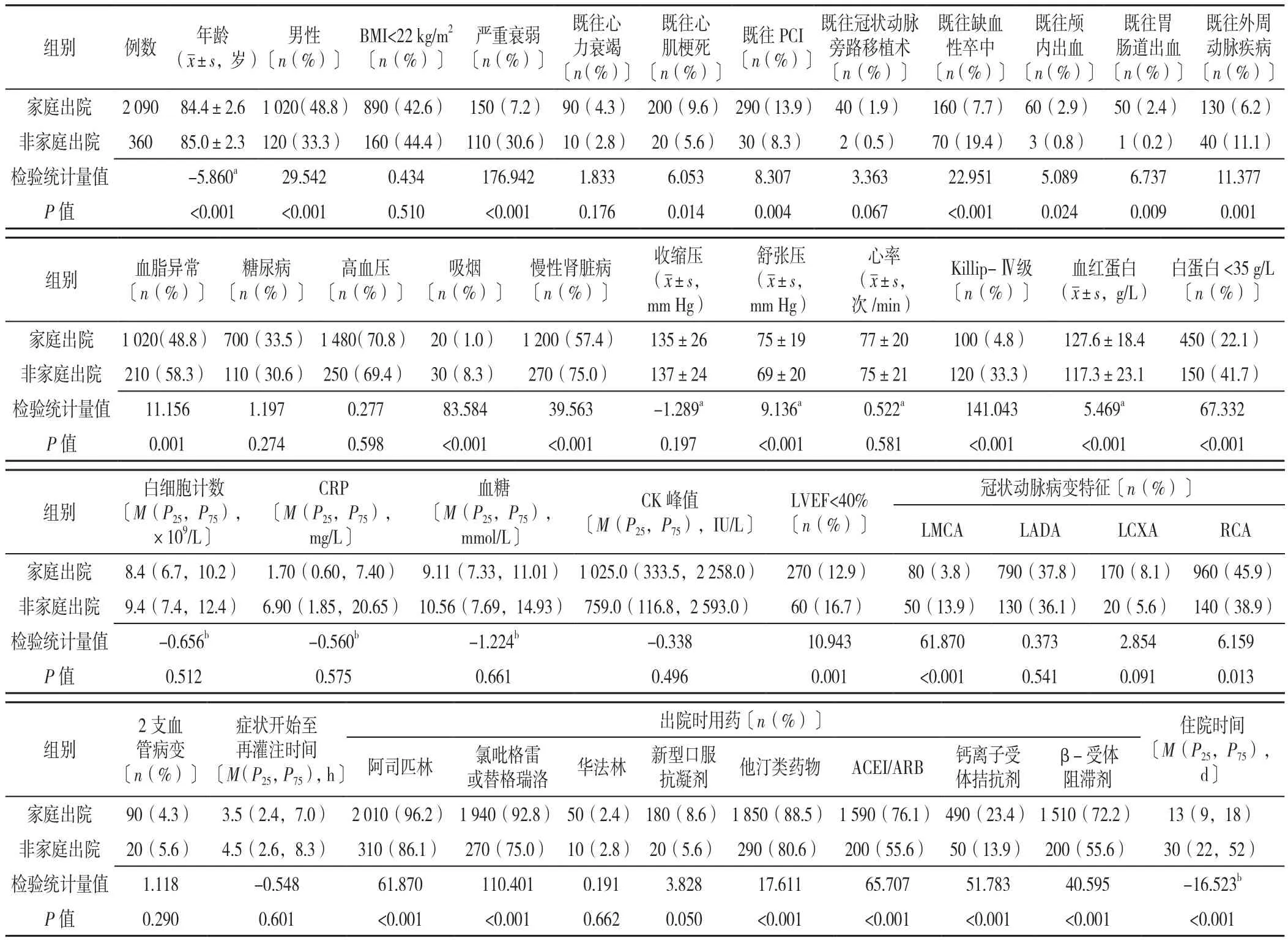
表1 两组患者一般资料、实验室检查结果、冠状动脉病变特点及出院后用药情况比较Table 1 Comparison of general data,laboratory examination results,characteristics of coronary artery disease and post-discharge medication between home discharge and non-home discharge groups of 80-year-old STEMI patients with PCI
生命体征及实验室检查结果:与家庭出院组相比,非家庭出院组患者舒张压及血红蛋白水平低、Killip-Ⅳ级、白蛋白<35 g/L和LVEF<40%患者比例高,差异均有统计学意义(P<0.05),见表1。
冠状动脉病变特点:与家庭出院组相比,非家庭出院组患者LMCA发生率高、RCA发生率低,差异均有统计学意义(P<0.05),见表1。
出院后用药:与家庭出院组相比,非家庭出院组患者抗血小板药物(阿司匹林、氯吡格雷或替格瑞洛)、他汀类药物、ACEI/ARB、钙离子受体拮抗剂、β-受体阻滞剂使用率均低,差异有统计学意义(P<0.05),见表1。
2.2 两组患者死亡情况 中位随访时间为615(382,730)d。随访期间370例(17.5%)患者出院后死亡,最常见的死因是感染(21.6%,80/370),其次是猝死(18.9%,70/370)和心力衰竭(16.2%,60/370)。非家庭出院组(27.8%,100/360)死亡率高于家庭出院组(12.9%,270/2 090),差异有统计学意义(χ2=52.885,P<0.001)。家庭出院组的心血管源性死亡比例(190/270)高于非家庭出院组(30/100),差异有统计学意义(χ2=49.337,P<0.001)。两组患者累积死亡率的生存曲线比较,差异有统计学意义(P<0.05),见图1。
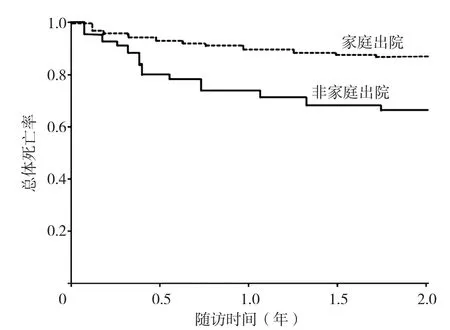
图1 两组患者累积死亡率的生存曲线比较Figure 1 Comparison of survival curves of cumulative mortality between home discharge and non-home discharge groups of 80-year-old STEMI patients with PCI
2.3 全因死亡影响因素的Logistic回归分析 以全因死亡为因变量(赋值:死亡=0,存活=1),以非家庭出院(赋值:是=0,否=1)、既往心力衰竭(赋值:是=0,否=1)、LADA(赋值:是=0,否=1)、白蛋白<35 g/L(赋值:是=0,否=1)、LVEF<40%(赋值:是=0,否=1)为自变量,进行单因素Logistic回归分析结果显示:非家庭出院、既往心力衰竭、LADA、白蛋白<35 g/L、LVEF<40%可能是随访期间全因死亡的危险因素(P<0.05,见表2);进一步进行多因素Logistic回归分析,结果显示:LVEF<40%〔OR=3.161,95%CI(1.564,6.389),P=0.001〕,既往心力衰竭〔OR=4.899,95%CI(1.835,13.078),P=0.002〕,非家庭出院〔OR=2.617,95%CI(1.188,5.765),P=0.049〕,LADA〔OR=2.210;95%CI(1.137,4.295),P=0.019〕, 白蛋白 <35g/L〔OR=2.147,95%CI(1.064,4.330),P=0.033〕是随访期间全因死亡的危险因素,见表3。
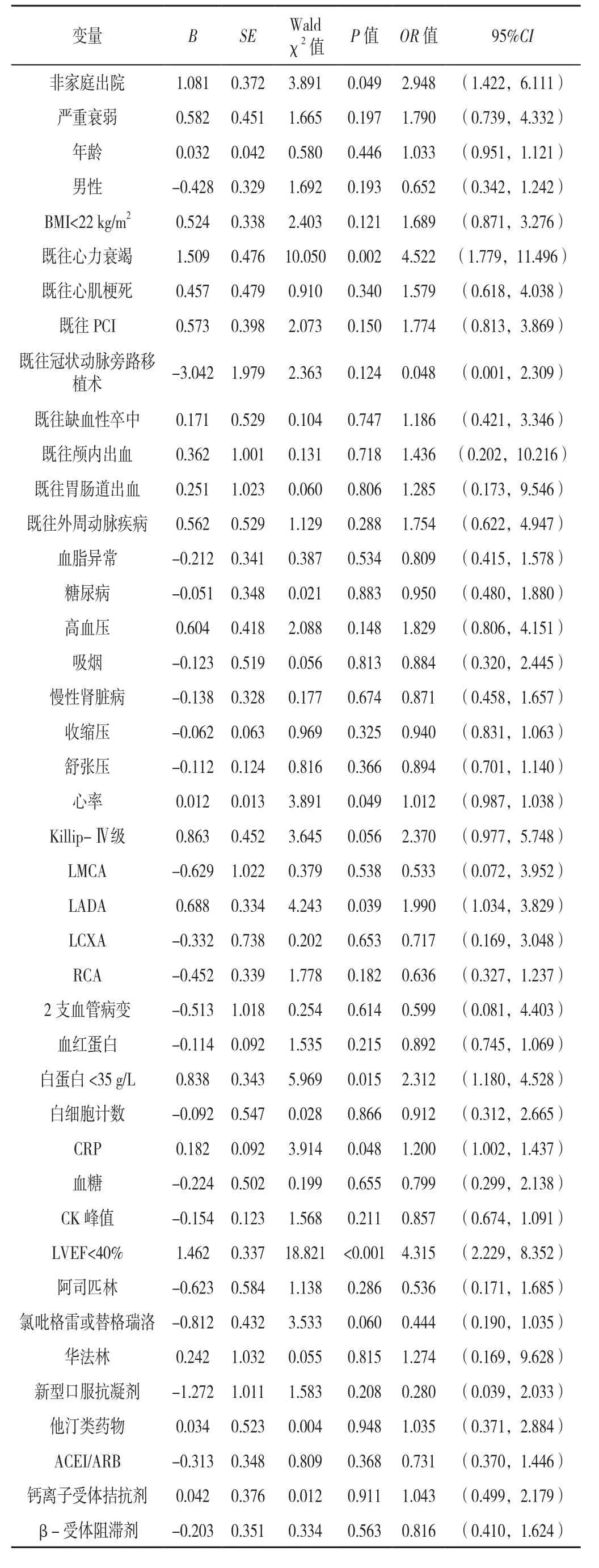
表2 全因死亡影响因素的单因素Logistic回归分析Table 2 Univariate Logistic regression analysis of influencing factors of all-cause mortalityduring follow-up
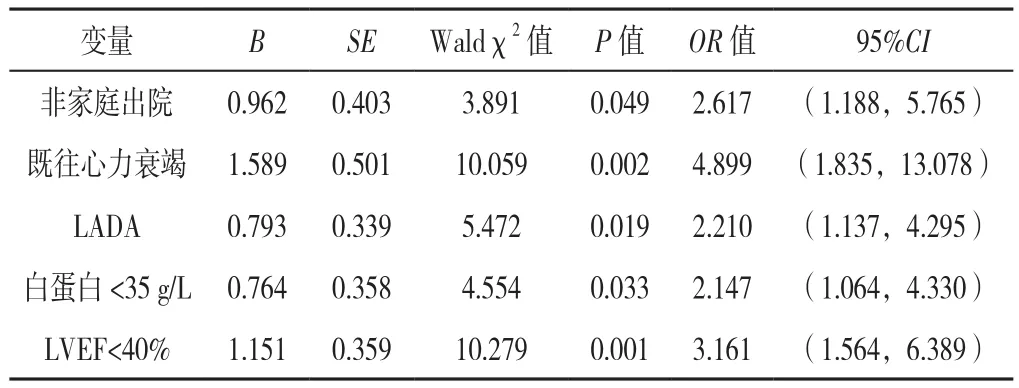
表3 全因死亡影响因素的多因素Logistic回归分析Table 3 Multivariate Logistic regression analysis of influencing factors of all-cause mortalityduring follow-up
3 讨论
高龄急性心肌梗死患者治疗好转出院后仍有较高的病死率,目前尚无出院目的地对死亡影响的报道,本研究评估了高龄接受PCI的STEMI患者出院目的地对2年全因死亡率的影响,以期为高龄STEMI患者PCI术后出院的管理、降低死亡率提供依据。本研究有3个分析结果:首先,有14.7%(360/2 450)的高龄STEMI患者可能不适合家庭出院;其次,高龄STEMI患者2年全因死亡率为17.5%,心血管源性死亡在家庭出院组更为常见,而非心血管源性死亡在非家庭出院组更为常见;第三,本研究分析表明,非家庭出院与2年全因死亡率的增加有关。
本研究结果提示,14.7%(360/2 450)的高龄STEMI患者可能不适合家庭出院。这些患者家庭出院的影响因素较多,因为肾功能不全、贫血、CRP水平高、衰弱的严重程度以及入院时心功能Killip-Ⅳ级[6]在这些患者中比家庭出院的患者更常见。较高的Killip分级(尤其是Killip-Ⅳ级)、肾衰竭、贫血和炎性指数反映了STEMI患者病情的不稳定性和严重性[7],这类患者可能需要更长时间的重症监护。而贫血和炎性指数较高的患者住院时间明显延长,这与相关研究结果一致[8]。HAN等[9]研究发现,12.7%的急性心肌梗死患者不适合家庭出院,低于本研究结果,可能是因为本研究纳入的均是高龄患者,而HAN等[10]的研究中各个年龄层的患者均有。此外,本研究还提示高龄STEMI患者的2年死亡率为17.5%。据报道,平均年龄为60.8岁的STEMI患者接受直接PCI后1年和5年的全因死亡率分别为3.8%和8.1%[10]。而STEMI幸存者的1年死亡率约为10%(平均年龄67.1岁)[11],这两项研究的死亡率均低于本研究,原因可能是本研究入组的患者年龄大,可能会导致死亡率高。然而,关于80岁的ST段抬高型心肌梗死幸存者的数据却很少。
有研究发现,老年人非心血管源性死亡比例低于中青年人,如感染、癌症和器官衰老死亡等[12]。本研究数据显示,2年总死亡率受非家庭出院、LVEF、既往心力衰竭、LADA以及较低血清白蛋白水平的影响。有研究显示,在接受骨科手术的患者和急性住院后在疗养院接受中级护理的患者中,出院目的地与预后相关[13],而本研究发现非家庭出院是高龄STEMI患者出院后全因死亡的独立影响因子。OKOH等[14]研究发现,非家庭出院是经导管主动脉瓣置换术后患者死亡的独立危险因素。非家庭出院影响高龄STEMI患者中期死亡的原因可能与下列因素有关:高龄STEMI患者出院后未回归家庭,会缺少亲情的关怀,导致此类患者抑郁和焦虑情绪加重[15],可能会加重此类患者的病情;此外,非家庭出院患者服药依从性明显低于家庭出院患者[16],可能会导致治疗效果的缺失。本研究中没有发现衰弱对死亡的影响,有两个不同的原因:首先,本研究排除了住院期间死亡的患者,这类患者衰弱可能更严重;其次,对于STEMI患者住院期间衰弱的加重可能比入院前的衰弱程度对其预后的影响更大。
本研究局限性:首先,本研究采用非随机对照、回顾性设计。此外,本研究没有对接受PCI的STEMI患者和保守治疗的患者进行任何比较。此外,本研究并未评估出院时衰弱的严重程度,尽管其与非家庭出院密切相关。
本研究发现出院目的地是高龄STEMI幸存者中期死亡的重要预测因素之一。非家庭出院可能是出院不稳定性的代表性参数之一。因此,早期积极的综合干预,配合社会支持和社区心脏康复,以维持或改善非家庭出院概率高的患者的日常生活活动和肌肉质量,可能会改善高龄STEMI患者的出院后结局。
作者贡献:王琦负责研究的实施、数据收集、数据整理以及论文撰写,对文章整体负责;王琦、陈海荣负责研究的设计、研究的实施、统计学处理、结果解释、论文修订;林珍负责数据收集与整理;陈海荣、周艳辉负责文章的质量控制和审校;陈海荣负责研究设计和监督管理。
本文无利益冲突。
