超声引导下微创置管治疗创伤性胸腔积液的临床疗效
2021-09-14彭铮磊田夏元文碧荣李洪波吕希灵
彭铮磊,田夏元,文碧荣,郑 志,李洪波,吕希灵,李 猛
株洲市中医伤科医院创伤外科,湖南 株洲 412000
胸部创伤后常出现胸腔积液,且以血性积液为主,主要来源于心脏、胸内大血管及其分支、胸壁、肺组织、膈肌和心包血管出血[1]。少量的胸腔积液对心肺功能影响较小,可观察待积液自行吸收。但中量以上胸腔积液会影响心肺功能,若不及时治疗,将导致肺不张,亦会增加发生凝固性或感染性血胸的可能性[1]。既往采用常规胸腔穿刺术将积液抽出(一次或分多次)或传统胸腔闭式引流术置粗管引流。有研究表明采用超声检查可准确判断并选择胸腔积液最佳穿刺点,实时观察穿刺置管过程,安全性高,并发症少[2]。笔者科室常年收治头胸腹部损伤的创伤患者,约有40%的住院患者有胸部创伤,后期常出现胸腔积液。本研究回顾性分析2018年4月—2021年5月笔者科室收治的122例单侧或双侧胸部创伤后中等量以上的迟发性胸腔积液患者,结合床旁超声定位、应用中心静脉导管微创置管治疗创伤后迟发性胸腔积液,疗效确切。
临床资料
1 一般资料
纳入标准:(1)年龄17~78岁;(2)肋骨骨折或多发伤伴肋骨骨折;(3)伤后超过72h,胸腔出血基本稳定;(4)已行胸部CT检查排除进行性血胸;(5)胸部创伤后无任何胸腔手术史,迟发性胸腔积液增多;(6)经胸部CT检查并阅片估计量500mL以上、床旁超声定位时显示积液深度>4cm、有穿刺或引流手术指征。排除标准:(1)伴有骨折断端刺入胸腔的明显错位性骨折;(2)血胸与气胸同时存在需行胸腔闭式引流术同时引流气体和液体;(3)感染性血胸或感染性因素所致的胸腔积液;(4)拒绝行微创置管法抽液引流。
本组患者122例,男性65例,女性57例;年龄17~78岁,平均51.9岁;道路交通伤57例,高处坠落伤23例,砸伤42例。患者均在创伤后1~14d经胸部CT检查发现胸腔积液逐渐增多或吸收缓慢。双侧胸腔积液13例,单侧胸腔积液109例,其中27例多发伤重症创伤患者其他部位的损伤均按外科治疗原则同期或后期行相关治疗。
2 治疗方法
操作前注意事项:置管前需要与患者及家属详细沟通、分析利弊,告知其穿刺置管为微创术式,导管细小,在局麻下穿刺置管疼痛感轻微或无痛;因导管管径小,可能堵管,但概率极小,若效果不佳,可能需改传统方法;如患者合并颅脑损伤或精神障碍不能配合有可能导致意外拔管或导管脱落,届时需重新置管;出现胸膜反应穿刺置管失败,待患者稳定后,仍需再次尝试置管等可能,取得其理解及信任,提升患者配合度,提高成功率。在患者治疗期间,所有操作需由熟练应用一次性中心静脉导管套件包[河南驼人医疗器械集团有限公司,规格(2-7Fr-20)双腔导管外径2.4mm,长度20cm]行微创置管的医师实施,可提高置管成功率并减少并发症的发生。
操作步骤:患者床头摇高45°取半卧位(伴有脊柱骨折取平卧位),常规床旁胸水B超定位穿刺点,常规穿刺置管定位点大致范围为腋中线6、7肋间或腋后线7、8肋间,穿刺置管点选在肋骨上缘。B超定位时由置管操作的医师亲自实施B超检查或在床旁陪同超声检查医师,做到全面了解积液范围、深度并做大致标记。取胸腔积液最深处附近的肋骨上缘作穿刺点,测出大约进针深度(胸壁厚度)并记录,提前预估导管置管深度,常规消毒铺巾,1%利多卡因局部浸润麻醉穿刺点周围皮肤、皮下组织至胸膜(体型瘦弱者可行试穿,如抽取到血性液体证明穿刺点选取正确。肥胖者胸壁厚试穿可能失败),抽少许生理盐水于注射器内并连接Y形穿刺针,自穿刺点保持负压垂直进针(注意穿刺进针时针尖斜面朝下),当获得突破感并且抽吸有血性液体时左手固定穿刺针(如穿刺点选取的肋缘稍高在穿刺成功后可适当抬高针尾,并再次抽吸确认,切记针尾抬高幅度不宜过大),右手用导丝推进器将导丝从侧孔置入胸腔,导丝置入胸腔内10~15cm(导丝置入深度需超过预估的置管深度),退出穿刺针,沿导丝置扩皮器扩张皮肤及皮下组织至胸腔,顺导丝退出扩皮器(扩皮器退出后有时可见孔道内有少许血性液体流出)。取中心静脉导管,置管前关闭副管导管夹,将导管的尖端主管顺导丝置入胸腔,置管深度8~12cm,退出导丝后应迅速捏紧主导管以防空气进入胸腔。此时用注射器抽吸导管尾端连接处,有血性液体流出即证明置管成功,改用50mL注射器抽液,抽液时如遇抽吸困难可调整导管深度或更换主副管抽吸。抽液完毕后关闭导管,安装导管固定器针线缝合固定于皮肤上,主副管内注入肝素生理盐水封管并在管道尾端连接处盖肝素帽,置管处直接用无菌贴膜粘贴固定。导管尾端用无菌敷料覆盖胶布固定在胸壁(防止晃动脱落)。
操作过程中注意事项:(1)操作严格执行无菌原则,避免引发胸腔继发感染及穿刺点感染;(2)对于积液量超过1 000mL患者,穿刺置管成功后首次抽取的积液不超过800mL,缓慢抽取,严禁一次引流过多或过快,避免复张性肺水肿发生;(3)若发生胸膜反应,应立即停止穿刺置管操作,安抚患者情绪、吸氧、输液并严密观察患者生命体征变化,待患者情况稳定后择机再次穿刺置管。
3 疗效评定
首次抽液后保留置管,每日开放管道抽液、冲洗导管,保持导管抽吸通畅,每次抽液后肝素生理盐水注入管道内封管盖肝素帽,当抽取积液<50mL/d、抽吸无气体,复查胸部CT。胸腔积液量的计算采用游离胸腔积液体积估算公式[3],肺复张满意后,闭管观察24h无异常后可拔除导管。评定疗效:胸腔积液增多或无明显减少,为加重;胸腔积液减少<50%为无效;胸腔积液减少>50%为显效;胸腔积液减少>80%为有效。治疗总有效率=(显效+有效)/总例数×100%。同时记录治疗期间发生的并发症,包括:气胸、胸腔积液增多、局部血肿、感染、穿刺点疼痛、胸膜反应、抽液后留管是否有胸部疼痛不适,并记录导管堵管的发生情况,导管意外脱落的不良事件发生情况。
结 果
122例患者均经过微创留置管治疗,87例有效、30例显效,总有效率为95.90%。有4例堵管,为淤血块完全堵塞管腔,使用生理盐水冲管及调整导管置管深度均无法再次疏通,复查胸部CT胸腔积液减少<50%,予以拔管,后因患者及家属选择常规置粗管引流术治愈,彻底堵管发生率为3.27%。3例抽液后留置导管意外脱落,均为颅脑损伤伴有意识障碍因护理不良导致意外导管脱落,其中2例复查胸部CT胸腔积液明显减少>80%,治疗有效;1例复查胸部CT积液减少<50%,改传统胸腔闭式引流术后治愈。导管意外脱落发生率为2.45%。1例导管穿刺点周围疼痛后自行缓解;1例置管抽液600mL后诉胸部疼痛不适,考虑留置导管刺激复张的肺脏脏层胸膜引起不适而立即拔管,复查胸部CT胸腔积液较前明显减少>80%,显效。1例穿刺时不适,考虑胸膜反应,反应较轻,经暂停操作、安抚患者情绪、吸氧、输液好转,后仍行此法穿刺置管成功,复查胸部CT胸腔积液明显减少>80%,治疗有效。并发症发生率为2.45%。所有患者未发生穿刺点周围血肿、感染、胸腔积液增多及气胸等医源性损伤。典型病例见图1。
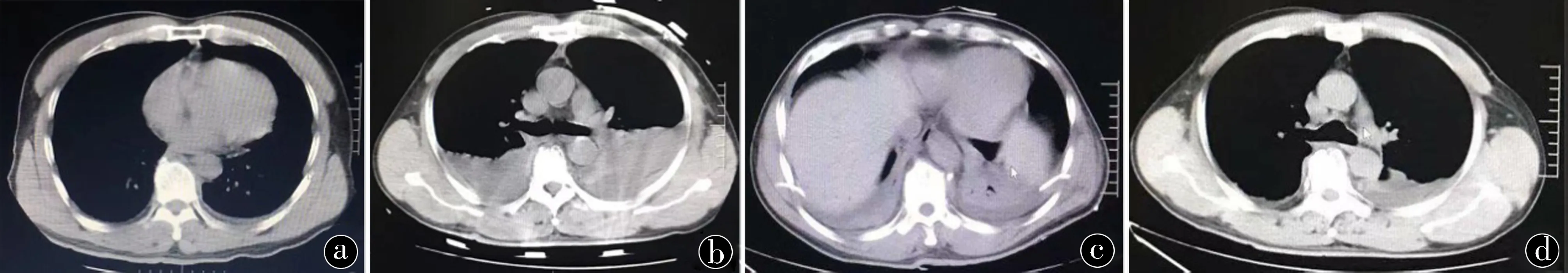
图1 患者男性,51岁,重物砸伤致多发伤。a.入院时CT示双侧胸腔积液极少;b.第3天CT示双侧胸腔积液明显增多;c.第4天行双侧胸腔超声引导下微创置管抽液,留管1d后复查胸部CT;d.留管4d后拔管复查胸部CT
讨 论
胸部创伤后迟发性胸腔积液的来源如下:(1)血胸或迟发性血胸; (2)肺挫伤及出血水肿渗出;(3)创伤后胸膜炎症反应,致吸收障碍,渗出增多,产生积液;(4)胸壁淋巴管损伤导致淋巴引流障碍或淋巴液漏。本研究观察到胸部创伤后早期抽取的以血性胸腔积液为主,伤后时间越久颜色越淡。患者均在胸部创伤后1~14d出现胸腔积液逐渐增多,所有早期病例的胸腔积液初始均为血性(颜色为红色至淡红色不等,时间越长颜色越淡),且置管时间越长,拔除导管前抽液为淡黄色液体,可能与创伤后反应性胸膜炎渗出及留置导管有关。
精准医疗模式的产生,对创伤外科的发展提出了更高的要求,微创化、精准化是发展趋势。中心静脉导管置管引流的产生,优化了传统胸腔穿刺和闭式引流手术方式。中心静脉导管留置胸腔闭式引流具有操作简单、安全、损伤小等优点,近几年来已广泛应用于临床[4]。在临床工作中,创伤外科的主要需求是:(1)快速的诊断;(2)及时有效的治疗。这均离不开床旁超声提供的技术支持。彩超检查是目前临床应用比较广的检查方式,在进行胸腔积液检查时,虽不如CT检查分辨率高,但具有检查方便、出结果快等优势,而且该检查不会对患者造成任何损伤,是目前临床较为安全的诊断方式[5]。中心静脉导管在笔者科室应用已久,除创伤重症患者应用在锁骨下或颈内静脉置管快速输液、测中心静脉压外,笔者科室自2010年开始应用中心静脉导管微创置管治疗创伤性气胸,取得疗效后开始逐渐用于治疗创伤所致的胸腔积液,目前已成为笔者科室医师的必备技术。但因其管径小,易被血凝块堵管,难以再通,不便于观察血胸引流量,可能延误病情,基本不在胸部创伤急性出血期使用。
笔者发现,在胸部创伤后迟发性胸腔积液的治疗上,经超声引导下微创置管法优点如下:(1)定位准确,效果好,引流彻底,有效地促进肺复张,加速患者康复,经济有效;(2)操作无需做切口,创伤小,有效降低感染的发生率,经局麻后操作过程患者无疼痛感,患者导管拔除后伤口愈合快;(3)置管处为细小针孔,如遇意外导管脱落不会引起严重气胸;(4)单人实施操作、方便快捷,置管时间约5min,较普通置粗管闭式引流手术时间明显缩短,床旁操作,适用于创伤危急重症患者;(5)一次穿刺操作置管成功后可留管固定于胸壁,分次抽液,避免过多过快引流胸腔积液致复张性肺水肿;(6)导管为细硅胶软管,管径小,机体顺应性好,抽液后留管不易刺激复张的肺脏及胸膜,患者带管时疼痛轻微,耐管好,病情稳定患者较常规置粗管引流方式可带管随意活动,舒适度高,显著提高患者配合治疗的依从性;(7)胸腔穿刺操作次数减少,较常规胸腔穿刺可避免因多次穿刺造成胸腹腔脏器损伤、血管损伤、气胸等医源性损伤;(8)管径小,穿刺操作次数少,胸膜反应发生率明显下降。
临床医师在治疗胸腔积液时选择微创置管法治疗,最担心的是疗效问题。而传统粗硅胶管胸腔闭式引流术已广泛用于临床多年,该方法优点是引流彻底,排气排液效果好,不易被堵塞,治疗效果佳[6]。有国内研究证据表明[6]使用中心静脉导管做胸腔穿刺置管引流治疗迟发性血胸的疗效近似于传统粗胸腔闭式引流管行胸腔闭式引流。与传统胸腔穿刺相比较,有研究者发现[7]胸腔积液患者采取小导管胸腔闭式引流术,可进一步促进胸腔积液排净,比常规抽液方法效果更加明显,且并发症少,安全性更高,整体疗效确切。另一个顾虑是导管管径小,置管抽液后留管,再次开放抽液时导管堵塞,但笔者科室的临床观察结果不支持此观点。首先,严格按照本研究的置管操作步骤,可有效抽取积液,即便堵管,首次抽取较多积液后,复查胸部CT显效或有效即可拔管。于每次抽液完毕后主副管内注入肝素生理盐水封管并盖肝素帽,抽液时抽吸不畅可抽取少量生理盐水冲管,而且有些堵管是复张的肺组织紧贴或压迫引流管前端或侧孔所致,笔者科室在处理此种情况时置管时适当延长深度,若再次抽液困难,严格无菌原则、明确导管不退出胸腔的情况下(穿刺置管记录中有每例患者胸壁厚度),将导管适当向外拔出调整深度,大都可以恢复通畅,通过以上措施,很大程度上降低了导管堵管的可能。有国内研究者[8]在置管后回收导丝再次消毒用于堵管后再次疏通导管的做法,笔者科室为避免感染一直未尝试。
本研究亦存在不足之处,为回顾性研究无对照组,无法客观的与传统方法对比研究,且研究结果中并发症的发生与术者的技术操作熟练程度有关。笔者在临床工作中体会到,微创置管治疗的成功离不开置管术者的熟练操作,离不开严格要求的规范操作流程,离不开优质护理,置管后医护人员需加强管道维护、必要的约束及健康宣教,降低导管脱落、感染等风险。有研究发现[9]护理人员年资低及管道维护不当均为中心静脉导管引流胸腔积液患者并发症发生的独立危险因素。2016年笔者科室在治疗创伤性气胸时应用中心静脉导管微创置管,在置管观察期间曾发生1例护理不良事件,低年资护士未曾见过中心静脉导管置管治疗创伤性气胸,误将中心静脉导管排气管当成锁骨下静脉置管输液通道进行输液,予以导管内输注药物致使少量胸腔积液,笔者及时发现,未造成严重后果,故需加强相关知识培训。中心静脉导管用于积液引流,属于超适应证范围使用的情形[10]。笔者在临床工作中发现,笔者医院使用的不同品牌中心静脉导管包使用说明中均未注明用于胸腔积液穿刺或引流,如遇医疗纠纷,将造成严重影响,此问题亟待解决。
综上所述,经超声引导下应用中心静脉导管微创置管抽液治疗胸部创伤后迟发性胸腔积液引流方法安全、有效,并发症少;堵管发生率低;患者对置管后留管耐受性好[11];符合当前医学发展微创化、精准化的趋势,有较高的临床应用价值。
