单眼先天性白内障术后患儿眼球发育的自身对照观察
2021-09-13陈涛郑广瑛
陈涛,郑广瑛
(郑州大学第一附属医院 眼科中心,河南 郑州 450000)
先天性白内障是儿童视力损害的主要原因之一。据不完全统计,先天性白内障约占全球儿童失明的5%~20%。虽然全球不同国家和地区之间的发病率有所不同,但总体发病率约为1/250[1],若不及时治疗,将会严重影响患儿的视觉系统发育,造成视力低下甚至失明等严重后果[2]。近年来,尽管先天性白内障显微手术技术日趋完善,如人工晶体光学部夹持技术和晶状体再生技术,在一定程度上可减少术后并发症和保留原有的生理功能,但更长的手术学习曲线以及术后晶状体再浑浊的发生,限制了其广泛开展[3-4]。因此,为避免后发性白内障的发生,白内障超声乳化联合前段玻璃体切除及Ⅰ期或者Ⅱ期人工晶体植入术仍是目前公认的主要手术方式[5]。但是儿童正处于生长发育阶段,超声乳化晶状体吸出联合前段玻璃体切除术对眼后节眼轴增长玻璃体及视网膜功能的影响,一直是眼科医生关注的问题。前段玻璃体切除是否会导致玻璃体过早的水化后脱离以及对视网膜黄斑中心凹的发育是否有影响,尚需进一步探究。本研究追踪观察先天性白内障手术对眼轴和玻璃体形态和视功能发育的影响,以期为临床手术医生提供一定的参考。
1 对象和方法
1.1 研究对象连续收集2015年3月至2019年 3月在郑州大学第一附属医院行单眼白内障的患儿。(1)纳入标准:①患儿年龄2~6岁;②单眼确诊为先天性白内障;③能够配合检查;④B超和光学相干断层扫描(OCT)结果显示视网膜发育正常、玻璃体无后脱离;⑤单眼行先天性白内障超声乳化吸出联合Ⅰ期人工晶体植入。(2)排除标准:①术前存在的玻璃体后脱离;②先天性小眼球;③眼球震颤;④脉络膜视网膜病变;⑤先天性青光眼及其全身系统性疾病以及随诊资料不全及失访。其中手术眼作为观察组,对侧健康眼作为对照组。
1.2 手术方法患儿在全身麻醉下完成手术,全部手术均由同一高年资医生完成。11点至1点位沿角膜缘打开球结膜,行3 mm巩膜隧道切口,穿刺进入前房,注入透明质酸钠,连续环形撕除前囊膜直径5.5~6 mm,超声乳化吸出晶状体核、I/A系统清除皮质并抛光囊袋,后囊环形撕开3.5~4 mm,自3点钟方向角膜缘置眼内灌注头,将23G玻璃体切割头放在后囊中央部环形撕除区,切除前端玻璃体,深度约1 mm,晶状体囊袋内注入粘弹剂,植入人工晶状体,注入少量曲安奈德悬浊液染色后彻底清除残余玻璃体,BSS液置换前房及囊袋内的粘弹剂,重建前房达水密状态,缝合角巩膜切口1针。
1.3 术后视功能训练所有患儿术后2周进行屈光检查和佩戴眼镜矫正,同时依据患儿的双眼视力情况及其年龄进行弱视训练和双眼立体视训练,间隔3个月重复屈光检查,需要时更换镜片;若单一遮盖治疗不理想时可联合数字化多媒体系统进行知觉学习,双眼和单眼视功能训练。
1.4 玻璃体后脱离的诊断所有的检查均是由同一位技术熟练技师检查,B超(眼科A/B型超声诊断仪 MD-2300S)观察到玻璃体后脱离作为一层低反射的膜浮向玻璃体或OCT发现玻璃体皮质层的脱离均定义为确诊。
1.5 术后随访术后连续随访2 a,术后前3个月每2周复诊1次,术后3个月后每个月复诊1次,术后6个月每3个月复诊1次。复诊项目包括视力[裸眼视力和最佳矫正视力(best corrected visual acuity,BCVA)]眼压、眼轴长度、屈光度、B超及眼底OCT等相关检查。小于3岁患儿行条栅视力测量,将条栅视力换算成对数视力。大于3岁之后让患儿家长教患儿对儿童视力表认知,之后进行常规视力检查,再换算成对数视力。
1.6 评价指标(1)眼轴长度,记录术前、术后1 a、术后2 a眼轴长度。(2)眼轴长度变化,术后1 a眼轴长度变化为术后1 a眼轴长度减术前眼轴长度之差,术后2 a眼轴长度变化为术后2 a眼轴长度减术前眼轴长度之差。(3)玻璃体后脱离数,术后1、2 a玻璃体后脱离的眼数。(4)眼轴长度变化量与玻璃体脱离数相关性。(5)最佳矫正视力,手术眼中,玻璃后脱离与玻璃体未脱离的眼,术前及术后2 a的最佳矫正视力。

2 结果
2.1 患儿基本资料共纳入60例患儿(120只眼),男患儿28(46.7%)例,女患儿32(53.3%)例。其中观察组60例(60只眼),对照组60例(60只眼)。患儿行单眼白内障手术时年龄为(3.56±0.77)岁,患儿一般资料见表1。

表1 患儿一般资料比较
2.2 术前、术后1 a、术后2 a眼轴长度与眼轴长度变化量的比较观察组与对照相比,术前、术后1 a、术后2 a观察组眼轴长度均短于对照组,差异具有统计学意义(P<0.001)。观察组与对照组相比,术后1 a眼轴变化量、术后2 a眼轴变化量差异无统计学意义(P>0.05)。见表2。

表2 观察组与对照组术前、术后眼轴长度和眼轴长度变化情况(mm)
2.3 两组玻璃体后脱离比较术后1 a观察组6(10.00%)只眼发生玻璃体后脱离,对照组2(3.4%)只眼发生玻璃体后脱离,观察组与对照组发生玻璃体后脱离率差异无统计学意义(χ2=2.226,P=0.272)。术后2 a观察组10(16.67%)只眼发生玻璃体后脱离,对照组3(5%)只眼发生玻璃体后脱离,观察组与对照组发生玻璃体后脱离率差异具有统计学意义(χ2=4.212,P=0.043)(见表3,图1)。术后1、2 a眼轴长度变化量与玻璃体后脱离无明显相关性(r=0.459,P=0.626;r=-0.987,P=0.284)。
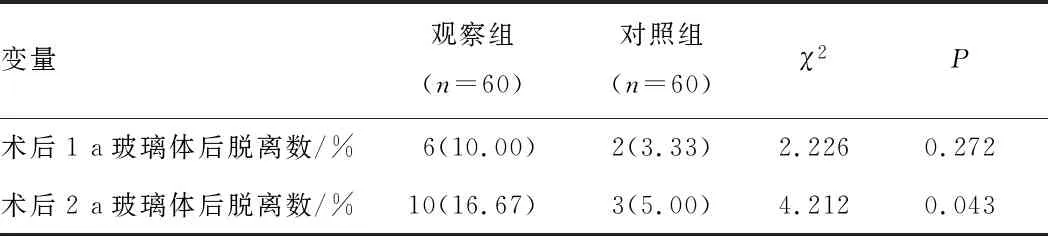
表3 观察组与对照组发生玻璃体后脱离比较
2.4 玻璃体未后脱离眼与玻璃体后脱离眼的最佳视力观察组术后2 a有10只眼发生玻璃体后脱离,故在观察组中,按照年龄和术前最佳矫正视力匹配10只玻璃体未后脱离手术眼,比较两者的最佳矫正视力。玻璃体未后脱离手术眼最佳矫正视力优于玻璃体后脱离手术眼,差异具有统计学意义(t=3.543,P=0.005)。见表4。

表4 玻璃体未后脱离眼与玻璃体后脱离眼的最佳视力比较
3 讨论
先天性白内障是儿童眼科疾病中的常见病、多发病,通常采用手术摘除白内障进行治疗。由于儿童正处在生长发育阶段,单纯行白内障囊外摘除术发生后发性白内障的概率为100%,且幼儿不能配合YAG激光行后发性白内障切囊术,因此许多眼科医生选择在行白内障摘除的同时联合后囊环形撕囊及前段玻璃体切除术[6]。这种方法可显著降低白内障术后后发性白内障的发生率,但是破坏了玻璃体原有的生理结构。虽有部分研究关于先天性白内障术后眼轴发育的相关报道,目前尚未看到儿童白内障术中行前段玻璃体切除对玻璃体视网膜及眼轴增长影响的相关影响研究报道。
在健康新生儿眼发育过程中,眼轴长度随着年龄增大而增长。Hussain等[7]检查了健康儿童眼轴长度的变化,发现出生时平均长度为16.8 mm,1岁时迅速增加到20.0 mm,4岁时约为21.0 mm。眼轴增长除受年龄影响,还受遗传和环境因素的影响。长时间的近距离学习或工作能够使眼轴发育增快,同样形觉剥夺也会导致眼轴的增长[8]。本研究发现,观察组白内障眼眼轴长度短于对照组。Trivedi 等[9]对310只先天性白内障患儿进行眼轴测量,发现白内障眼眼轴长度显著短于正常眼。Tadros等[10]回顾性研究24例单眼先天性白内障的患儿,13例接受Ⅰ期人工晶体植入,11例接受Ⅱ期人工晶体植入,手术后随访6~10 a后发现,手术眼眼轴长度均短于正常眼,与本研究结果相一致。相反,Vasavada等[11]报道说,单眼的白内障术后植入人工晶体眼轴较正常眼眼轴长。这种差异可能与单眼白内障术后未能及时行屈光不正及弱视的训练致形觉剥夺有关。研究表明青光眼的发生率和低视力率与眼轴长度成正相关[12],而本次研究所纳入的患儿均无术后青光眼的发生。相比于正常眼,本研究发现眼轴生长速率并没有明显的差异。其他几项研究也报道了类似的结果[10,13]。但Griener 等[14]发现与正常眼相比,植入人工晶体的眼睛的眼轴生长速率更慢。与此同时,还有一些其他研究发现,人工晶体眼拥有更快的眼轴生长速率[15]。
玻璃体凝胶是一种透明的细胞外基质,充满整个玻璃体腔,被视网膜包围并附着在视网膜上。这种凝胶会在老化过程中液化,25%~30%的凝胶结构最终会从视网膜上塌陷,这个过程叫玻璃体后脱离[16]。本研究发现儿童白内障术后玻璃体发生后脱离的概率明显加大。Degirmenci[17]和Ivastinovic[18]等对无玻璃体后脱离的白内障手术后患儿进行研究发现,在术后3个月玻璃体后脱离约为73%,与本研究发现类似,证明白内障手术增加了玻璃体后脱离的发生率,但相对于本研究玻璃体后脱离发生率更高可能是纳入研究对象年龄更大。然而,Otsuka等[19]发现白内障手术对玻璃体后界膜无明显的影响,可能与此研究术后随访时间短有关。儿童白内障手术加快玻璃体后脱离的原因,可能有多种因素共同作用的结果。首先,儿童白内障手术通常会联合前段玻璃体的切除,导致玻璃体生理解剖结构被破坏,加上术中持续的液体灌注维持前房稳定,灌注液可能会因缺失玻璃体前界膜的解剖阻隔,直接流入玻璃体腔加快玻璃体的液化,导致玻璃体后脱离提前发生。其次,相比于成人白内障,儿童白内障后术后各种炎症因子明显升高,可能也会加快玻璃体脱离[20]。再者,白内障手术中,手术操作对于整体玻璃体的机械性搅动,可能也会促进玻璃体液化发生后脱离。本研究同时发现眼轴生长速率与玻璃体后脱离并无相关性,可能是与儿童玻璃体相对于成人玻璃体,胶原纤维、透明质酸钠水平较高,玻璃体稳定性较好。其次,儿童眼轴生长并不是很快,不足以牵拉玻璃体与视网膜脱离。
本研究患儿的年龄较大,但经过训练视力仍有很大提升,患儿视力的结果较好。一方面,这可能与本研究纳入大部分病例为进展性白内障,出生时仅有后极部的轻度浑浊,仍有中心注视的发育,随着年龄增长,晶体浑浊加重,弱视形成时间较晚。另一方面,患儿术后2周就进行配镜训练,及时干预弱视明显改善视力。最后,视力恢复较好患儿,更愿意能够按时完成复查,这可能存在一定的选择偏倚。本研究同时发现相对于发生玻璃体后脱离的手术眼,未发生玻璃体后脱离的手术眼拥有更佳的矫正视力。推测玻璃体因后脱离而轻度浑浊遮挡视轴,造成最佳矫正视力的下降或者因玻璃体的牵拉对黄斑区产生微小的损伤导致视力的下降。
综上所述,单眼先天性白内障儿童其眼轴长度短于正常眼,但手术眼和正常眼眼轴生长速率并无差异。儿童白内障手术能够增加玻璃体后脱离的概率。但由于样本量小,观察时间短,手术对于儿童玻璃体的影响仍需要加大样本量和长期的术后随访。
