脑白质疏松与自发性脑出血早期血肿扩大的相关性研究
2021-09-10付开磊李进伟陈欣欣薛维爽
付开磊, 李进伟, 陈欣欣, 田 力, 薛维爽
脑出血(intracerebral hemorrhage,ICH)是指原发性非外伤性脑实质出血,主要原因是高血压性脑出血,少数为淀粉样变性及不明原因的脑出血。脑出血的发病率为(12~15)/10万人年,脑出血病情凶险,其死亡率及致残率均高于其他类型脑卒中。研究表明脑出血病理过程主要包括血肿形成、血肿扩大及脑出血后继发性脑损伤,其中继发性脑损伤主要为神经元凋亡及血肿周围水肿(perihematoma edema,PHE)形成[1]。脑白质疏松(leukoaraiosis,LA)是由Hachinski 教授等1987年提出的一个影像诊断术语,用以描述脑室周围或皮质下(半卵圆中心)区CT上的低密度或磁共振T2像上的高信号的边界不清的白质病变[2]。既往认为LA是老年人中常见良性影像学表现,随着研究深入,目前认为LA并非单纯良性病变,而是与认知功能障碍、姿势步态异常、尿失禁等临床症状密切相关[3]。大量研究已证实LA是缺血性卒中溶栓后出血转化及预后不良的独立危险因素[4]。在自发性脑出血影像中常见脑白质疏松这一影像学改变,目前研究报道主要集中在LA与自发性脑出血预后的关系上,而LA与脑出血早期血肿扩大的相关性研究很少且结论不一。LA的确切发病机制尚不十分清楚,目前普遍认为LA是脑血管动脉粥样硬化、脂质透明变性、淀粉样变性等血管病变导致的脑组织区域性慢性缺血性损伤。病理研究显示LA区域弥漫性空泡化及海绵状改变,脑组织疏松,髓鞘和轴突丧失相关的血管周围间隙扩大,神经胶质细胞的密度减低[5,6]。有研究证明LA与血管内皮功能障碍、血脑屏障破坏相关。因此推测LA可能与脑出血后早期血肿扩大相关。本研究回顾性分析我院收治的自发性幕上脑出血病例,以探讨LA与自发性幕上脑出血早期血肿扩大的相关性。
1 资料和方法
1.1 研究对象 连续纳入2015年10月-2017年10月于中国医科大学附属第一医院住院治疗的急性幕上脑出血患者。脑出血诊断依据2014年中国脑出血诊治指南[7]中的诊断标准。入组标准:(1)符合上述诊断标准;(2)起病12 h内完成首次头部CT,48 h内复查头部CT;(3)自发性幕上脑出血。排除标准:(1)脑干、小脑、垂体出血;(2)蛛网膜下腔出血;(3)原发性脑室出血;(4)其他原因(外伤、颅内动脉瘤破裂、脑动静脉畸形、瘤卒中、脑梗死出血转化等)导致的出血;(5)既往大面积脑梗死、脑出血、脑外伤等干扰LA量化评分。
所有纳入的患者均经过详细的病史及临床资料采集,患者一般资料包括性别、年龄、既往史、个人史、临床及实验室资料。既往史包括高血压、糖尿病、冠心病、脑卒中等病史。个人史包括吸烟、饮酒、是否应用抗血小板药物。临床资料包括入院时血压、体温、是否应用止血药物、是否早期应用脱水药物。实验室资料包括白细胞计数(WBC)、血小板计数(PLT)、空腹血糖(GLU)、活化部分凝血酶原时间(APTT)、纤维蛋白原(Fg)、INR、低密度脂蛋白(LDL)、甘油三酯(TG)、丙氨酸氨基转移酶(ALT)、门冬酸氨氨基转移酶(AST)、血清白蛋白(ALB)、血肌酐(Cr)及甲状腺素水平等。
1.2 影像学资料 采用Van Swieten量表基于首次头部CT评价脑白质疏松程度,在中央沟前区和后区分别对脑室后角脉络丛、侧脑室中央部及半卵圆中心区3个连续断面的病变程度进行评分(见图1)。具体评分:无低密度区为0分;低密度区局限于脑室周围白质为1分;低密度区域由侧脑室旁延伸到皮质下区为2分。两个区的分数相加计为总分[8]。为了避免血肿及水肿影响评分,在出血对侧半球进行评分。应用Image J软件分别计算首次、复查血肿体积,总血肿体积=∑各层血肿面积× 0.5。将早期血肿扩大定义为出血48 h内血肿体积增大≥33%或体积增加绝对值≥12.5 ml。同时登记首次CT时间、复查CT时间、出血部位(深部出血及脑叶出血)、血肿形态(包括规则、不规则、分叶状)、是否破入脑室。
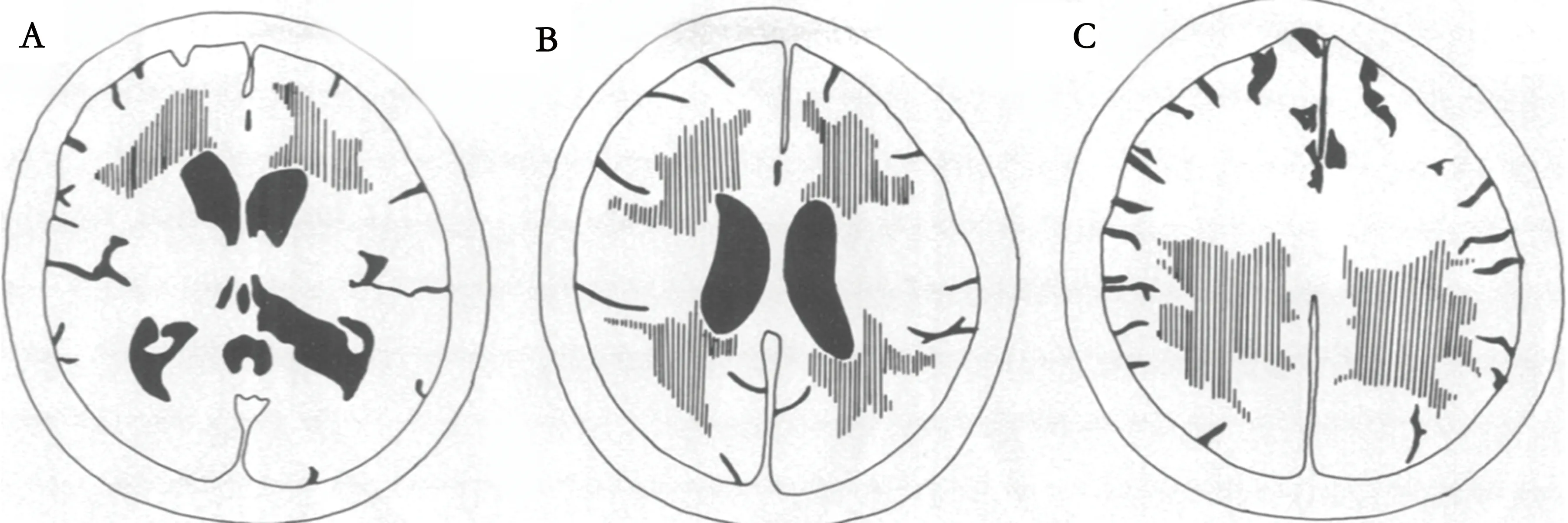
图1 Van Swieten量表参照图

2 结 果
2.1 一般临床资料 本研究共连续收集314例研究对象,16例因未在规定时间内完善头部CT而被排除,10例因临床资料不全排除,6例因头部手术、既往大面积脑梗死等干扰LA评分排除,最终282例进入研究。平均年龄59.26±12.42岁,男性173例(61.3%),女性109例(38.7%)。225例为深部出血,57例患者为脑叶出血,94例(33.3%)发生早期血肿扩大,脑白质疏松177例,占62.8%。住院死亡23例,占比8.2%。
2.2 早期血肿扩大单因素分析 显示早期血肿扩大组在活化的部分凝血酶原时间、VSS评分方面差异有统计学意义(P<0.05)(见表1)。

表1 早期血肿扩大相关因素单因素分析
2.3 早期血肿扩大多因素回归分析 将活化部分凝血酶原时间、VSS评分、INR、白细胞计数、吸烟程度(P<0.1)纳入多因素Logistic 回归分析,分析显示VSS评分(OR=1.358,95%CI1.139~1.619,P=0.001)、吸烟程度(OR=1.286,95%CI1.029~1.606,P=0.027)是脑出血早期血肿扩大的独立危险因素(见表2)。

表2 早期血肿扩大多因素Logistic回归分析
3 讨 论
国内外研究主要集中在LA与脑出血预后方面,仅有极少量的研究关注LA与脑出血早期血肿扩大的相关性,然而研究结论不一。为了进一步探究相关性设计本实验,回顾性分析中国医科大学附属第一医院2015年10月-2017年10月入院治疗的自发性幕上脑出血患者,全面收集临床、影像、实验室等各种可能相关的因素的资料,探究脑出血早期血肿扩大与LA相关性,以期望帮助临床实现治疗分层,关注高危患者,改善预后。
以往研究认为脑出血是单时相事件,血液凝固及局部脑组织压迫会使脑出血短时间内迅速停止。随着研究深入及影像评估普及,大量研究显示脑出血早期存在血肿量的持续扩大的趋势。脑出血早期血肿扩大的判定方法不统一。Brott等[9]将血肿体积增加33%判定为血肿扩大。Kazui等[10]根据受试者工作特征(ROC)曲线得出血肿体积增大≥1.4倍或≥12.5 cm3为血肿扩大。近年来随着脑出血相关随机对照研究的广泛开展,早期血肿扩大的定义也逐渐统一,INTERACT等系列研究均采用血肿体积增大≥33%或体积增加绝对值≥12.5 ml判定为早期血肿扩大[11,12]。本研究沿用此标准定义早期血肿扩大。不同研究报道的早期血肿扩大发生时间较为一致,一般认为至少70%的早期血肿扩大发生在起病的24 h内,24 h后很少发生早期血肿扩大[9,10]。Boulouis等[13]关于脑小血管病影像标志与脑出血早期血肿扩大的研究采用的时间限定为首次CT时间为发病24 h内,复查CT时间为起病48 h。本研究结合既往文献报道血肿扩大时间,同时为了避免遗漏信息、扩大样本量,将入组时间标准限定为起病12 h完成基线头部CT,起病48 h内复查头部CT。
脑出血相关系列研究探究了早期血肿扩大的发生率,但目前结论存在差异。系列前瞻性研究显示23%~32%的脑出血患者发生早期血肿扩大[12,14]。Boulouis等[13]连续性入组418例自发性脑出血病例,最终321例符合纳入标准,其中56例(17.4%)发生早期血肿扩大。Li等人[15]的脑出血血肿扩大的单中心回顾性研究,结果显示52例(32.5%)发生早期血肿扩大。本研究有94例发生早期血肿扩大(33.3%),其中脑叶出血患者中14例(24.6%)发生血肿扩大,深部出血中80例(35.6%)出现血肿扩大。本研究与Li等研究采用一致的血肿扩大标准,早期血肿扩大的发生率相近。针对文献报道的早期血肿扩大发生率差异,分析可能存在以下两点原因:(1)采用的早期血肿扩大的判定标准不一致;(2)纳入及排除标准不一致,如一些研究仅限于幕上脑出血,而有些研究则包括幕下出血。
脑出血早期血肿扩大是预后不良的独立危险因素的理论已被广泛接受[16,17],探讨脑出血早期血肿扩大相关因素,可为临床提供血肿扩大预测因子,将有助于临床决策。临床研究及荟萃分析显示高血压、入院NIHSS评分、酗酒、吸烟、肝功能异常、低纤维蛋白原、凝血功能异常、首次CT时间、初始血肿体积、血肿形态不规则、破入脑室等多种因素参与脑出血早期血肿扩大[18~23]。临床上观察到严重脑白质疏松的患者容易发生脑出血后早期血肿扩大这一现象,然而遗憾的是研究者更加关注了LA与缺血性卒中发生、静脉溶栓后出血转化及预后的相关性,而LA与脑出血早期血肿扩大的研究很少且结论不一。Lou等人[24]连续收集79例发病72 h完善头部MRI的脑出血患者,满足发病12 h内完成首次头部CT及72 h内复查头部CT的34例,基于头部MRI利用改良Scheltens量表评价脑白质高信号严重程度,依据评分分为两组,结果显示高评分组(≥14分)脑出血体积是低评分组的两倍,高评分与脑出血体积显著相关(OR=1.152,95%CI1.035~1.282,P=0.01),脑白质高信号评分与早期血肿扩大具有正相关趋势(OR=1.286,95%CI0.978~1.692,P=0.062)。结论表明严重的脑白质高信号是脑出血血肿体积的独立危险因素。同时严重脑白质高信号与早期血肿扩大具有相关趋势,换言之脑白质高信号严重程度在一定程度上可预测脑出血血肿体积及早期血肿扩大。Boulouis等人[13]进行前瞻性研究,探究脑小血管病影像学表现如脑白质高信号体积、脑微出血计数等与血肿扩大的关系,纳入321例脑叶及深部出血的患者,多因素分析显示无论脑叶出血还是深部出血,脑白质高信号体积与脑出血早期血肿扩大无显著相关性及相关趋势。本研究结论显示脑出血早期血肿扩大与LA及严重程度呈显著正相关(OR=1.358,95%CI1.139~1.619,P=0.001)。推测研究结论不一致的原因包括以下3点:(1)评估LA及严重程度的方法不一致,Lou的研究及本研究采用的视觉评价量表,而Boulouis的研究采用的体积定量方法;(2)早期血肿扩大的定义不同;(3)样本量小,存在较大偏倚。本研究参用的Van Swieten视觉评价量表,Van Swieten是基于头部CT的LA视觉评价量表,提出者应用Kappa分析验证该量表一致性,结果显示CT量表的加权Kappa值为0.63(95%CI0.61~0.66);MRI量表加权Kappa值为0.78(95%CI0.73~0.83)。结论表明Van Swieten量表高度一致(0.61~0.80),适用于LA严重程度的评价[8]。本研究认为头部CT作为脑出血首选检查,在评价LA方面更具有现实意义及普适性,因此采用该量表基于头部CT评价LA严重程度。
LA是影像诊断术语,2013年国际血管改变神经影像标准报告小组(Standards for Reporting Vascular Changes on Neuroimaging,STRIVE)规范了名称并认为属于脑小血管病范畴,推荐应用“假定血管源性白质高信号”(white matter hyperintensity of presumed vascular origin)一词表述以区别白质脑病[25]。LA作为脑小血管病典型影像特点,反应脑组织慢性缺血的瞬时状态,是全脑慢性损伤,一定程度上反应了脑小血管结构及功能基础状态。尽管脑小血管病发病率高且与脑卒中、认知功能障碍、情绪改变等多种疾病密切相关,但脑小血管病的病理生理机制仍然不明确。目前相关机制探究多来源于尸检报告及动物试验,解剖病理发现LA区域弥漫性空泡化、海绵状改变、髓鞘和轴突丧失相关的血管周围间隙扩大,脑组织密度减低[5,6]。目前研究显示轻微且弥漫的血脑屏障功能障碍[26]、局部脑血流降低[27]、内皮功能损伤[28]、血管反应性减退及自动调节能力减低[29]等机制共同参与了脑小血管病的发生及恶化。我们推测由于LA区域血管壁完整性破坏、顺应性减低导致小血管破裂不断出血,LA区域空泡样改变、组织密度疏松以及血管周围间隙扩大导致外周组织压迫作用减低致使不易止血。这或许可以部分解释LA与早期血肿扩大的相关性。
本研究的局限性主要是以下几点:(1)本研究为单中心研究且所纳入的样本量偏少,研究的因素偏多,可能难以避免就诊偏倚及选择偏倚;(2)本研究为回顾性分析,可能遗漏一些资料不全、因病情重未能复查头部CT的患者,可能存在选择偏倚;(3)本研究依据头部CT采用Van Swieten量表评价LA程度,可能不如MRI更能敏感、准确的量化LA程度。
总之,本研究提示脑白质疏松的严重程度与急性幕上脑出血早期血肿扩大关系密切,临床工作中应关注急性脑出血的脑白质疏松及程度,预判脑出血早期血肿扩大的可能,实现临床治疗分层,关注高危患者,改善患者预后,提高生活质量。另外目前关于两者关系的研究结论存在差异,仍需要进行大样本的前瞻性临床研究进一步证实。
