直肠癌新辅助放化疗联合直肠前切除术及预防性造瘘患者永久性造口形成的危险因素及预后分析
2021-08-19张巍巍胡江伟刘士凯李天生张智博牛阿贞菅书明
张巍巍 徐 华 胡江伟 刘士凯 李天生 张智博 牛阿贞 菅书明
我国结直肠癌发病率位于肺癌和胃癌之后的第3位,中低位直肠癌占70%左右,且绝大多数患者确诊时已处于局部进展期。对于局部进展期的中低位直肠癌,“新辅助放化疗+手术切除+术后化疗”为标准治疗方案,此类患者术后常规行预防性造瘘术,但临床工作中发现,接受新辅助放化疗的患者预防性造瘘还纳失败率增加,形成永久性造口。目前针对新辅助放化疗后形成永久性造口的危险因素分析研究尚较少,本研究通过收集2015年1月至2016年12月在许昌市中心医院接受术前新辅助化疗联合直肠前切除术和预防性造瘘的直肠癌患者,拟分析影响患者永久性造口形成的危险因素及对患者预后的影响,为临床预防提供参考。
1 资料与方法
1.1 一般资料 选取2015年1月至2016年12月在许昌市中心医院接受术前新辅助放化疗联合直肠前切除术及预防性造瘘术的直肠癌患者164例,其中男性105例,女性59例,年龄45~67岁,平均(56.2±7.3)岁。根据4年随访结束时患者的造口状况,分为造口还纳成功组(n
=135)和永久性造口组(n
=39)。纳入标准:①直肠癌的诊断均符合“中国结直肠癌诊疗规范(2017年版)”;②患者均进行了术前新辅助放化疗方案联合直肠前切除术及预防性造瘘术;③临床资料完整。排除标准:①合并其他肿瘤者;②未完成新辅助放化疗方案者;③因个人原因放弃造口还纳者。1.2 方法 通过单因素分析患者一般资料、围术期和术后吻合口相关并发症,将差异具有统计学意义的指标纳入多因素logistic回归分析。收集患者①一般资料:年龄、性别、身体质量指数和美国麻醉协会分级等;②围术期指标:肿瘤距肛缘距离、癌胚抗原(carcinoembryonic antigen,CEA)水平、临床病理分期、肛管直肠测压数据[包括肛管最大静息压(maximum resting pressure,MRP)和肛管最大收缩压(maximum systolic blood pressure,MSP)]、手术方式、造口位置和吻合口吻合方式;③术后吻合口相关并发症:吻合口漏、吻合口狭窄、输尿管漏和切口感染。吻合口漏为经CT或腹部引流管造影发现吻合口水肿、周围有炎性渗出、积液、积气和肠壁不完整表现,口服亚甲蓝后可观察到引流管有亚甲蓝染色液流出。吻合口狭窄患者术后表现为排便量少、变细、排便时间延长且有排便未尽感,结肠镜检测吻合口附近狭窄,钡剂灌肠检测狭窄处的宽径和长径。
1.3 肛管直肠测压方法 术前1~2 h叮嘱患者自行排便,同时禁止行灌肠、直肠指诊、肛门镜检测等,以免干扰括约肌功能和直肠粘膜。嘱患者左侧卧位,将探头置于肛管内,通常距离肛缘0.5 cm处进行测量。由于探头的活动可刺激括约肌收缩,故在测量时应有20~30 s的稳定时间,这样可比较精确的测量某一部位的压力。MRP是安静状态下肛管内压力,是肛门内括约肌和肛门外括约肌作用的结果。检测MSP时叮嘱受检者尽力收缩肛门,此时产生最大的肛管压力即为肛管最大收缩压。
1.4 术后随访 所有患者术后以电话和复诊相结合的方式进行随访,在此期间收集的术后信息包括体格检查、血清CEA水平和CT检查结果。术后前两年,每半年行一次胸部、腹部和骨盆的CT检查,之后每年检查一次,参考文献[4]界定本研究随访时间为4年。
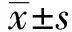
2 结果
2.1 两组一般资料比较 永久性造口组肿瘤距肛缘距离小于造口还那成功组,局部复发率高于造口还纳成功组,差异均有统计学意义(P
<0.05)。见表1。
表1 两组一般资料比较
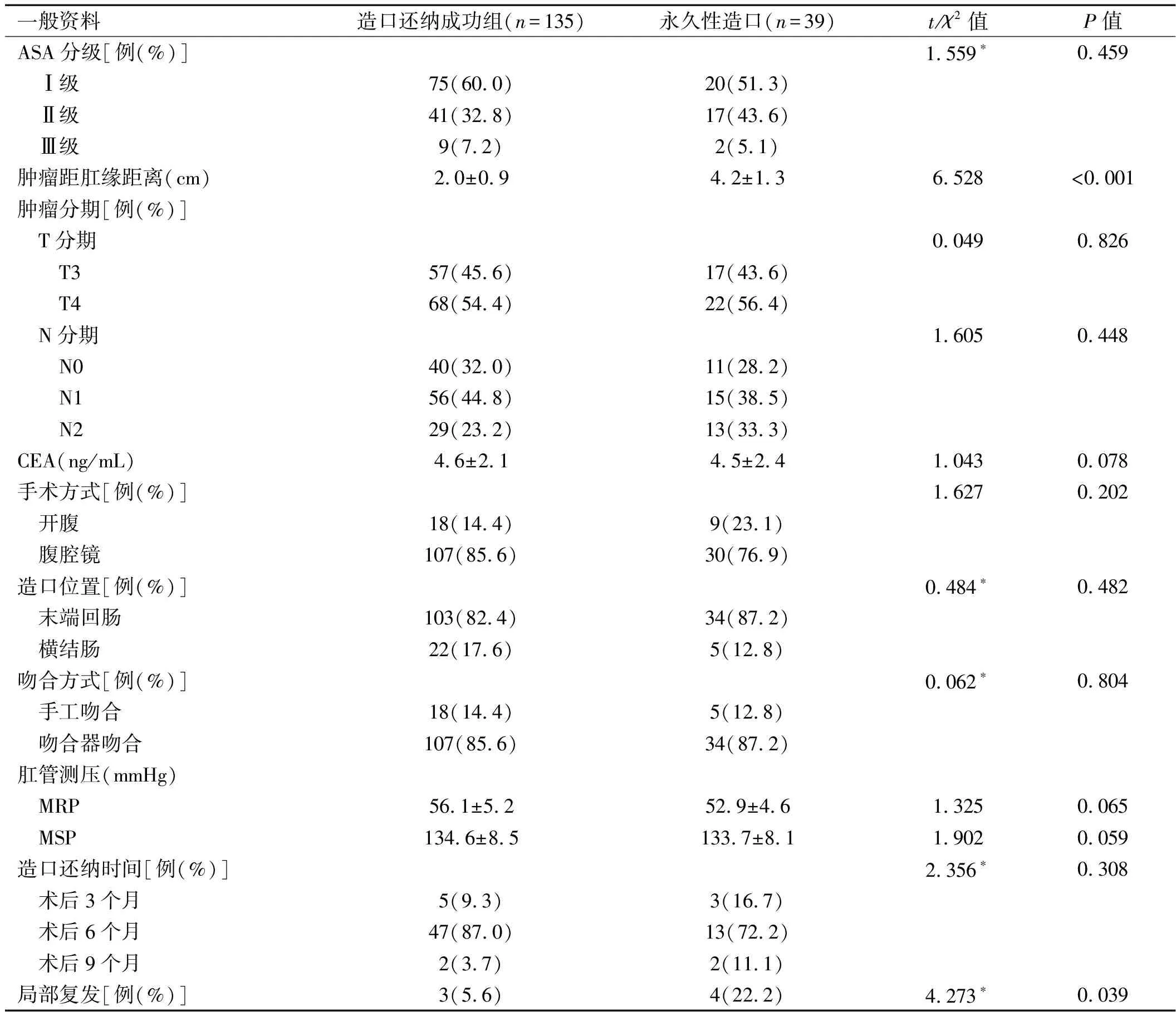
续表1
2.2 两组术后吻合口并发症比较 永久性造口组吻合口漏、吻合口狭窄、输尿管漏和切口感染发生率均高于造口还纳成功组(P
<0.05)。见表2。
表2 两组术后吻合口相关并发症比较
2.3 单因素和多因素logistic回归分析影响患者永久性造口形成的危险因素 单因素logistic回归分析结果显示,肿瘤距肛缘距离、局部复发、吻合口漏、吻合口狭窄、输尿管漏和切口感染均为影响患者永久性造口形成的因素。将以上因素代入多因素logistic回归模型中,采用逐步向前法(自变量变量赋值:局部复发=1,非局部复发=0;吻合口漏=1,非吻合口漏=0;吻合口狭窄=1,非吻合口狭窄=0;输尿管漏=1,非输尿管漏=0;切口感染=1,非切口感染=0。因变量赋值:永久性造口=1,非永久性造口=0),结果显示肿瘤距肛缘距离、局部复发、吻合口漏和吻合口狭窄为影响患者永久性造口形成的独立危险因素。见表3。
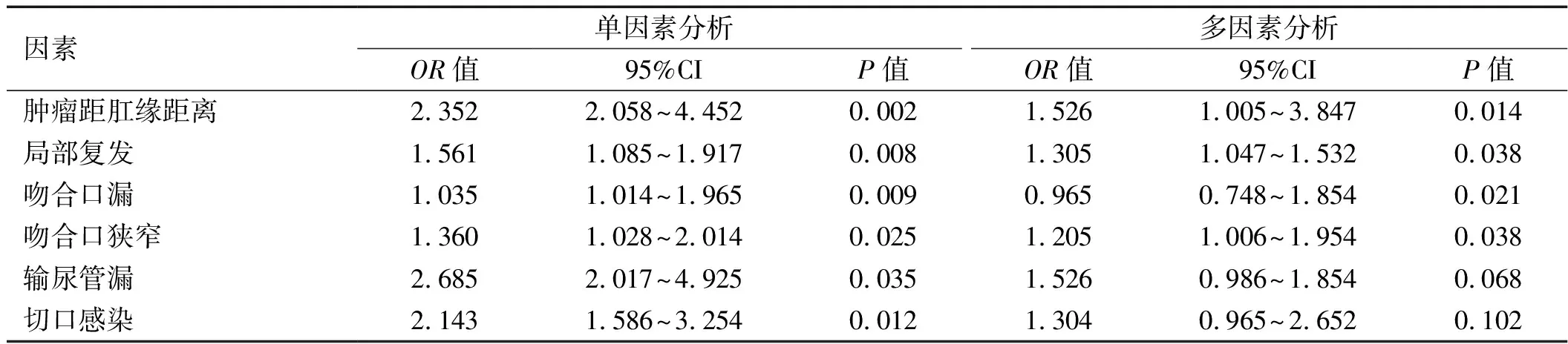
表3 单因素和多因素logistic回归分析影响患者永久性造口形成的危险因素
2.4 两组术后1、3年总生存率和无瘤生存率比较 永久性造口组术后1年总生存率为89.7%(35/39),与造口还纳成功组的93.3%(126/135)比较,差异无统计学意义(χ
=0.550,P
=0.458)。见图1A。永久性造口组术后1年无瘤生存率为71.8%(28/39),与造口还纳成功组的83.7%(113/135)比较,差异无统计学意义(χ
=0.082,P
=0.775)。见图1B。 永久性造口组术后3年总生存率为69.2%(27/39),低于造口还纳成功组的85.2%(115/135),差异有统计学意义(χ
=4.527,P
=0.033)。见图1C。永久性造口组术后3年无瘤生存率为53.8%(21/39),与造口还纳成功组的74.8%(101/135)比较,差异无统计学意义(χ
=3.125,P
=0.077)。见图1D。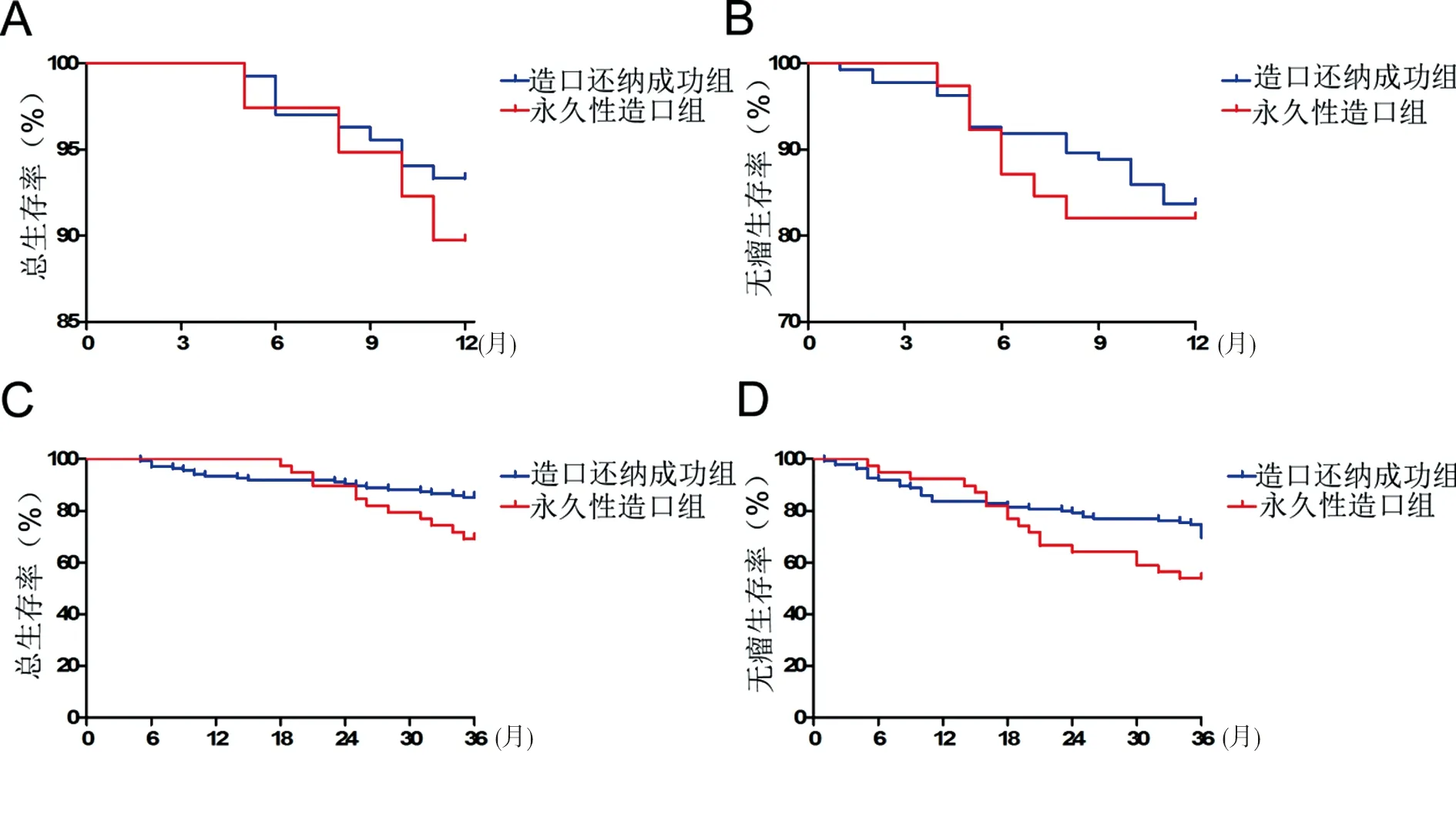
图1 两组患者术后1、3年总生存率和无瘤生存率比较
3 讨论
以往研究显示,经直肠括约肌手术后永久性造口的总体发生率为3%~24%。还有研究显示,转移回肠造口术的不可逆率为13.8%~24.9%。本研究164例直肠癌患者中,39例(23.8%)最终形成永久性造口,其中32例(19.5%)为临时性造口还纳不成功,7例(4.3%)为临时性造口还纳后再行造口术,永久性造口的发生率与以往研究结果相似。本研究结果还显示,肿瘤距肛缘距离、局部复发、吻合口漏和吻合口狭窄是患者永久性造口形成的危险因素。永久性造口组术后3年的总生存率低于造口还纳成功组(P
<0.05),而两组间术后1年总生存率和1、3年无瘤生存率差异并不显著(P
>0.05),说明永久性造口组术后可能因并发症较多影响患者的生存率,而非肿瘤复发引起患者预后不良。肿瘤距肛缘距离和局部复发是永久性造口形成的常见危险因素,在以往的多项研究中均有提示,其是比吻合口相关并发症更为常见的危险因素。Lim等研究显示,局部复发是造口闭合后影响其恢复的主要原因,18例因局部复发导致永久性造口的患者中,有10例(55.6%)接受了造口术。吻合口并发症是永久性造口形成的危险因素,吻合口并发症包括吻合口漏和吻合口狭窄等。Junginger等研究显示,永久性造口形成的主要原因是吻合术相关并发症和局部复发,而吻合术相关并发症是允许无功能的造口保留的最常见原因。Seo等报道了类似的结果,吻合口并发症是暂时性造口不可逆转的常见原因,也是早期永久性造口的主要原因。但以上研究仅表明吻合口并发症是永久性造口形成的危险因素,并未结合术前的放化疗进行分析,本研究收集的患者均接受术前新辅助放化疗,而新辅助放化疗是否会增加吻合口并发症的发生率不得而知。本研究中,164例患者吻合口漏发生率为8.5%(14/164),高于未行新辅助放化疗患者的5.7%。分析原因:①新辅助放化疗后可导致肠管微循环减弱,引起缺血缺氧,造成瘘道经久不愈;②放化疗可引起组织的纤维化,促使瘢痕形成,引起肠腔狭窄;③在放射损伤和炎症刺激的双重作用下,可致部分肠管功能减退,造成肠腔的废用性萎缩。
对于局部晚期直肠癌(包括T3、T4期和淋巴结阳性等)患者,新辅助放化疗的治疗均可明显改善患者的无疾病生存期,且在直肠癌的诊疗指南中也推荐新辅助放化疗进行治疗。根据本研究的结果,笔者总结在接受放化疗之前还应该注意以下几点:①充分评估患者的病理分期,选择合适的放化疗方案,以减轻毒副反应;②做到精准放疗,利用荧光造影技术监测结直肠的血供灌注。术后出现吻合口漏和肠腔狭窄应积极治疗,对于吻合口漏患者应及时穿刺引流,手术重建消化道或利用内镜吻合夹,对于肠腔狭窄患者可采用球囊扩张或内镜手术减轻狭窄。
综上所述,肿瘤距肛缘距离、吻合口漏、吻合口狭窄和局部复发为影响永久性造口形成的独立危险因素,且永久性造口影响患者术后3年总生存率。还应注意到新辅助化疗有引起吻合口漏和吻合口近端肠道狭窄的风险,术前做好评估和预防工作对降低永久性造口的发生率具有重要价值。
