宫腔镜切除术和宫腔镜摘除术治疗子宫内膜息肉的效果及安全性比较
2021-07-14钱慧霞
钱慧霞
(江苏省靖江市中医院妇产科,泰州 214500)
子宫内膜息肉是一种宫腔内的赘生物,是子宫内膜局部组织在某些致病因素作用下过度增殖所致,好发于育龄期妇女,主要临床症状包括阴道不规则出血、月经量增加、腹痛、不孕等[1-2]。治疗以宫腔镜下息肉处理为主,包括宫腔镜下息肉电切术、宫腔镜下息肉摘除术等。本研究对在靖江市中医院2018 年1 月—2019 年12 月间采用两种宫腔镜治疗方法的子宫内膜息肉40 例患者的病历资料进行回顾性分析,探讨两种治疗方法的疗效和安全性,以指导临床实践、优化治疗方案。
1 资料与方法
1.1 一般资料 子宫内膜息肉患者40 例作为研究对象,其中行宫腔镜下子宫内膜息肉切除术治疗为A 组(20 例),年龄30~55 岁,平均(43.2±4.0)岁;病程3~12 个月,平均(7.1±1.0)个月;其中绝经者6 例,未绝经者14 例(不孕4 例);术中明确单发15 例,多发5 例;直径0.8~2.5 cm,平均(1.8±0.3) cm。行宫腔镜下息肉摘除术+刮宫术为B 组(20 例),年龄28~56 岁,平均(44.0±3.8)岁;病程3~12 个月,平均(7.6±1.1)个月;其中绝经者5 例,未绝经者15 例(不孕4 例);术中明确单发14 例,多发6 例;直径0.8~2.5 cm,平均(1.5±0.2) cm,两组基线资料比较差异均无统计学意义(均P>0.05),具有可比性。两组取出的组织送病理检查。研究方案上报靖江市中医院医学伦理委员会并获得批准。
纳入标准:均经过术前超声诊断、宫腔镜技术和病理检查确诊;临床症状包括不规则阴道出血、月经量增多、绝经后阴道出血等。排除标准:有手术禁忌证;心肺功能不全;恶性妇科肿瘤;盆腔炎症。
1.2 仪器设备 双极宫腔电切镜(日本Olympus 公司);自动液体膨宫仪(杭州好克光电有限公司)和冷光源(杭州好克光电有限公司)等;飞利浦超声诊断仪EPIQ 5(美国飞利浦公司)。
1.3 手术方法 术前用药:术前10 h 在阴道后穹窿放置0.4 mg 米索前列醇(武汉九珑人福药业有限责任公司,国药准字H20073696)软化宫颈。
1.3.1 宫腔镜下子宫内膜息肉切除术 患者行静脉麻醉,取膀胱截石位,常规消毒铺巾处理,使用窥阴器暴露宫颈,宫颈钳夹住宫颈前唇,探宫腔深度后使用扩宫棒依次扩张宫颈,扩张至10 号,将宫腔电切镜置入后在直视状态下检查宫腔内情况(息肉位置、数量、大小等),进行环形电极切除,调节60~80 W 的功率,切割深度达到息肉根蒂下2~3 mm 的浅肌层组织,切除息肉,调节50 W 左右的电凝功率,电凝止血。术后常规用药。
1.3.2 宫腔镜下子宫内膜息肉摘除术 行静脉麻醉,使用上述方法暴露宫颈,探宫腔深度后使用扩宫棒依次扩张宫颈,扩张至7 号为止,放置宫腔检查镜后观察宫腔情况,了解息肉部位、大小及数目,较大息肉以异物钳钳夹取出,然后用刮匙全面搔刮,最后置宫腔镜观察宫腔情况,术后常规用药。
1.4 观察指标 (1)手术时间;(2)术中出血量:采用Desmonol 比色法计算,术中出血量=总灌液体量×术前血红蛋白/测得血红蛋白×100;(3)住院时间、术后妊娠、子宫内膜息肉复发及并发症情况。
1.5 统计学方法 采用SPSS 17.0 统计软件,计量资料以表示,采用t 检验,计数资料以百分比(%)表示,采用χ2检验,P<0.05 为差异有统计学意义。
2 结 果
2.1 两组患者治疗前后月经量、子宫内膜厚度比较治疗前两组患者月经量、子宫内膜厚度比较差异无统计学意义(P>0.05),治疗后A 组月经量、子宫内膜改善优于B 组(P<0.05),见表1。
表1 两组患者治疗前后月经量、子宫内膜厚度比较()
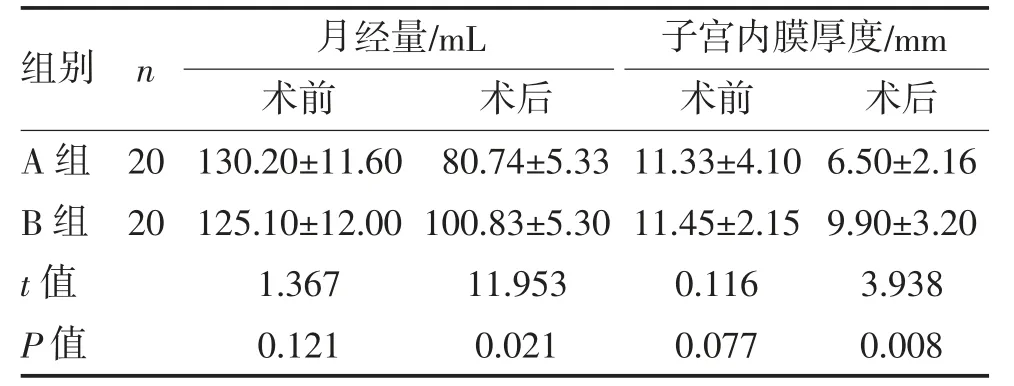
表1 两组患者治疗前后月经量、子宫内膜厚度比较()
2.2 两组患者手术情况比较 两组患者手术时间、术中出血量与住院时间比较差异均无统计学意义(均P>0.05),见表2。
表2 两组手术情况比较()
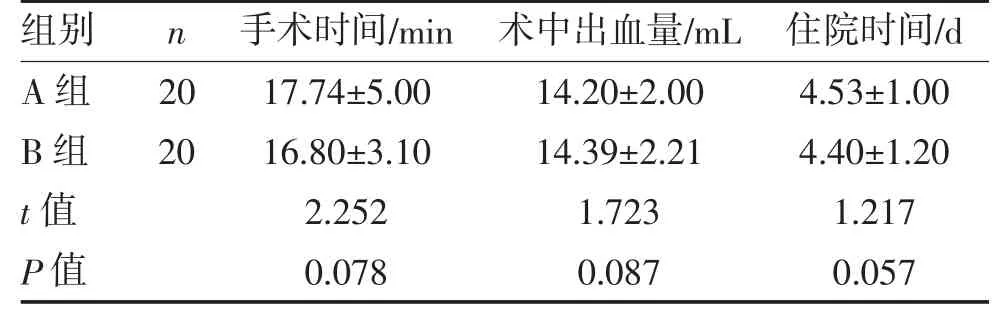
表2 两组手术情况比较()
2.3 两组患者妊娠率、复发率比较 A 组患者术后12 个月妊娠5 例(25.00%),复发1 例(5.00%),为宫腔多发息肉;B 组术后12 个月妊娠6 例(30.00%),复发3 例(15.00%),其中1 例息肉较大(直径约2.5 cm),位于宫底近宫角处2 例。两组妊娠率比较差异无统计学意义(χ2=0.627,P>0.05),A 组复发率较B 组低(χ2=10.286,P<0.05)。复发4 例均行二次息肉切除术。
2.4 两组并发症比较 A 组下腹痛1 例,并发症发生率为5.00%;B 组发生宫腔感染2 例,下腹痛3例,子宫穿孔1 例,并发症发生率为30.00%,两组比较差异有统计学意义(χ2=21.645,P=0.001)。
3 讨 论
子宫内膜息肉是常见的妇科疾病,病因包括雌激素紊乱、内分泌失调、炎症反应等,子宫内膜不同部位对雌激素受体出现差异性反应,刺激内膜增生,导致息肉出现。临床表现与功能性子宫出血相似,传统妇科检查可能存在误诊,延误治疗,增加患者身心痛苦[3]。
目前子宫内膜息肉临床诊治多依靠B 超检查与宫腔镜技术,联合诊治手段既保障了精准诊断,又改善了治疗效果,减少了手术并发症[4]。宫腔镜技术具有独特的优势,已成为诊治子宫内膜息肉的金标准[5]。
本研究结果显示,治疗后A 组患者较B 组平均月经量少、子宫内膜厚度薄(P<0.05),复发率和并发症发生率低(P<0.05),提示宫腔镜下子宫内膜息肉切除术更优。分析原因:局部摘除同时行刮宫术作为治疗子宫内膜息肉的传统术式,即使刮宫也无法去除位于子宫内膜基底层的息肉根部,存在残留与复发风险,导致术后月经量无明显减少。治疗后复发的主要因素还包括息肉的位置、大小、质地等,尤其较大的息肉或位于宫底、宫角的息肉摘除手术操作难度较大。其次局部息肉摘除后刮宫术操作器械反复进出宫腔,操作时间相对较长,尤其是体积大的息肉、多发性息肉。故患者术后出现明显下腹疼痛,也增加了宫腔感染及子宫穿孔的风险。宫腔镜下息肉切除术能在宫腔镜直视状态下观察息肉的大小、数量、部位,准确定位,最大限度控制手术范围,精准操作,确保了治疗效果,同时降低了穿孔等严重并发症的风险,术后恢复时间短。尤其可切除位于子宫内膜基底层的息肉根部,有效降低复发风险。患者再次手术可能性极小,其优越性是其他手术方法无法替代的[6]。
本研究显示,两组患者手术时间、术中出血量及术后住院时间相仿,与黄锦梅等[7]报道一致,说明宫腔镜下这两种术式操作难度对患者的影响差异无统计学意义。另外,子宫内膜息肉影响受孕的机制尚不明确[8],可能与息肉生长位置、息肉干扰受精卵着床有关。刘晶晶等[9]认为,子宫内膜息肉切除术对患者妊娠率方面影响明显优于子宫内膜息肉摘除术。有研究[10]报道,患者不同位置、数量和大小的子宫内膜息肉切除术后的妊娠结果差异无统计学意义。本研究中两组患者术后妊娠率相仿,有待进一步大样本的研究。
目前宫腔镜器械使用向更加微小、切割器械更为多样化发展,如应用微小器械、双极微电机等器械,可进一步降低息肉切除后并发症风险,甚至可避免术中麻醉与扩张宫颈,提高患者耐受性,当然治疗子宫内膜息肉需结合患者具体病理特征,评估是否存在复发风险、生育需求、是否合并其他基础疾病等因素后综合考量。
综上所述,宫腔镜下子宫内膜息肉切除术在治疗子宫内膜息肉方面较摘除术具有治疗效果好、复发率及并发症风险低的优势,值得临床推广应用。
