左束支阻滞时急性心肌梗死的诊断
2021-07-02时向民
时向民
冠心病合并左束支阻滞(left bundle branch block,LBBB)患者较无LBBB 的冠心病患者,其心血管死亡率升高 2.9 倍,全因死亡率升高 1.4 倍[1]。急性心肌梗死(acute myocardial infarction, AMI)可合并新发束支阻滞,在原有束支阻滞的基础上也可出现 AMI。 Sugiura 等[2]报道称,AMI 时 LBBB 的发生率为0.9%~5.7%,二者同时存在时住院病死率则高达25.0%~71.4%;AMI 合并持续性 LBBB 患者死亡率高于合并间歇性LBBB 患者。 AMI 合并新发LBBB 的患者不仅死亡率高,而且易并发心力衰竭、心源性休克、恶性室性心律失常,因此,在LBBB基础上准确及时诊断AMI 并开通罪犯血管,对改善预后、降低死亡率至关重要。
1 左束支阻滞及其诊断标准
左束支的主干较短,初始部分最细,走行1~1.5 cm 后达到最宽;左前及左后两组纤维从左束支发出后,指向左前及左后乳头肌,分布在左侧室间隔内膜下;左后分支较左前分支更粗、更短;近年来,还发现左束支的间隔支[3],起源于左束支主干或左前、左后分支,主要分布在间隔的下1/3。 上述分支在心内膜下广泛展开并形成浦肯野纤维网,可使电信号迅速传导到心室。 与右束支单一接受前降支的穿隔支供血不同,左束支接受前降支及右冠脉的双重供血,受损机会少,因而左束支出现完全阻滞时提示受损范围较广、预后较差。 近年来,研究发现LBBB 与遗传相关[4],超极化激活环化核苷酸调控阳离子通道亚型4(HCN4),缝隙连接蛋白等突变导致早发LBBB,并逐渐发展为完全性房室阻滞。 临床上完全性LBBB 多伴有冠心病、扩张型心肌病、Lev 氏病等器质性疾病,仅10%为特发性。 由于左右心室及左室内收缩不协调,部分可发展为LBBB 性心肌病, 而左束支区域起搏可纠正LBBB[5],部分患者心功能可完全恢复正常。 研究表明,心脏磁共振检查有助于鉴别LBBB 性心肌病、扩张型心肌病合并LBBB[6],从而筛选出可从单纯左束支区域起搏获益的患者。
临床上有些患者的心电图类似LBBB,但并非真性 LBBB。 2011年 Strauss 等[7]提出了真性 LBBB 的心电图诊断标准,① QRSε波形态:V1导联QRSε波呈QS 或 rS 型(rε波 <0.1 mV),aVL 导联 qε波 <0.1 mV;② QRSε波时限:男性≥140 ms,女性≥130 ms;③ QRS 顿挫:Ⅰ、 aVL、V1、V2、V5、V6导联中 2 个以上导联QRSε波出现顿挫。 第一峰为右室除极波,第二峰为左室除极波,两峰相距40~50 ms。
2 左束支阻滞对心室除(复)极的影响
无LBBB 时左室除极的起始与体表心电图QRS波同步,如左室前壁出现AMI,病理性Qε波将出现在胸前导联QRSε波起始部,不干扰AMI 的诊断;而AMI 合并 LBBB 时,左室除极开始于 QRSε波后半部,左室梗死心肌除极向量的消失体现在QRSε波的后部,使AMI 病理性Qε波被掩盖,增加诊断难度,易导致漏诊和误诊,延误治疗。
窦性心律时心室的除极起始于室间隔左侧,间隔的激动顺序为自左向右,因而在Ⅰ、V5、V6等侧壁导联产生生理性 qε波,在 V1导联出现 rε波(图1A)。 LBBB 时,心室的间隔除极发生改变,激动顺序为自右向左,因而在Ⅰ、V5、V6导联生理性q波消失, V1导联rε波消失,所有导联QRSε波与Tε波不同向,无等电位线(除极与复极重叠)(图1B)。LBBB 时右室游离壁除极时间提前,自右向左的跨室间隔传导缓慢,平均 30~ 40 ms[8];左侧室间隔除极时间延迟,左室除极时间滞后,左室心内膜最早激动点出现在中间隔水平,最晚激动点在左室的侧基底区域。 部分 LBBB 患者室间隔传导时间<20 ms,提示并非真性或完全性LBBB,可能是其新发右束支阻滞(RBBB)时,如束支折返性室速消融右束支造成RBBB 后,并不表现为三束支阻滞的原因。 LBBB 时会出现三种复极波ST 段偏移:① 反向偏移,也称继发性ST 段改变,即ST 段偏移方向与同导联的QRS 主波方向相反,其形成机制为除极异常导致的继发性复极改变,属于束支阻滞时正常的ST 段偏移。 ② 同向偏移, 即ST 段偏移方向与同导联QRS 主波方向一致,有ST 段抬高和压低两种,属缺血性改变导致的复极异常。 ③ 过度反向ST 段偏移,LBBB 时反向ST 段偏移通常在一定范围内,与同导联的QRSε波幅度具有明确相关性;超过一定限度的反向偏移称为“过度反向ST 段偏移”,提示同时存在心肌缺血。 LBBB 时ST 段的同向或过度反向偏移,是诊断LBBB 合并急性冠脉综合征的重要依据。
1999年AHA/ACC 指南规定,临床上有急性缺血症状时,心电图出现新发或推断为新发LBBB 时,应急诊行再灌注治疗(溶栓或PCI),但此后多项研究发现,上述病例中仅有1/3 最终确诊为AMI。 由于目前诊断AMI 主要依靠临床表现及心电图,因此一味遵从指南会使相当一部分患者接受不必要的导管检查。 2013年AHA 已不再将新发LBBB 作为诊断AMI 的依据和急诊再灌注治疗的指征,但心电图仍是LBBB 合并AMI 的重要诊断标准。

图1 窦律时正常传导及左束支阻滞时心室激动顺序的改变Fig.1 Changes of ventricular activation sequence in the normal conduction during sinus rhythm and left bundle branch block
3 Sgarbossa 诊断标准
1996年 Sgarbossa 等[9]基于 GUSTO-1 研究,通过分析131例AMI 合并LBBB 患者的心电图特征,提出了LBBB 时AMI 的Sgarbossa 心电图诊断标准:在窦性心律或室上性节律时,QRSε波时限>125 ms,V1导联呈 QS 或 rS 型,Ⅰ、 V5、V6导联 qε波消失,Rε波峰值时间>60 ms。 当LBBB 患者体表心电图任何一个导联ST 段同向向上偏移≥0.1 mV,V1—V3导联ST 段同向向下偏移≥0.1 mV,或任何一个导联ST 段过度反向偏移≥0.5 mV 时,提示发生LBBB合并 AMI。
Sgarbossa 积分法[9]具体如下:① ST 段同向(与主波同向)抬高≥0.1 mV, 积5 分(图2A);② V1—V3导联 ST 段同向压低≥0.1 mV,积 2 分(图2B);③ ST 段过度反向(与主波相反) 抬高≥0.5 mV,积3 分(图 2C)。 如总积分 >3 分,则为阳性,诊断为 LBBB 合并 AMI。 Sgarbossa 等[9]研究显示,以积分>3 分诊断LBBB 合并AMI 的敏感性为78%,特异性为90%;而此后多项研究证实该诊断标准的特异性较高,但敏感性较低。 在上述三条诊断标准中,第一条的敏感性最强(73%),第二条的敏感性最低(25%),第三条的敏感性为31%。 而前两项(积分≥3 分)诊断LBBB 合并AMI 的特异性达90%,阳性预测值达88%。 研究发现,应用 Sgarbossa 标准诊断 LBBB合并下、侧、后壁AMI 的敏感性及特异性较高;而对前壁(包括间隔)AMI 诊断的敏感性不高,主要与该标准的第三条有关。 该标准未考虑ST 段偏移幅度与QRSε波主波幅度的相关性,而采取了固定值;研究表明,LBBB 发生 AMI 时,只有31%的患者心电图ST 段反向偏移≥0.5 mV。 因此,如果ST 段抬高要达到0.5 mV 以上才能确诊AMI,则会带来很多漏诊。
由于GUSTO-1 研究存在局限性,其主要依据CK-MB 诊断AMI,而不是冠脉造影的金标准,因此Sgarbossa 标准的平均敏感性仅31%。 由于 Sgarbossa 标准的特异性高、敏感性低,很多学者认为该标准更有助于在选择高风险有创操作时进一步做出肯定诊断,而不宜用于对非典型患者的排除诊断。

图2 Sgarbossa 诊断标准Fig.2 Sgarbossa's rule
4 Smith诊断标准(改良的Sgarbossa诊断标准)
针对Sgarbossa诊断标准第三条的缺陷,Smith SW 进行了修订[10],将原第三条诊断标准即“ST段过度反向抬高≥0.5mV积3分”修改为考量ST段的反向偏移幅度与S波或R波的比值。具体而言,以S波为主波的导联,ST段向上偏移幅度/S波幅度(ST/S)≥25%为阳性;以R波为主的导联,ST段向下偏移幅度/R波幅度(ST/R)≥30%为阳性(图3)。这一标准主要基于电生理学上复极电压与除极电压成正比,并体现出了心电图动态演变在AMI诊断中的重要性。
Smith等[10]的研究共入组 45例 LBBB合并AMI患者,对照组入组249例,以冠脉造影及PCI作为AMI诊断标准。该方法使LBBB时AMI诊断的敏感性提高到80%,特异性达到99%。从而使LBBB合并急性前壁、前间壁AMI有了更准确的心电图诊断标准,为及早再灌注治疗提供了更准确的依据。
Smith等[10]还发现,若将阳性标准调整为ST/S≥20%,则诊断敏感性由80%升高至84%,但特异性由99%降至94%。在LBBB基础状态下,ST段通常呈凹面向上抬高,而在AMI时可表现为凸面向上抬高(图4、图 5);如此时 ST/S≥(20%~25%),则诊断AMI的特异性较强。

图3 Smith诊断标准(改良的Sgarbossa诊断标准)Fig.3 Smith'sdiagnosticcriteria(modifiedSgarbossa'srule)

图4 Smith标准诊断左束支阻滞合并急性前壁心肌梗死Fig.4 Diagnosisofleftbundlebranchblockcomplicatingacuteanteriormyocardial infarctionbasedonSmith'sdiagnosticcriteria
Nestelberger等[11]的回顾分析显示,对于疑似LBBB合并AMI的患者,应用上述心电图诊断标准的同时结合患者0、1、2h高敏肌钙蛋白T(hs-cTnT)的检测结果,可明显提高早期诊断的准确性。Lai等[12]采用改良的Sgarbossa诊断标准并结合患者血流动力学指标,可使LBBB合并 AMI诊断的敏感性明显提高,从而有效指导罪犯血管的开通。
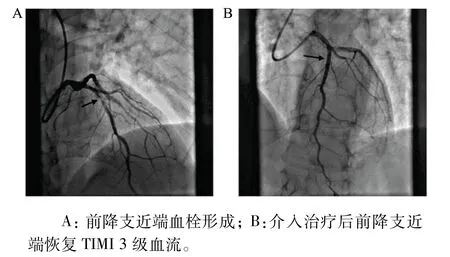
图5 图4患者的冠脉造影结果Fig.5 Coronaryangiographyresultsofthepatient withECGofFig.4
5 巴塞罗那诊断标准
由于Sgarbossa及Smith标准诊断LBBB合并AMI的特异性高,而敏感性较差[12],DiMarco等[13]2020年提出了巴塞罗那诊断标准。该标准主要基于两项研究:一项为2009—2016年进行的推导性队列研究,入组61例LBBB疑似合并AMI患者(后经冠脉造影及PCI证实),另一组102例为排除AMI的对照组;另一项为2015—2018年进行的验证性队列研究,入组40例LBBB疑似合并AMI患者(后经PCI确诊);67例入组对照组,再选取214例无AMI的LBBB患者纳入对照组。经过巴塞罗那心电图诊断标准的推导及验证两项研究,最终确定该诊断标准。
巴塞罗那标准相对于Sgarbossa和Smith标准更为简单,包括如下2条:① LBBB时,任一导联ST段与QRS波同向偏移≥0.1mV(图6);② LBBB时,低电压QRS波导联(同导联的R或S波≤0.6mV)ST段与QRS波反向偏移≥0.1mV。只要符合上述任一项即可诊断 LBBB合并 AMI。DiMarco等[14]研究显示,巴塞罗那诊断标准的敏感性达93%~95%,特异性89%~94%,阴性预测值96%~97%,均明显高于Sgarbossa和Smith标准。
6 Cabrera及Chapman征
发生急性前壁和侧壁AMI合并LBBB时,心电图上 Cabrera及 Chapman征的出现提示 AMI与LBBB并存。1953年,Cabrera首次提出AMI时左室除极向量的缺失体现在QRS波的后半部,从而形成胸前导联S波上宽而深的切迹。Cabrera征是指V3—V5导联中至少2个导联 S波(呈 rS型或 QS型)的降支或升支出现切迹,持续时间≥50ms,如图7所示。Kindwall等[15]对不同部位心梗患者给予右室起搏,发生LBBB后评价Cabrera征对AMI的诊断价值,证实其在LBBB合并急性前壁心肌梗死的诊断中的可靠性,其特异性92%,敏感性45%。

图6 巴塞罗那诊断标准Fig.6 Barcelonadiagnosticcriteria
1957年Chapman在诊断急性高侧壁心肌梗死合并LBBB时提出了Chapman征,即左室侧壁导联Ⅰ、aVL、V5、V6的 R波升支新出现持续时间≥50ms的切迹,如图8所示。

图7 Cabrera 征心电图表现Fig.7 ECG manifestations of Cabrera's sign
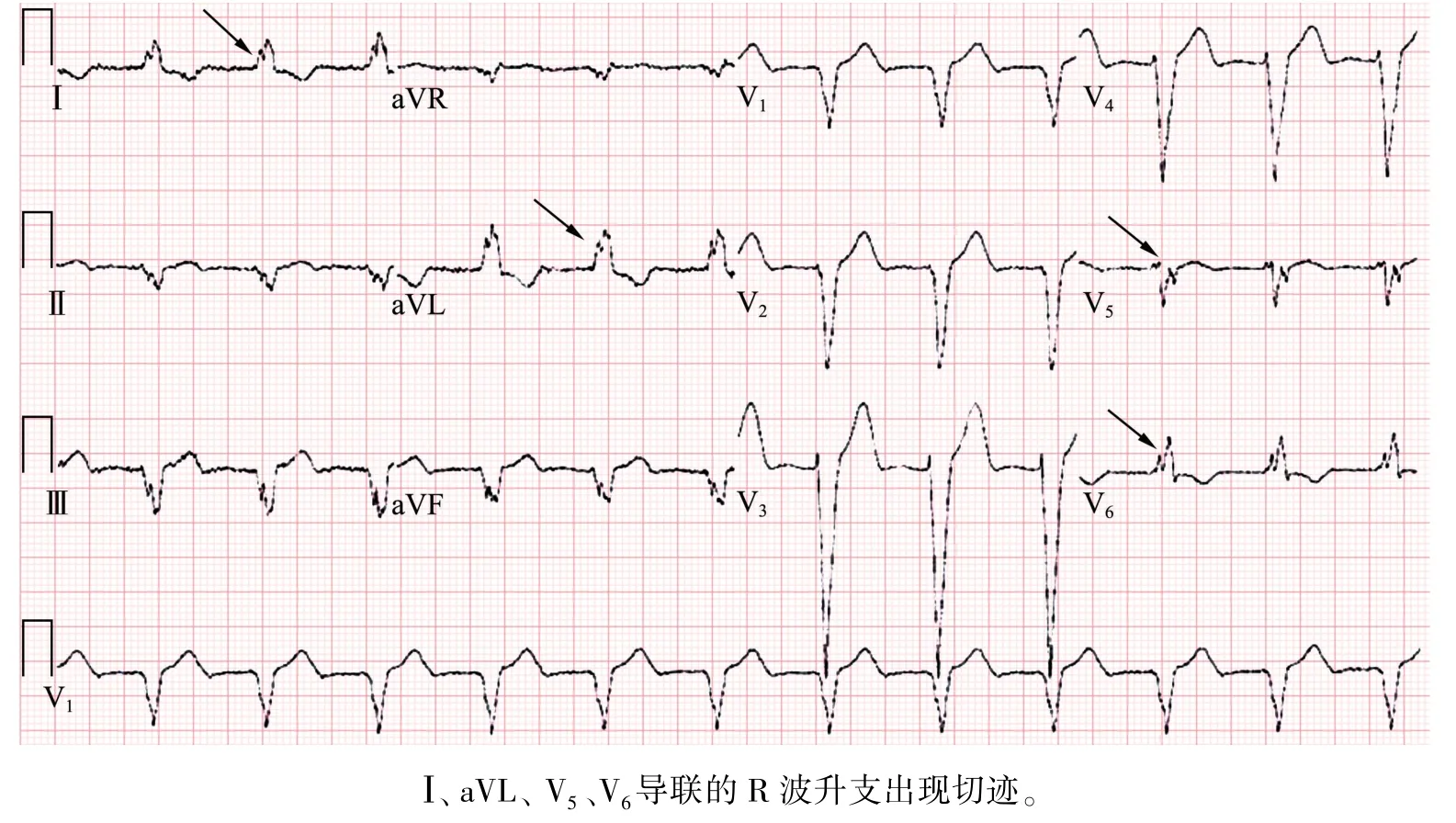
图8 Chapman 征心电图表现Fig.8 ECG manifestations of Chapman's sign
7 右心室起搏合并急性心肌梗死的诊断
右心室起搏可产生类似LBBB 的图形,右心室提前激动于左心室,激动时间在 QRSε波起始后45 ms 内,左室开始除极时间在QRSε波起始60 ms后,可干扰 AMI 诊断;但应用 Sgarbossa 和 Smith 标准仍可准确诊断(图9)。 但应注意Cabrera 征可能存在假阳性:右室心尖部起搏时在胸前导联Sε波的升支出现尖锐向上的切迹,但通常局限于1 个导联,且持续时间常<30 ms,缺乏向下的切迹,在起搏的QRSε波后出现逆传Pε波,以及起搏时的心室融合波均可被误诊为 Cabrera 征[16]。 诊断不明确时,可将V1—V4导联电极上移或下移1 个肋间记录;如均存在Cabrera 征,即可诊断急性前壁心肌梗死,但据此诊断LBBB 合并AMI 的敏感性高、特异性偏低。 下壁导联呈QS 型亦不能诊断AMI。 右心室起搏时,与典型 LBBB 心电图不同,大部分 V4—V6导联的QRSε波均为负向,因此,诊断ST 段同向压低时不应局限于V1—V3导联,而应扩展至V4—V6导联。
临床上一些间歇性LBBB 患者当心电图恢复正常后在右胸及中胸部导联出现Tε波倒置,称为Chatterjee 现象。 间歇性右心室起搏是出现这种现象的常见原因,易误诊为前降支高度狭窄导致的前壁缺血(Wellens 征)[17],因此对两者的鉴别至关重要。

图9 右心室起搏致左束支阻滞合并急性心肌梗死的心电图特征Fig.9 ECG features of left bundle branch block complicating acute myocardial infarction due to right ventricular pacing
8 小结
LBBB 时由于心室激动顺序发生变化,左室除极发生在QRSε波的后半部, AMI 时左室除极向量的丢失也相应体现在QRSε波后部,从而给AMI 的快速诊断带来挑战。 随着心电图临床研究的不断进展和完善,Sgarbossa、Smith 及巴塞罗那诊断标准相继出现,结合早期发现的Cabrera 及Chapman 征,目前诊断LBBB 合并AMI 的敏感性及特异性明显提高,为患者早期开通罪犯血管、改善预后提供了有力的诊断武器。 近年来的研究也提示,上述心电图诊断标准结合早期监测心肌损伤的生化标志物,以及血流动力学指标,能更准确地诊断 LBBB 合并AMI。
