多镜联合治疗P-J综合征并肠套叠1例
2021-07-01刘勇峰李亚军孟步军
刘勇峰,李亚军,孟步军
北京大学第三医院延安分院 延安市中医院,陕西 延安 716000
P-J综合征(Peutz-Jeghers syndrome)是一种临床上少见的家族遗传性、常染色体显性遗传病,又称色素沉着息肉综合征。我们回顾分析1例P-J综合征并肠套叠患者的临床资料及实施结肠镜、腹腔镜、胃镜联合,多学科合作微创诊疗经过,并复习相关文献,以期为P-J综合征的临床诊治提供参考。
1 病历资料
患者,女,27岁,于2020年1月5日以“腹痛 2 d,加重伴腹胀4 h”入院。患者2 d前吃鸡脆骨后出现右下腹疼痛,间断性疼痛,未呕吐,近4 h腹痛加重伴腹胀急诊住院。入院查体:发育正常,营养差。体温36.7 ℃,心率89次/min,呼吸18次/min, 血压110/70 mmHg(1 mmHg=0.133 kPa),BMI: 15.1 kg/m2。唇、颊及双侧指、趾见散在未高出皮肤黑褐色素斑(见图1),鼻通气畅,未见息肉。腹轻度膨隆,见肠型、蠕动波,腹肌软,右下腹触及 6 cm×5 cm×4 cm包块,表面光滑,腊肠状,推之可动,移动性浊音阴性,肠鸣音活跃,闻及低调气过水音。初步诊断:P-J综合征并肠套叠。在腹部超声引导下,经肛门插入20号气囊尿管10 cm,气囊注水15 mL,其尾部引流管口连接输液器及500 mL 温0.9%氯化钠溶液,灌注0.9%氯化钠溶液经直肠-乙状结肠-横结肠-升结肠-回盲瓣-末段回肠套叠处,在超声监视下,向肠腔内持续反复加压灌注温0.9%氯化钠溶液,超声见末段回肠套叠后,再经回盲部套入升结肠。经结肠逆蠕动逐渐加压灌注温0.9%氯化钠溶液,配合腹部逆时针方向按摩、挤压肠套叠包块,复位套叠肠管(见图2)。经肠道灌洗,肠套叠复位治疗后,患者腹痛症状缓解。遂在无痛麻醉下行全结肠镜检查见:升、降、乙状结肠多发息肉,其中升结肠1枚息肉直径约3 cm,共切除息肉7枚,标本送病理检查。进一步检查见:回肠末段肠壁较大息肉,瘤体4 cm×3 cm×3 cm,基底部宽,阻塞肠腔,内镜下无法切除(见图3)。遂在全麻下行腹腔镜辅助探查术,探查见:回盲部5 cm×4 cm× 4 cm套叠肠管(回肠→回肠→升结肠),套叠近端小肠扩张、积气。横、降、乙状结肠未发现异常。下腹置入穿刺鞘,超声刀游离回盲部、升结肠、结肠肝曲后,上腹正中切4 cm小口,放置切口保护圈,牵出右半结肠及套叠肠管,手法逆蠕动方向复位套叠肠管,见距回盲部15 cm回肠腔内生长4 cm× 4 cm×3 cm息肉,局部浆膜灰白色,质较硬,对应肠系膜淋巴结肿大,质中等硬,套叠部分肠壁水肿,血供良好。从回盲部开始使用手指对捏依次触摸结合肠壁透光分辨方法,探查全部小肠,在距离屈氏韧带60 cm空肠近系膜侧肠腔内,发现1.5 cm× 1.5 cm×1.0 cm息肉。术中不能排除回肠较大息肉恶变可能,空肠息肉基底近肠系膜(见图4)。遂决定行右半结肠切除,回肠-横结肠端侧吻合;空肠息肉局部肠管切除,空肠端-端吻合。手术切除标本大体所见:距回盲瓣15 cm回肠壁见一息肉状隆起,体积4 cm×4 cm×3 cm,表面呈分叶状,切面灰白、质韧。空肠长10 cm,其中间部肠壁黏膜近系膜侧见1.5 cm×1.5 cm×1.0 cm息肉。病理诊断:末段回肠P-J息肉;空肠P-J息肉。患者术后3 d排气,饮食逐渐恢复正常,体质量增加。术后2周胃镜检查见:胃黏膜广泛直径0.1~0.5 cm息肉(见图4),取较大息肉活检病理诊断:结合临床符合P-J综合征。

图1 口、颊黏膜色素斑及双手指皮肤和双足趾对称色素斑

图2 超声下温0.9%氯化钠溶液控压灌肠复位肠息肉并肠套叠

图3 结肠和回肠末段息肉
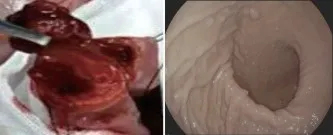
图4 空肠息肉和胃多发息肉
2 讨论
早在1921年荷兰学者Peutz发现一类患者的皮肤黏膜黑色素沉着斑点,其与消化道息肉之间有着较密切关系,1949年Jeghers首次提出该病是一种符合遗传规律的常染色体显性遗传病,直至1954年学术界正式开始用P-J综合征命名这一疾病[1]。视诊患者最容易发现唇、眼、鼻周围、口腔颊黏膜及指、趾末端对称部位不高出皮肤的黑、黄褐色斑点。儿童、青少年多发,患者黑色素成分偏多,黑色斑较典型,中老年人其黑、黄褐色素斑逐渐变淡或消失,所以对中年以上患者要仔细检查患者颊黏膜黑色斑,结合消化道造影、胃肠镜检查,避免漏诊。LKB1(Liver Kinase B1)基因是目前公认的P-J综合征致病基因,其发病机制尚未明确[2]。有研究认为P-J综合征的发病机制是19号然色体短臂(19p13.3) 的STK11/LKB1(丝氨酸/苏氨酸激酶)基因发生突变所致[3],但本例患者由于拒绝行基因检测,所以无法探究患者基因突变状态。目前证据表明P-J综合征的致病基因可能是一种肿瘤抑制基因[4]。
P-J综合征家族聚集性较散发更为多见,男女患病率没有差异,其发病率约为1:8 300~1:280 000[5]。 发病年龄11~13岁,消化道任何部位均有可能发病,以小肠最好发,占67%,小肠息肉早期常无明显症状,诊断较困难,有近50%的患者到20岁左右时可能会出现反复腹痛、便血症状。LI等[6]报道了因为妊娠晚期并发肠套叠和多发肠息肉就诊而确诊病例,且其产下婴儿身上有色素沉着,因为P-J综合征为常染色体显性遗传病,如果父母有一方为患病者,则其后代发病率为50%。LINHART等[7]绘制了其发现的P-J综合征的遗传和表观遗传图谱。
肠息肉并肠套叠早期腹痛较轻,呈阵发性,随肠蠕动呈痉挛性绞痛,肠蠕动间歇期腹痛缓解,患者腹肌软,腹部可触及到肠套叠“腊肠样”包块。腹部超声检查可见到肠套叠典型的“靶环”征、“宫颈”征,在腹部超声引导下,经肛门插入导尿管灌注温热0.9%氯化钠溶液,利用温热缓解肠道平滑肌痉挛及肠腔内反套叠方向推进均匀的液体压力差,在超声监视控制肠腔液体灌注压,配合腹壁手法逆肠蠕动套叠方向按摩复位,早期肠套叠多数能安全复位或达到部分套叠复位,松解局部肠系膜血管牵拉,改善套叠段肠管血供,使完全肠梗阻缓解为不完全性肠梗阻,为术前准备赢得时间,降低肠坏死并发症发生率[8]。P-J综合征并发低位肠套叠时选择超声引导温盐水灌肠复位是一种较优的方法,在缓解肠梗阻症状的同时,清除了结肠内的粪便、细菌,为下一步结肠镜检查、治疗做好了充分肠道准备。而高位肠套叠时灌肠可能会有肠破裂风险,应谨慎选择。十二指肠息肉较少会阻塞十二指肠腔并发梗阻[9-10]。
P-J综合征患者是恶性肿瘤发生的高危人群,患者的总恶性肿瘤发生率高达20%[11-12],约67%的患者死于癌症,其家族恶性肿瘤发病率也比普通人群高15倍。有研究[13]显示P-J综合征患者癌变的平均年龄为41岁,风险程度较正常人高出15.1倍,恶变男女比为8.6:22,恶变主要以胃肠及妇科肿瘤为主。SENGUPTA等[14]研究发现P-J综合征患者消化道息肉发生恶变及在消化道外息肉发生恶变的风险显著 高于正常人群,肿瘤总发生率约23%。崔潇龙等[15]报道,P-J综合征患者消化道息肉恶变率在25%左右,其家族恶性肿瘤的发病率也较一般人群高。有一部分P-J综合征患者是由错构瘤演变发展成为腺瘤样息肉,且其错构瘤可能会逐步演变为腺瘤,即错构瘤→腺瘤→腺癌的“三部曲”演变经过。有文献报道在同一息肉内同时发现有错构瘤、腺瘤、腺癌三种病理表现,更加证实这一发生发展过程[16]。
临床诊断P-J综合征主要依据家族史,仔细观察有无颜面部、指、趾末端圆形、卵圆形或不规则形黑色或黄褐色素沉着,除淡墨点状,不高出皮肤表面的色素斑外,还要特别注意观察口腔内颊黏膜色素斑,其黑色斑较恒定,不会因年龄增长而色素变淡。RESTA等[4]研究表明STK11基因突变决定临床表现的不同,80%以上的STK11基因突变可引起P-J综合征患者出现黏膜及四肢末端的色素沉着,中国人STK11基因突变率较低,约为33.3%,临床工作中详细病史、查体尤为重要,有条件的医院应结合基因检测提高P-J综合征的诊断率,但单独依据STK11基因突变诊断P-J综合征漏诊率过高。TCHEKMEDYIAN 等[17]研究表明发生STK11基因截短突变者的人均手术次数约为其他患者的1.8倍。这些发现提示此类突变患者行开腹手术的概率更大,以错构瘤及腺瘤为主要类型的胃肠道息肉,有癌变倾向[18]。疑诊患者需要常规行消化道造影、胃镜、结肠镜检查,小肠息肉较难诊断,有条件的医院可行胶囊内镜确诊,但是,胶囊内镜检查不是肠梗阻患者的适应证,应考虑其风险,可以先行消化道气钡造影筛查,痛苦小,依存性较高。CT平扫、增强及仿内窥镜检查技术,主要用于评价肠息肉数目、大小、部位及肠套叠程度,为息肉切除方式及临床诊治提供依据[19]。 腹部超声检查是继腹部CT、内镜检查外的一种方便、快速、无创检查,过去超声因受肠道气体干扰较大,往往被大多数学者认为不适合应用于肠道检查,但随着专业技术的提高及肠道准备的完善,腹部超声检查的准确率大大提高。超声对息肉的性状、位置、大致分布范围及其引发的肠套叠特征改变大多可明确诊断[20]。双气囊小肠镜是新型的肠镜检查方法,它可以使几乎所有患者的空肠和回肠得到全面检查和镜下选择性治疗,其优势是避免形成多余的环路,但耗材费用高,操作复杂,在基层医院推广应用受到一定限制,双气囊小肠镜检查+息肉切除是较理想的小肠息肉诊治方法。李明雪等[21]对200例P-J综合征患者进行回顾性研究表明:小肠镜治疗小肠多发息肉较传统手术具有安全、有效、创伤小等优点。也有研究推荐内镜下息肉切除或外科切除[22],内镜下息肉切除的风险主要是术后出血及穿孔,腹腔镜探查手术选择在内镜息肉治疗之后,能为内镜下治疗避免严重并发症“保驾护航”。随着微创外科技术的发展及成熟,腹腔镜辅助下手术加内镜治疗具有比传统手术治疗更多优势。结肠游离后,上腹辅助小切口下,利用手指对捏、触摸、透光分辨技术可以较全面探查肠道。药物治疗方面,塞来昔布作为一种典型的COX-2抑制剂在部分国家已经用于胃肠道息肉的预防性治疗[23]。
随着微创外科技术的发展及成熟,腹腔镜辅助下手术加内镜治疗P-J综合征,比传统手术治疗术后恢复快、住院时间短,具有广阔的推广应用前景。
