侧脑室-上矢状窦分流术治疗复杂脑积水疗效分析
2021-06-27张峰高飞王位坐张黎明王亮
张峰,高飞,王位坐,张黎明,王亮
(1.中国医科大学附属第四医院神经外科,沈阳 110032;2.沈阳医学院附属中心医院神经外科,沈阳 110024)
脑积水是由于各种原因导致脑脊液循环受阻、吸收障碍或分泌过多,使脑脊液大量积聚在脑室或蛛网膜下腔所致。脑积水导致脑室或蛛网膜下腔扩大,颅内压增高和脑功能障碍。脑积水常见症状为头晕头痛、视力障碍、步态异常、痴呆、尿失禁等[1],治疗主要是采用分流手术。分流手术可重建脑脊液通路,以手术植入分流系统达到分流目的[2],近年来最常用的是脑室-腹腔分流术[3-4]。对于分流术后堵管、术后颅内或腹腔端感染等复杂脑积水患者,侧脑室-上矢状窦分流术是一种值得考虑的治疗方案[5]。本研究对侧脑室-上矢状窦分流术和脑室-腹腔分流术治疗复杂脑积水患者的疗效进行比较分析,以寻求复杂脑积水合理的治疗方案。
1 材料与方法
1.1 临床资料及分组
选取中国医科大学附属第四医院神经外科于2015年1月至2020年1月收治的42例需再次手术的复杂脑积水患者。纳入标准:(1)既往曾因脑积水行脑室-腹腔分流手术失败且已取出分流管者;(2)脑脊液检查细胞数正常但蛋白含量偏高;(3)腰椎穿刺或腰大池引流可以缓解症状,具备分流手术指征;(4)同意手术治疗并签署知情同意书。排除标准:(1)具有严重的心、肝、肾等其他脏器疾病史;(2)具有手术禁忌证;(3)具有精神障碍病史;(4)患者失访及非脑积水相关死亡。其中采用侧脑室-上矢状窦分流术21例(观察组),采用脑室-腹腔分流术21例(对照组)。观察组男10例,女11例,年龄48~72岁,平均年龄(61.9±6.8)岁;对照组男12例,女9例,年龄49~76岁,平均年龄(61.2±7.1)岁。2组性别、年龄比较均无统计学差异(均P< 0.05)。
1.2 手术方法
1.2.1 对照组:分别标记右额部半圆形切口、右枕部直行切口和腹部剑突下正中切口3处。圆刀切皮、皮下成皮瓣并悬吊,骨钻钻孔,咬骨钳略扩大,电凝硬膜并悬吊备用。切开右枕部直行切口2 cm备用。剑突下切开上腹部切口约4 cm,逐层深入暴露出腹膜。以通条建立与右枕部切口之间的皮下隧道,并导出腹腔端分流管。修剪好两端分流管长度,建立右枕部与右额部皮下隧道,将分流泵体与分流管连接好,分流泵埋置于额部皮下。更换手套,行脑室额角穿刺,穿刺成功后,快速流出清亮脑脊液,分流管头端进入约5 cm,临时夹闭,连接分流泵。检查分流泵功能良好、腹腔端通畅后置入腹腔端分流管长约15 cm,固定泵体,分别缝合3处切口[6-7]。见图1A。
1.2.2 观察组:采用常规侧脑室额角穿刺点,颅骨钻孔,电凝硬脑膜,取分流管(法国SOPHYSA公司)脑室端,带针芯穿刺侧脑室额角,将分流管向脑室内送入4~6 cm,见有脑脊液流出,固定分流管,防止脱落。文氏钳夹闭分流管远端备用。再于中线额顶交界处行纵切口,暴露颅骨,钻孔,显露上矢状窦。将分流管脑室端、腹腔端分别截取合适长度,与分流泵稳妥连接。按压分流泵,见脑脊液从分流管腹腔端溢出,确定分流装置正常、通畅。于头皮两处切口之间做皮下隧道,将分流管矢状窦端经皮下隧道引至上矢状窦骨孔处,分流泵置于皮下隧道内。扩大上矢状窦处骨孔,于上矢状窦拟切开处两侧各缝一针,引入1-0或0-0线分别打结,防止切口裂大。取注射器穿刺证实有窦血抽出,小心切开上矢状窦(切口应略小于分流管直径,使分流管易被窦壁夹紧,以减少出血)见血涌出时边吸血边将分流管矢状窦端向后方插入上矢状窦内,长度约8~10 cm。引入2线应小心使力收紧打结,确实扎闭切口并固定分流管。切口处外敷明胶海绵防止出血。最后按压分流泵见脑脊液挤入上矢状窦,置管成功。见图1B。

图1 2组手术分流管位置
1.3 观察指标
(1)采用Salomon标准[8]对患者术后3个月临床疗效进行评定,分为6个级别[3]:3级,基本恢复正常;2级,明显好转;1级,轻度改善;0级,无变化;-1级,症状恶化;-2级,死亡。临床疗效评估依据吴瑜等[6]方案,总有效率=(3级+2级+1级)人数/总人数×100%。(2)2组采用术前、术后3个月格拉斯哥昏迷评分(Glasgow coma scale,GCS)[1]及术后3个月日常生活能力(activities of daily living,ADL)[9]评分评估手术效果,ADL评分越高代表患者日常生活自理能力越强。(3)2组术前及术后3个月进行头CT检查,测量Evans指数,从影像学角度来评估疗效。Evans指数=双侧侧脑室额角间最大宽度/同一层面颅腔的最大宽度[6]。(4)统计2组术后分流管堵塞、感染、低颅压症状及颅内出血等并发症的发生情况。
1.4 统计学分析
2 结果
临床疗效比较结果显示,观察组患者总有效率(85.7%)明显高于对照组(57.1%),且术后基本恢复与明显好转比例(47.6%)明显高于对照组(33.3%),差异均有统计学意义(P< 0.05)。见表1。2组术前Evans指数比较没有统计学差异(P> 0.05),术后3个月2组Evans指数恢复至正常范围,观察组表现较对照组更好,但差异无统计学意义(P> 0.05)。见图2、表2。2组术前ADL评分及GCS评分比较无统计学差异(P> 0.05),术后3个月观察组ADL评分及GCS评分明显高于对照组(均P< 0.05)。见表2。

图2 手术前后患者脑室大小比较

表1 2组临床疗效比较[n (%)]
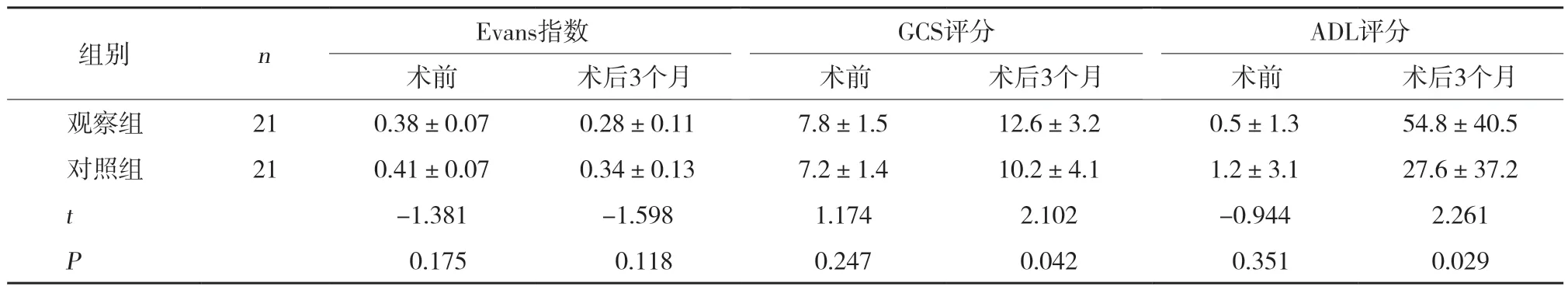
表2 2组患者手术前后各项指标比较
术后并发症统计结果显示,2组术后分流管堵塞、感染和低颅压症状发生率比较无统计学差异(均P> 0.05),而通道周围出血、消化道症状发生率及并发症总发生率比较有统计学差异(均P< 0.05)。见表3。
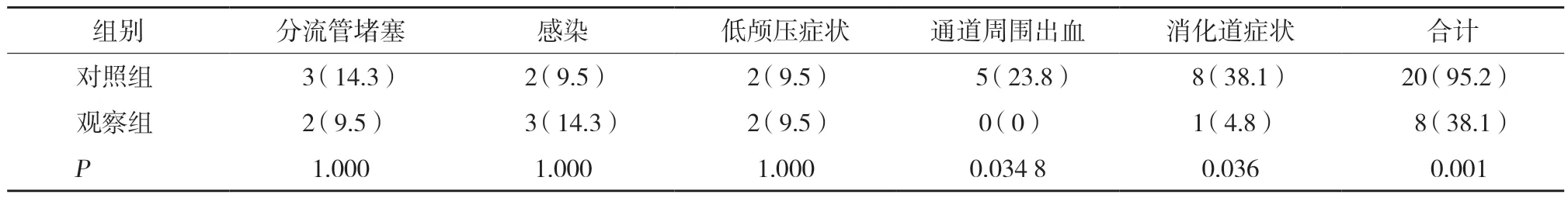
表3 2组术后并发症发生情况比较[n (%)]
3 讨论
脑室-腹腔分流术是目前普遍认同的脑积水经典分流术式[1],但存在路径长、创伤相对较大、腹腔端易被大网膜包裹而堵管、无法完全避免脑室端或腹腔端术后感染等缺点[10-11]。尽管分流手术技术日趋成熟但仍无法完全避免手术失败,二次手术仍以再次行脑室-腹腔分流术为主,但腹腔不具备手术条件时是神经外科领域治疗的难题[12]。Evans指数在脑积水诊疗方面具有良好的灵敏度,在影像学评估脑室扩张程度具有重要价值[13]。本研究结果显示,2组术后3个月Evans指数比较无统计学差异(P>0.05),而临床疗效、GCS评分及ADL评分及术后并发症发生率比较差异显著(均P< 0.05),侧脑室-上矢状窦分流术优于脑室-腹腔分流术。分析其原因可能是正常生理情况下,脑脊液循环是脑室→蛛网膜下腔→静脉窦→血液循环,因而侧脑室-上矢状窦分流将脑脊液自侧脑室直接引入血液循环,更符合生理[14]。有研究[15-16]提到侧脑室-上矢状窦分流术可能有静脉血栓形成的风险,但本项研究21例均未出现这种情况。
结合国内外最新研究成果[5,17-20],侧脑室-上矢状窦分流术治疗复杂性脑积水的优势包括以下几个方面:(1)术式分流路径符合生理;(2)路径短,分流管梗阻、局部感染及通道周围出血的机会小;(3)操作简单、创伤小,上矢状窦管腔较宽阔,解剖变异少,分流管容易插入;(4)不会因年龄增长出现分流管长度不够情况,特别适用于小儿;(5)分流装置出现故障更换方便;(6)适用范围广,尤其适用于首次分流术失败者;(7)疗效可靠,发生并发症机会少;(8)分流管两端不存在位置落差,消除了因虹吸作用引发的脑脊液分流过度综合征[2]。
综上所述,对于脑室-腹腔分流术后堵管、术后颅内或腹腔端感染等手术失败且不适合再次行脑室-腹腔分流术的复杂脑积水患者,侧脑室-上矢状窦分流术提供了一个可行的选择方案。本研究为单中心回顾性研究,样本量较小,随访时间较短,可能存在一定的偏倚。今后将扩大样本量、增加随访时间进一步论证。
