龙胆泻肝汤加减治疗急性视网膜坏死综合征验案1 则
2021-05-28刘源陈兹满李安琪史向钊
刘源,陈兹满,李安琪,史向钊
急性视网膜坏死综合征(acute retinal necrosis syndrome,ARNS)是由疱疹病毒感染引起的以急性坏死性视网膜炎、脉络膜炎、玻璃体炎和后期视网膜脱离为特征的眼病。现将1 则运用龙胆泻肝汤加减联合西药治疗ARNS 典型病例的诊治过程整理如下,与同道分享。
1 临床资料
患者,男,50 岁,2019 年4 月19 日初诊。因“左眼发红、疼痛、视物昏朦2 个月”至广东省中医院门诊就诊。患者曾于2019 年4 月11 日因左眼突然视力模糊2 个月至外院就诊。左眼视力0.25,角膜后尘状KP(++++),房水细胞(+++),晶状体混浊,玻璃体絮状混浊,眼底窥不清。荧光素眼底血管造影(fluorescein fundus angiography,FFA)显示,隐约见正下方大片高荧光(图1A);左眼眼底彩照示,眼底朦胧,周边可见大片视网膜坏死灶(图1B);左眼B 超示,玻璃体腔内密集光点及不规则光带(图1C)。诊断为“左眼急性视网膜坏死综合征”,予阿昔洛韦注射液0.5 g 静脉滴注,每日1 次;妥布霉素地塞米松滴眼液,点左眼,每日4 次;1%阿托品滴眼液,点左眼,每日1 次;阿司匹林肠溶片100 mg 口服,每日3 次。4 月15 日,再次于外院就诊,视力同前,角膜后KP(+),房水细胞(++++),诊断同前,治疗改为:更昔洛韦片1 g口服,每日3 次;醋酸泼尼松片40 mg 口服,每日1 次;阿司匹林肠溶片100mg 口服,每日3 次;并于4 月16 日,左眼行玻璃体腔注药术(康柏西普注射液)。1 d 后患者再次就诊,查左眼视力0.2,角膜后羊脂状KP(+)。予更昔洛韦注射液0.2 g 静脉滴注,每日1 次;注射用甲泼尼龙琥珀酸钠80 mg 静脉滴注,每日1 次。4 月19 日,再次于外院就诊,予更昔洛韦片1 g 口服,每日3 次;妥布霉素地塞米松眼膏,点左眼,每日1 次。经治疗,患者自觉视力无明显改善,遂来诊。专科检查:右眼视力1.0,左眼视力0.2(矫正);眼压:右眼15 mm Hg(1 mm Hg=0.133 kPa),左眼12 mm Hg。裂隙灯检查:右眼未见异常;左眼睑球结膜轻度充血,角膜透明,前房清,瞳孔圆,约3 mm,对光反射灵敏,前房深度正常,中轴3 CT,周边1/3 CT,晶状体、玻璃体混浊,眼底模糊不清。面色偏红,胃纳可,眠差,二便调,舌淡红,苔微黄,脉弦。既往高血压病病史6 个月、肺气肿3 年;否认过敏史、糖尿病病史、外伤病史。西医诊断:左眼急性视网膜坏死综合征、左眼玻璃体混浊、左眼白内障;中医诊断:左眼暴盲(肝胆火炽证)。治以清肝泻火、凉血散瘀,方用龙胆泻肝汤加减。处方:龙胆草15 g、黄芩10 g、生地黄15 g、车前草15 g、泽泻10 g、当归10 g、柴胡10 g、甘草6 g、炒栀子10 g、玄参15 g、金银花15 g、连翘10 g、牡丹皮30 g,7 剂,每日1 剂,水煎服,早晚饭后温服。并继续外院西药治疗。
二诊(2019 年4 月26 日):视力明显恢复。左眼视力0.6,玻璃体混浊、眼底模糊较前转清,清晰可见视网膜血管及黄斑区,未见明显出血。左眼眼底照片示,眼底朦胧度降低,周边视网膜坏死灶减少(图2A)。左眼B 超示,玻璃体腔内光点减少,玻璃体混浊程度降低(图2B)。舌脉同前,继续治以清肝泻火、凉血散瘀之法。上方加麦芽20 g、猫爪草20 g,7 剂,用法同前。并嘱患者继续外院西药治疗。
三诊(2019 年5 月5 日):视力恢复情况良好。左眼视力0.6。左眼B 超示,玻璃体腔内光点明显减少,玻璃体混浊程度降低(图2C)。舌脉同前,继续治以清肝泻火、凉血散瘀之法。上方加蒲公英30 g、紫草15 g,再进14 剂,巩固疗效。并嘱患者继续外院治疗。嘱患者病情如有恶化,及时复查。
随访:3 个月后电话随访,患者视力稳定,病情并未复发。

图1 患者外院治疗前左眼影像学检查资料(2019 年4 月11 日)。1A FFA 图像 屈光间质混浊,影响成像,隐约见正下方大片高荧光,视网膜脱离待排;1B 眼底照相 玻璃体混浊,眼底朦胧,依稀可见视网膜,周边可见大片视网膜坏死灶;1C B 超图像 可见玻璃体腔内密集光点及不规则光带,提示左眼玻璃体混浊,玻璃体后脱离
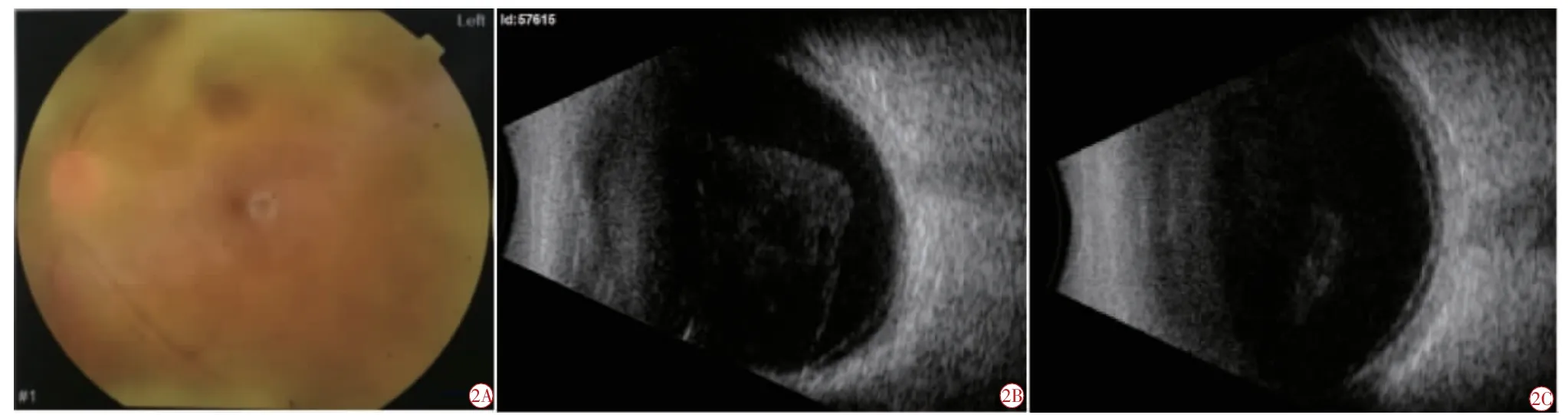
图2 患者本院治疗后左眼影像学检查资料。2A 2019 年4 月26 日眼底照相 玻璃体混浊程度降低,眼底朦胧度降低,周边视网膜坏死灶减少;2B 2019 年4 月26 日B 超图像 可见玻璃体腔内光点减少,玻璃体混浊程度降低;2C 2019 年5 月5 日B 超图像 可见玻璃体腔内光点明显减少,玻璃体混浊程度降低
2 讨论
ARNS 起病急骤,发展迅速,治疗棘手,预后极差,是致盲的重要眼病之一,可发于任何年龄,多见于15~75 岁人群。其临床表现多为眶周疼痛,眼赤痛、畏光,视力下降,随病情发展,视力急剧下降,甚至失明[1]。目前,ARNS 的西医病因及具体发病机制尚未完全明确,大多认为其与疱疹类病毒感染有关[2],治疗以局部及全身抗病毒、预防性视网膜激光光凝以及必要时行玻璃体切除术联合硅油填充术等方式为主[3]。
本例患者在外院已明确诊断为ARNS,并进行了抗病毒及激素治疗。抗病毒治疗早期以静脉注射阿昔洛韦注射液,后期改为口服更昔洛韦片,后因视力下降又改为静脉注射更昔洛韦注射液;激素早期以妥布霉素地塞米松滴眼液,后改为醋酸泼尼松片口服、甲泼尼龙琥珀酸钠静脉滴注,并口服阿司匹林肠溶片以抗凝。经过西医治疗后患者左眼炎症反应减轻,但左眼视力情况反有下降的趋势,故来就诊。由于患者在外院的西医抗病毒及激素治疗符合治疗标准,故嘱患者继续采用外院所开具的药物治疗。
本病属中医学“暴盲”范畴,病机多为肝胆邪毒内盛,循肝经上攻直灼目系[1,4]。本患者发病时,左眼视力突然模糊,符合ARNS 起病急骤的特点。急性期治宜清肝泻火、凉血散瘀,方选龙胆泻肝汤加减。方中龙胆草苦寒专泻肝胆火毒,以解肝火上炎灼目之急;臣以黄芩清肝肺之火,炒栀子泻三焦之火,以金银花、连翘清热解毒,助龙胆草泻肝胆火毒、利湿热,以车前草、泽泻利水渗湿,使肝胆湿热从小便而出;火毒内盛必伤阴血,故佐以牡丹皮凉血活血,以生地黄、玄参、当归凉血养血并滋阴生津,祛邪而不伤正;火邪内郁则肝气不舒,使以柴胡、甘草,柴胡配合黄芩可疏肝解郁以散火[5],柴胡又能引诸药入肝,使肝中清阳得以上行以养目,甘草调和诸药。二诊时患者视力得到明显改善,玻璃体仍有混浊,故加麦芽、猫爪草以行气散结。三诊患者视力恢复程度良好,玻璃体混浊程度降低,再加蒲公英、紫草凉血解毒以巩固疗效。总之,方药是在龙胆泻肝汤的基础上进行加减,诸药合用,泻中有补,疏中有养,降中有升,祛邪而不伤正,泻火而不伐胃,共奏清肝泻火、凉血散瘀之效。
近年来,中医治疗ARNS 的优势日益突出,大量文献[6-10]表明,以清热解毒类中药方剂联合西医抗病毒治疗可取到较好的治疗效果,能够减轻炎症反应,提高患者视力。ARNS 病情凶险,抗病毒治疗预后仍较差,采取中西医结合治疗不失为一种稳妥之法,但目前中医药治疗的疗效及机理仍不明确,需要大样本量的系统评价及临床药理研究。
