轻型颅脑损伤后硬膜下积液演变为慢性硬膜下血肿的影响因素分析
2021-05-27吴仰宗徐云峰林元相赖蓉萱潘金万陈养川温铖彩强陈小鑫钱水清范志泉陈源锋
吴仰宗 徐云峰 林 堃 林元相 赖蓉萱 潘金万 陈养川 温铖彩 吴 松 李 强陈小鑫 钱水清 范志泉 陈源锋
1)龙岩市第二医院,福建 龙岩364000 2)嘉兴市第一医院,浙江 嘉兴314000 3)福建省立医院南院,福建 福州350005 4)福建医科大学附属第一医院,福建 福州350005
外伤性硬膜下积液(traumatic subdural effusion,TSDE)是由于患者头部受到外伤后脑组织在颅腔内移动致蛛网膜撕裂,蛛网膜损伤后出血,脑脊液受颅内压力梯度的影响流至硬膜下腔,由于蛛网膜的活瓣作用脑脊液无法回流到蛛网膜下间隙而在硬膜下腔聚集所致[1],是颅脑外伤后的常见并发症。MAYO于1894 年首次报道TSDE[2],过去认为TSDE 发病率不高。近年来许多学者发现部分病人会演变为慢性硬膜下血肿(chronic subdural hematoma,CSDH)。临床观察到轻型颅脑损伤(mild traumatic brain,MTB)后部分患者也会并发TSDE,后期演变为CSDH。MTB 由于病情较轻,住院时间常较短,TSDE 常被临床医生和患者忽略,甚至失去随访。本研究选取249例MTB 后TSDE 患者为研究对象,其中53 例演变为CSDH,通过对其临床资料进行分析,探寻MTB后TSDE演变为CSDH的相关影响因素。
1 资料与方法
1.1 一般资料选取2014-01—2020-01 龙岩市第二医院和嘉兴市第一医院住院或门诊就诊的MTB后TSDE 患者249 例,男206 例,女43 例;年龄18~92(61.17±13.96)岁;所有患者均有明确头部外伤史,外伤原因中车祸168 例,高处坠落伤26 例,打伤32 例,其他23 例。伤后出现头晕、头痛223 例,恶心、呕吐62 例,反应迟钝25 例,肢体乏力17 例,视物模糊16例,症状不明显6例,其中53例演变为CSDH。
1.2 诊断标准轻型颅脑损伤[3]:有明确的头部外伤史;外伤后无昏迷或昏迷时间<30 min;头颅CT 或MRI检查未见明显异常。TSDE诊断标准[4]:硬膜下积液在颅脑外伤后10 d内出现;CT扫描硬膜下均匀低密度区和脑脊液密度相当,厚度>3 mm,积液压迫临近脑组织;积液CT值<20 Hu;包膜无明显强化。TSDE演变为CSDH诊断标准[4]:有明确的颅脑外伤后硬膜下积液表现;硬膜下血肿在颅脑外伤3周后出现;多次反复的CT或MRI检查硬膜下积液演变为慢性硬膜下血肿;头颅CT表现为低密度或略低密度影,MRI表现为T1和T2加权像高密度改变,增强后包膜强化。
1.3 纳入及排除标准(1)纳入标准:头部外伤后24 h内就诊且行头颅CT检查的患者;伤后10 d内行头颅CT或MRI复查出现硬膜下积液,且硬膜下积液厚度与伤后24 h 内对比>3 mm;确诊为TSDE 后头部未再次受伤;确诊为TSDE 后随访3个月以上。(2)排除标准:年龄<18 岁;伤后首次头颅CT 检查提示硬膜下积液,通过至少10 d 随访硬膜下积液未见增多,提示积液和外伤无明显相关;积液厚度>1.0 cm且占位明显需急诊手术处理者;长期口服抗血小板或抗凝药物患者;明显凝血功能异常的患者;合并其他重要脏器如心、肝、肾损伤的患者;既往有肝肾功能不全、恶性肿瘤史者。
1.4 观察指标观察患者的临床资料,包括年龄、性别、高血压史、糖尿病史、积液的厚度、是否额颞部积液、单双侧积液和积液的CT值。
1.5 治疗方案53例CSDH患者中5例采用保守治疗,48例行YL-1型碎吸针锥颅外引流术,术后恢复良好。1.6 统计学方法采用SPSS 26.0 行统计分析,性别、高血压史、糖尿病史、是否双侧积液和是否额颞部积液等计数资料采用百分率表示,采用卡方检验。年龄、积液厚度和积液CT值等计量资料采用均数±标准差(±s)表示,用独立样本t 检验,以α=0.05为检验水准。最后采用Logistic 多因素回归分析,因变量为是否出现CSDH,自变量为患者的资料,年龄、积液厚度和积液CT值分别以>60岁和≤60岁、>6 mm和≤6 mm、>7 Hu 和≤7 Hu 分成2 组,以P<0.05 为筛选变量标准。
2 结果
2.1 TSDE 演变为CSDH 的单因素分析TSDE 演变为CSDH 与患者的年龄、高血压史、糖尿病史、是否双侧积液无关(P>0.05)。患者由TSDE 演变为CSDH 与男性、积液的厚度、是否额颞部积液和积液的CT值相关(P<0.05)。见表1。
2.2 多因素Logistic 回归分析男性、积液的厚度、积液位于额颞部和积液的CT 值是TSDE 演变为CSDH的影响因素。

表1 TSDE演变为CSDH的单因素分析Table 1 Single factor analysis of TSDE evolution to CSDH
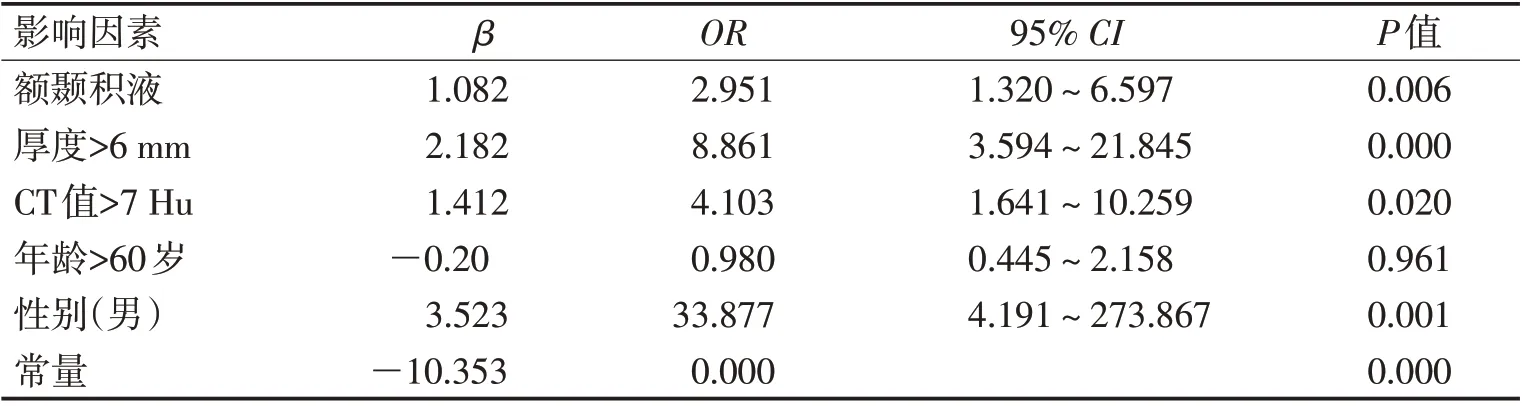
表2 TSDE演变为CSDH的多因素分析Table 2 Multi-factor analysis of the evolution of TSDE to CSDH
2.3 典型病例
2.3.1 病例1:患者 男,52岁,以“外伤致头痛、流血2 h余”为主诉入院。生命征平稳,神志清楚,体格检查合作,痛苦面容。右顶部头皮可见4 cm 不规则挫裂伤,深达肌层,明显渗血,少许异物残留。GCS 评分15分(E4V5M6),神经系统检查未见异常。入院诊断:右顶头皮挫裂伤。外伤后各时间段的头颅CT或MRI表现见图1。
2.3.2 病例2:患者 男,81 岁,以“外伤致头部疼痛流血伴短暂昏迷4 h”为主诉入院。体格检查:神志清楚,GCS 评分15 分(E4V5M6),双侧瞳孔等圆等大,直径3 mm,对光反射灵敏。左额见长约4.0 cm的伤口,深达帽状腱膜,伤口出血溃烂,见泥沙污染。神经系统检查未见异常。诊断:脑震荡,左额头皮挫裂伤。外伤后各时间段的头颅CT 表现见图2。

图1 病例1头颅CT和MRI表现 A:受伤2 h头颅CT未见明显异常;B:受伤3 d后头颅CT示左额颞硬膜下积液;C:受伤33 d后头颅CT示左侧额颞慢性硬膜下血肿,左侧脑沟消失;D:受伤34 d后头颅MRI示左侧额颞慢性硬膜下血肿Figure 1 Head CT and MRI findings of case 1. A:CT of the skull 2 hours after injury showed no obvious abnormalities;B:CT of the skull 3 days after the injury was left frontotemporal subdural effusion; C:33 days after the injury, CT of the skull showed chronic subdural hematoma of the left frontotemporal, the left sulcus disappeared; D:34 days after injury, MRI of the head showed chronic subdural hematoma of the left frontotemporal area

图2 病例2头颅CT表现 A:受伤4 h头颅CT未见明显异常;B:受伤4 d后的头颅CT示双侧硬膜下积液;C:受伤31 d后头颅CT示双侧硬膜下血肿Figure 2 Head CT findings of case 2. A:Head CT showed no obvious abnormalities at 4 hours after injury;B:Head CT showed bilateral subdural effusion at 4 days after injury;C:Head CT showed bilateral subdural hematoma at 31 days after injury
3 讨论
随着人民健康意识的增强,在基层医院就诊的轻型颅脑损伤患者逐渐增多,由于外伤受暴力较小、症状常较轻、神经系统检查常无明显阳性体征和入院时常规影像检查无异常,未被临床医生重视。但轻型颅脑损伤患者后期易发生脑震荡后综合征、TSDE 和迟发性颅内血肿等并发症[3,5-6],近年来逐渐受到学者的重视。有研究通过影像学检查或生化检测评估轻型颅脑损伤患者的病情[3,7],有学者通过MRI检查发现半卵圆形区高密度改变、高龄和男性等是轻型颅脑损伤后形成TSDE的危险因素[8]。
有学者将TSDE 患者分为消退型、进展型、稳定型和演变型[9]。演变型为通过CT 观察积液变为CSDH,发生率16.7%,出现CSDH的时间为22~100 d。TSDE 演变为CSDH 的机制可能与积液量的增多,桥静脉受牵拉断裂后慢性出血,积液包膜张力增大致壁层出血[9],以及积液纤维蛋白溶解亢进和基质金属蛋白酶质的活性增强致局部炎症反应和血管增殖,异常增殖的血管为未成熟血管,血管内皮间隙增大,基底膜未形成,血液容易渗出致出血等有关,所以有学者认为TSDE 和CSDH 是在炎症反应下的不同阶段的不同表现[10-11]。
自YAMADA于1979年首次报道硬膜下积液转变为CSDH以来,硬膜下积液逐渐受到学者们的关注[1-2],尤其是TSDE 患者容易转变为CSDH,一直困扰临床医生。因此,需对TSDE 患者的临床资料进行总结、监测、随访以期早发现、早治疗。
随着年龄的增大,脑组织萎缩加重致硬膜下间隙增宽,儿童大脑尚未完全发育,硬膜下间隙较宽,脑组织对血肿的压迫作用减小,容易形成CSDH,年龄<10 岁、>60 岁的患者易形成CSDH,因此认为年龄是TSDE 演变为CSDH 的重要因素。但有学者认为TSDE 演变为CSDH 患者的年龄跨度较大,年龄并非积液演变为血肿的影响因素[2,4]。本研究血肿组和非血肿组年龄比较差异无统计学意义(P>0.05),可能与年龄跨度较大有关(18~92岁)。
男性TSDE的发生率高于女性,可能与男性发生外伤的概率较高有关,但本研究也发现男性TSDE较女性更容易演变为CSDH,与相关报道[12]一致,但男性TSDE 为何较女性更易演变为CSDH 尚未见文献报道。研究表明双侧TSDE 较易演变为CSDH,可能与颅脑损伤较严重、积液较多有关[12-13]。本组病例未发现有差异,可能与病例较少和纳入病例为轻型颅脑损伤有关。本研究同时也发现2 组是否有高血压和糖尿病史无显著性差异(P>0.05)。
位于额颞部的积液累及外侧裂、蝶骨嵴和视交叉,此区域蛛网膜血管较为丰富,且蛛网膜和蝶骨嵴粘连相对紧密,如积液量增多血管易撕裂渗血,形成CSDH[2,15]。本研究发现位于额颞部的硬膜下积液演变为CSDH 的概率明显高于其他部位,Logistic 多因素回归分析也证实位于额颞部的硬膜下积液是演变为CSDH 的独立影响因素,与其他研究结果一致。
研究表明硬膜下积液越厚,积液量相对越多,通过自身吸收的时间越长,积液在硬膜下腔的长期存在,反复刺激硬脑膜局部炎症反应形成薄膜,同时炎症因子的刺激下局部未成熟的血管异常增殖,因未成熟血管内皮间隙较大,基底膜未发育,加上积液对血管的牵拉作用,血管内的血液容易渗出到硬膜下腔形成CSDH[2,13-14]。本研究血肿组积液的厚度明显大于非血肿组(P<0.05),Logistic 回归分析也提示,积液厚度越大是硬膜下积液演变为CSDH 的独立影响因素。由于积液的厚度越大越易形成CSDH,有学者提出早期干预硬膜下积液。然而硬膜下积液有保持稳定或自然吸收的趋势,所以有学者反对早期干预,即使等硬膜下积液增多或演变为血肿出现相关临床症状后再干预也不影响其预后[11]。
本研究提示血肿组硬膜下积液的CT 值明显高于非血肿组(P<0.05),Logistic回归分析也证实积液CT值越高是硬膜下积液演变为CSDH的独立影响因素。由于硬膜下积液的CT值代表血液成分的含量,CT 值越高代表积液中血性成分和蛋白含量高,蛋白易降解成小分子的炎症介质,可刺激硬脑膜分泌白介素-6(IL-6)和白介素-8(IL-8)。炎症介质和细胞因子均可刺激硬脑膜和蛛网膜形成新的包膜,炎症反应下新包膜增生的血管内膜发育不良,炎症反应的反复刺激下容易发生微量出血,硬膜下积液逐渐演变为CSDH[12-15]。由于TSDE 和CSDH 为炎症反应的两个不同阶段,口服阿托伐他汀能有效预防TSDE演变为CSDH[1,14-19]。
鉴于TSDE演变为CSDH是一动态变化过程[20-25],临床很难做到在受伤后同一时间点行首次和二次CT检查,积液的厚度和CT 值可能存在偏倚,其是否真正影响积液演变为血肿,需更加详细和严谨的研究。
对轻型颅脑损伤后所致的硬膜下积液,男性患者、积液位于额颞部、积液越厚和积液CT 值越高是TSDE 演变为CSDH 的独立危险因素。因此,对男性、位于额颞部的硬膜下积液、积液的厚度较大和积液CT值较高的患者需重点监测病情和密切随访,如无明显禁忌证可应用阿托伐他汀20 mg/d口服治疗,定期复查头颅CT 或MRI。如患者出现头晕、头痛、恶心、呕吐等症状,或出现新的神经系统体征,应考虑硬膜下积液演变为CSDH 可能,需尽快复查头颅CT 或MRI,及时诊断,早期干预治疗以提高患者预后。
