早期平均血小板体积变化对脓毒症休克患者预后的预测价值
2021-05-27赵雪周坤鹏李鹏飞章艺蒋文赵文静
赵雪,周坤鹏,李鹏飞,章艺,蒋文,赵文静
(徐州医科大学附属医院重症医学科,江苏 徐州 221000)
脓毒症是感染致死的最主要原因,是全世界非冠状动脉重症监护室最主要的死亡原因之一[1]。脓毒症休克是脓毒症最严重的形式,伴急性循环衰竭和高乳酸血症,病死率高达30%~70%[2]。简便有效的早期疾病指标可识别病情严重程度,有效降低脓毒症病死率[3]。免疫反应失调和凝血系统过度激活是导致脓毒症并发症及器官功能衰竭的起始事件,血小板作为凝血和炎症的效应细胞,可促进炎症反应、弥散性血管内凝血和微血栓形成,其不适当聚集和活化可促进脓毒症相关并发症的发生[4-6]。临床实践发现平均血小板体积(mean platelet volume,MPV)仅可反应血小板效应性和活化程度,也是多种疾病的炎症学指标,并在危重症死亡患者中普遍升高[7,8]。究竟是初始MPV升高还是MPV动态变化对脓毒症休克预后的预测价值更高,目前尚不清楚。本研究旨在探究MPV早期变化对脓毒症休克预后的预测价值,为早期诊断和临床干预提供新的思路。
1 对象与方法
1.1 研究对象
通过病例系统收集2018年7月至2020年6月徐州医科大学附属医院重症医学科收治的脓毒症休克患者366例,所有患者入院后诊治均符合“拯救脓毒症运动”指南[9]。纳入标准:(1)符合脓毒症3.0诊断标准[3];(2)年龄≥18周岁。排除标准:(1)住院时间<24 h;(2)合并血液系统疾病(如血液系统恶性肿瘤、自身免疫性血小板减少性紫癜、反应性血小板增多和脾功能亢进);(3)入院前接受化疗;(4)研究期间接受血小板或新鲜冰冻血浆输注;(5)研究期间使用升血小板药物及妊娠期或哺乳期的患者。
1.2 研究分组及观察指标
根据患者28 d生存情况分为生存组和死亡组。患者一般资料:性别、年龄、感染部位、确诊时的呼吸、心率、体温、是否外科干预及合并症;临床资料:急性生理与慢性健康评分Ⅱ(acute physiology and chronic health evaluation Ⅱ, APACHE Ⅱ),确诊时凝血酶原时间、活化部分凝血活酶时间、纤维蛋白原、白细胞计数、淋巴细胞计数、肌酐、总胆红素、降钙素原及乳酸;确诊后前5 d的MPV、血小板计数(platelet,PLT)、血小板分布宽度(platelet distribution width, PDW)、大型血小板比率(platelet large cell ratio,P-LCR)及血小板压积(plateletcrit,PCT)。
1.3 统计学处理
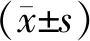
2 结 果
2.1 2组患者一般资料比较
共入选患者366例,根据纳入和排除标准,最终纳入202例,其中生存组100例,死亡组102例。男性123例(60.9%),女性79例(39.1%);死亡患者年龄更大,肺部和腹部感染居多,易并发慢性肾脏病(P<0.05);2组在确诊时的呼吸频率、心率、体温、机械通气时间和是否外科干预方面差异无统计学意义(P>0.05;表1)。
2.2 2组患者临床数据比较
死亡组APACHE Ⅱ评分、凝血酶原时间、肌酐、乳酸均高于生存组,差异均有统计学意义(均P<0.05);2组在活化部分凝血活酶时间、纤维蛋白原、总胆红素、白细胞、淋巴细胞及降钙素原方面比较,差异均无统计学意义(均P>0.05)。死亡组MPV高于同时间点存活组,且随病程进展逐渐升高,存活组MPV先上升,后期逐渐下降至基线水平(P<0.05)。2组PLT、PDW和PCT在3、4、5 d比较,差异均有统计学意义(均P<0.05);2组P-LCR前5 d比较,差异均有统计学意义(均P<0.05;表2)。

表1 2组患者一般资料比较Table 1 Comparison of general data between two groups

表2 2组患者临床资料比较Table 2 Comparison of clinical data between two groups
2.3 单因素和多因素logistic回归分析及ROC曲线结果
倾向性评分匹配校正基线数据前后分别对各指标进行单因素回归分析。校正混杂因素后,2组APACHE Ⅱ评分、肌酐、乳酸、前5 d的MPV和P-LCR比较,差异均有统计学意义(均P<0.05);2组3、4、5 d的PLT和PDW及4、5 d的PCT比较,差异均有统计学意义(均P<0.05;表3)。MPV5d和PLT5d的AUC值最大,分别为0.92和0.91;APACHE Ⅱ评分、P-LCR5d和PCT5d的AUC 均>0.80(表4,图1)。
将单因素回归分析筛选出的预后相关指标纳入多因素回归,结果示MPV5d、乳酸、APACHE Ⅱ评分、PCT5d是脓毒症休克28 d死亡的独立危险因素,以MPV预测价值最高(表5)。基于多因素回归结果构建多参数模型,该模型对脓毒症休克28 d预后有较高的预测价值(AUC=0.98,95%CI0.96~1.00,P<0.01;图2);当模型最佳临界值为0.66时,灵敏度为89.20%,特异度为99.70%。

表3 基线匹配前后单因素回归分析Table 3 Univariate logistic regression analysis before and after propensity-score matching
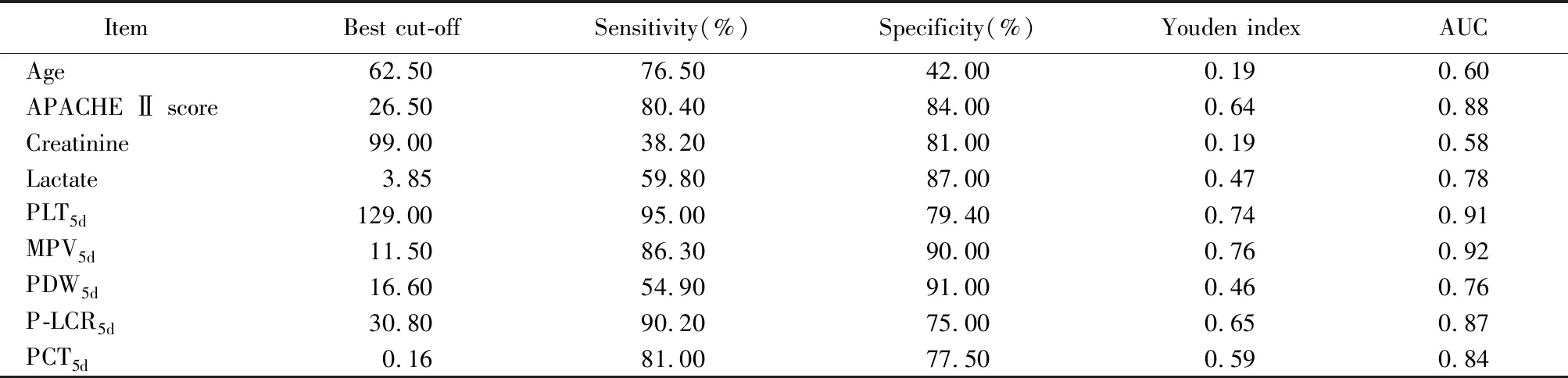
表4 ROC曲线统计值Table 4 ROC curve analysis of indicators

图1 单因素logistic回归分析筛选出的预后相关因素的ROC曲线Figure 1 ROC curves of prognostic factors screened by univariate logistic regression analysis A:meaningful indicators for prognosis on 28-day mortality; B:platelet parameters for prognosis on 28-day mortality. ROC: receiver operating characteristic; MPV: mean platelet volume; PDW: platelet distribution width; P-LCR: platelet large cell ratio; PLT: platelet; PCT: plateletcrit.

表5 28 d预后危险因素的多因素回归分析Table 5 Multivariate logistic regression analysis of risk factors for prognosis on 28-day mortality

图2 多参数模型预测28 d预后的ROC曲线Figure 2 ROC curve of the multiparameter model for prognosis on 28-day mortality The multiparameter model was built with APACHE Ⅱ score, lactate, mean platelet volume(5 d) and plateletcrit(5 d). ROC: receiver operating characteristic; APACHE Ⅱ: acute physiology and chronic health evaluation Ⅱ.
3 讨 论
脓毒症休克起始时期,由于极度免疫激活和凝血功能异常,血小板大量消耗,骨髓代偿性将大量体积较大的未成熟血小板释放至外周血液中,随后骨髓功能受到抑制,血小板数量随之下降,脓毒症患者PLT下降与不良预后相关[10]。脓毒症休克导致的PLT下降存在独特双相性,幸存者PLT早期下降后,后期相对回升,PLT持续下降则提示不良预后,故动态监测PLT对预后判断更有价值[11,12]。本研究结果示,2组患者确诊后PLT早期均经历下降阶段,但生存组后期PLT缓慢回升,死亡组PLT则持续下降。
脓毒症休克病程中,血小板反应性明显受损,可迅速发展为脓毒症血小板减少症,这种情况下血小板反应性和血小板计数并无明确关联,表现为PLT仍在正常范围内,MPV已经开始有升高的趋势[13]。一项有关新生儿脓毒症的meta分析显示,脓毒症组MPV明显高于健康对照组[14]。本研究结果显示,2组PLT在3、4、5 d的差异有统计学意义,而2组MPV在前5 d的差异均有统计学意义,表明PLT还未出现明显差异时,死亡组的MPV已经开始升高,并持续保持在较高水平,提示MPV是比PLT更加灵敏的疾病预测指标。Vardon-Bounes等[15]研究发现非幸存者入院后MPV升高与90 d死亡率显著相关,持续监测MPV可能是对脓毒症休克死亡风险进行分层的有效措施。本研究中我们观察了脓毒症休克患者早期MPV的动态变化,在对基线数据进行校正后,多因素回归结果显示MPV早期持续升高是脓毒症休克28 d死亡最重要的独立危险因素。
PCT受PLT和MPV的共同影响,可反映机体炎症状态,并作为一些疾病(如克罗恩病和妊娠性糖尿病)的炎症学指标[16]。本研究结果示,2组PCT在1、2、3 d差异无统计学意义,在4、5 d差异有统计学意义,这可能是由于PLT的影响,也进一步证明了MPV的灵敏度。多因素回归分析结果示早期PCT持续下降是脓毒症休克28 d预后的独立危险因素,但灵敏度和特异度均不及MPV。APACHE Ⅱ评分和乳酸是已经受到公认的危重症预后指标,乳酸及其清除率已被加入脓毒症治疗指南中,本研究再次证实了这一点,两者的AUC值分别为0.879和0.778。对于APACHE Ⅱ评分>26.5分及乳酸>3.85 mmol/L的患者需给予高度重视。
综上,早期MPV持续升高是脓毒症休克患者预后的独立危险因素,往往提示脓毒症休克患者的不良预后。在临床工作中,持续监测脓毒症休克患者的MPV有助于早期诊断及判断患者的病情严重程度,以MPV升高为靶点的临床干预可能成为改善脓毒症休克患者预后的新途径。
