针刺联合吞咽训练治疗脑卒中后吞咽功能障碍的临床疗效分析
2021-05-21高世来
高世来
(哈尔滨市第一医院急诊内科,黑龙江哈尔滨 150001)
脑卒中是临床常见的脑血管疾病,死亡风险较高,存活者致残率较高,可导致肢体功能障碍、感觉异常等并发症,同时也可导致吞咽功能障碍、语言功能障碍等,引发营养不良、贫血等后果。吞咽训练为临床常用的吞咽功能障碍治疗方法,但是部分患者疗效不佳,需联合其他疗法,以提高临床疗效。中医针刺疗法在脑卒中后吞咽功能障碍治疗中应用较多,但其联合吞咽训练治疗的效果有待明确,为进一步探明其疗效,该次研究选择2019年1月—2020年1月在该院接受治疗的85例脑卒中后吞咽障碍患者,对比分析了该联合方案的疗效,现总结报道如下。
1 资料与方法
1.1 一般资料
选择在该院治疗的85例脑卒中后吞咽障碍患者,随机分为联合针刺组(43例)和吞咽训练组(42例)。两组患者均行颅脑CT、MRI检查确诊为脑卒中,且符合《卒中后吞咽功能障碍诊断标准》(第六届全国脑血管病学术会议修订)[1]。联合针刺组中,男25例,女18例;年龄48~72岁,平均(60.11±12.03)岁;病程9~18 d,平均(13.52±4.53)d;脑梗死28例,脑出血15例;洼田氏饮水试验评估:3级8例,4级27例,5级8例。吞咽训练组中,男24例,女18例;年龄49~72岁,平均(60.43±11.48)岁;病程10~18 d,平均(14.11±4.02)d;脑梗死27例,脑出血15例;洼田氏饮水试验评估:3级7例,4级26例,5级9例。两组患者一般资料比较,组间差异无统计学意义(P>0.05),具有可比性。
1.2 纳入与排除标准
纳入标准:首发脑卒中者;吞咽障碍病程≤4周;患者意识清晰,生命体征稳定;患者和家属自愿参与该次研究,并签署知情同意书。
排除标准:脑卒中发病前存在吞咽障碍病史者;心肺肝肾等重要脏器严重功能不全者;合并其他严重神经系统疾病者;合并恶性肿瘤者;无法配合完成吞咽训练者;合并精神障碍者等。
1.3 方法
吞咽训练组患者实施吞咽功能训练。患者体征稳定、可坐起进食后,开始代偿性吞咽训练,指导患者进行唇部、下颌及面部运动,同时进行口腔器官运动体操,改善舌、软骨僵硬,随后进行声带闭合、喉上抬运动训练。采用冷刺激进行温度刺激训练,采用冰水或冰块进行冷刺激,同时进行感觉促进综合训练,促进口腔内感觉恢复。此外,对患者进行呼吸道训练,指导患者深吸气→憋气→咳出,训练咳嗽及咳出能力,预防吞咽训练中出现误吸情况。使用自然吞咽、门德尔松手法等方式训练吞咽能力。吞咽训练后,可开始摄食训练,先从糊状食物开始,调整患者吞咽姿势,颈部向前曲,促进食物下咽,同时避免误吸,患者吞咽能力改善后,可开始半固体、固体食物的训练。根据患者情况,每日训练30~50 min,持续训练30 d。
联合针刺组在吞咽训练组基础上增加针刺治疗,共分为头针、舌针及体针三部分:头针取穴为百会、顶颞后斜线叶和头部运动区,选择合适的毫针,采用提插捻转泻法,行针1 min;舌针取穴为神根穴、双侧佐泉穴、双侧液旁穴、双侧支脉穴,操作者用无菌纱布辅助轻轻向上提起患者的舌体,暴露舌下穴位,毫针(0.35×40 mm)向舌根方向刺入(1.0~1.5寸),迅速提插约10次,拔出不留针;体针取穴为风池、完骨、人迎、舌三针,采用小幅高频捻转补法,行针1 min,以麻胀为宜。患者每治疗6 d后休息1 d,持续治疗30 d。
1.4 观察指标
1.4.1疗效评估
两组患者治疗前后采用洼田氏饮水试验评估吞咽障碍情况。评估标准:正常:1级;可疑:2级;异常:3~5级。临床疗效评估标准:治愈,患者治疗后洼田氏饮水试验评估为1级者;显效,治疗后吞咽障碍显著改善,洼田氏饮水试验评估达到2级或下降2级以上者;有效,治疗后吞咽障碍改善,下降2级以上但未达到2级;无效,治疗后吞咽障碍改善不显著,或洼田氏饮水试验评估仍高于3级者。总有效率=(治愈+显效+有效)/总例数[2]。
1.4.2神经功能障碍评估
采用美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS)评估患者神经功能缺损程度,评分范围为0~45分;评分越高,证明患者神经功能缺损程度越严重[3]。统计两组患者治疗前、治疗30 d后和出院后3个月的神经功能缺损程度。
1.4.3生活质量评估
采用日常生活活动能力评定量表(Barthel指数)评估患者的生活质量,该量表总分为100分,总分越高,表明患者日常生活质量越好[4]。统计两组患者治疗前、治疗30 d后和出院后3个月生活质量。
1.5 统计方法
2 结 果
2.1 两组吞咽功能障碍治疗效果比较
联合针刺组吞咽功能障碍治疗总有效率(95.35%)显著高于吞咽训练组(73.81%),差异有统计学意义(P<0.05),见表1。
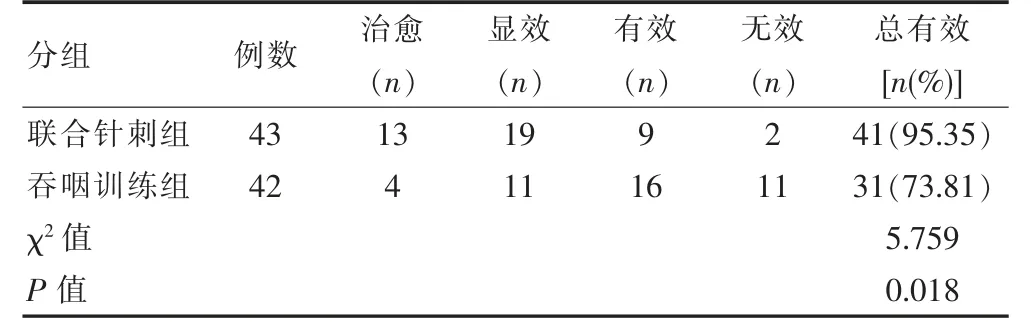
表1 两组吞咽功能障碍治疗效果比较
2.2 两组治疗前后Barthel指数和NIHSS评分比较
联合针刺组治疗30 d后和出院后3个月的NIHSS评分显著低于吞咽训练组,Barthel指数显著高于吞咽训练组,组间差异有统计学意义(P<0.05)。见表2。
3 讨 论
脑卒中为脑梗死或脑出血引发的脑血管疾病,会损伤神经系统,导致多方面的神经功能障碍,对患者生理和心理的危害极大。吞咽功能障碍为脑卒中后常见并发症,发生率高达40%以上,严重者可完全丧失饮水及进食能力,对患者正常饮食影响较大,同时还可引发咳呛,诱发肺部感染,危及患者生命安全,需尽早干预治疗[5]。吞咽功能训练为脑卒中后吞咽障碍的常用治疗方法,临床实践研究发现,该疗法虽然可以改善患者预后,但是疗效有限,需进一步提升。
中医将脑卒中归为“中风”范畴,而并发吞咽障碍则属于“喉痹”“舌蹇”范畴,该症的发生与脑、心、脾相关,病机为风火痰瘀闭阻咽关,以致气机闭塞不通,引发喉痹之症[6]。针刺治疗可刺激舌咽部穴位,疏通气血与经络,促进气机通畅,同时可结合头针和体针发挥疏通经络、开窍启闭,调神治神之效,因而有助于改善喉痹之症[7]。针刺能激活损伤的舌咽神经、舌下神经及迷走神经,将兴奋快速传递到神经元,抵达大脑皮层,从而加快双侧皮质脑干束损害的恢复。相关文献报道显示,脑卒中后吞咽功能障碍患者接受联合针刺治疗后,治疗总有效率可提升8%~30%[8-10]。该次研究结果显示,联合针刺组吞咽功能障碍治疗总有效率(95.35%)显著高于吞咽训练组(73.81%),差异有统计学意义(P<0.05),可知针刺辅助治疗吞咽功能障碍的效果可靠,可进一步提升临床疗效。此外,该次研究结果显示,联合针刺组治疗30 d后和出院后3个月的NIHSS评分和Barthel指数改善效果均优于对照组,组间差异有统计学意义(P<0.05),可知增加针刺治疗可促进神经功能缺损修复,进而提升患者预后生活质量,临床应用价值较高。
表2 两组Barthel指数和NIHSS评分比较[(±s),分]
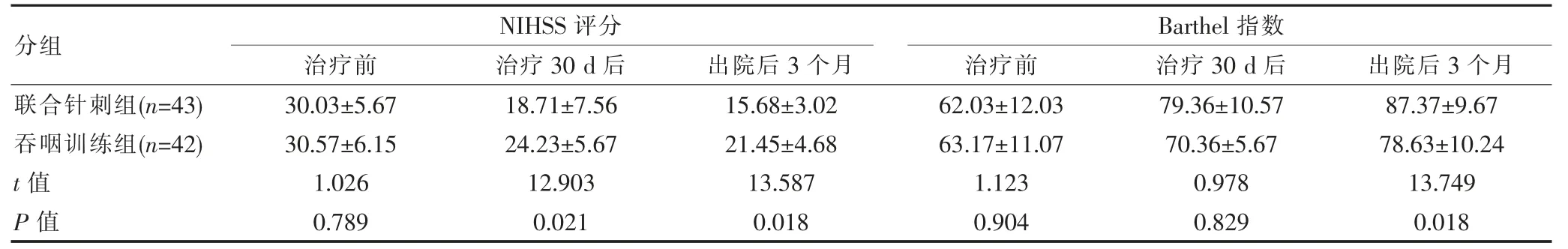
表2 两组Barthel指数和NIHSS评分比较[(±s),分]
?
综上所述,在吞咽功能常规训练基础上增加针刺治疗,可进一步提升脑卒中后吞咽障碍患者的治疗效果,并促进患者神经功能恢复,提升其生活质量,临床应用价值较高。
