MELD评分联合血小板/白细胞比值对HBV相关慢加急性肝衰竭患者预后的预测价值
2021-05-17高心怡甘建和
高心怡,陈 丽,甘建和
苏州大学附属第一医院 感染科,江苏 苏州 215000
慢加急性肝衰竭(ACLF)是在慢性肝病/肝硬化基础上发生的急性肝损伤,以黄疸和凝血障碍为主要表现,具有较高的短期病死率[1]。HBV感染是我国ACLF的最主要病因[2]。HBV相关ACLF(HBV-ACLF)发病机制复杂,病情进展快,目前尚无HBV-ACLF的特效治疗手段,早期预测HBV-ACLF患者的预后,及时优化治疗方案对于降低病死率极为重要。MELD评分是目前运用较为广泛,对于ACLF预后有较好预测价值的指标[3]。血小板/白细胞比值(PWR)是临床上易获得的指标。有研究[4-7]发现,PWR与许多疾病的发生发展以及预后相关,但其与HBV-ACLF的关系尚不明确。本研究通过探讨MELD联合PWR评价HBV-ACLF患者预后在临床上的利用价值,以期提高MELD评分对HBV-ACLF患者预后的预测效能。
1 资料与方法
1.1 研究对象 选取2014年6月—2019年6月本院感染科收治的HBV-ACLF患者123例,HBV-ACLF的诊断标准符合《肝衰竭诊治指南(2018年版)》[8]。排除标准:(1)未成年及孕产妇;(2)合并其他肝炎病毒感染;(3)合并自身免疫性、酒精性、脂肪性、药物性肝病;(4)合并恶性肿瘤;(5)合并血液系统疾病。回顾性分析患者住院期间及出院后90 d的临床转归,分为生存组(n=53)和死亡组(n=70)。
1.2 资料收集 患者年龄、性别及入院24 h内TBil、ALT、AST、GGT、ALP、SCr、Alb、前白蛋白(PAB)、INR、WBC、淋巴细胞计数(LY)、单核细胞计数(MO)、中性粒细胞计数(NE)、Hb、PLT,并根据临床资料计算PWR和MELD评分。
1.3 伦理学审查 本研究已通过苏州大学附属第一医院伦理委员会审批,批号:2020伦研批第114号。

2 结果
2.1 一般资料 生存组53例患者中,男44例,女9例,平均(47.81±14.66)岁;死亡组70例患者中,男56例,女14例,平均(52.34±11.84)岁。2组患者TBil、ALT、SCr、INR、WBC、MO、NE、Hb、PLT、PWR和MELD评分比较差异均有统计学意义(P值均<0.05)(表1)。
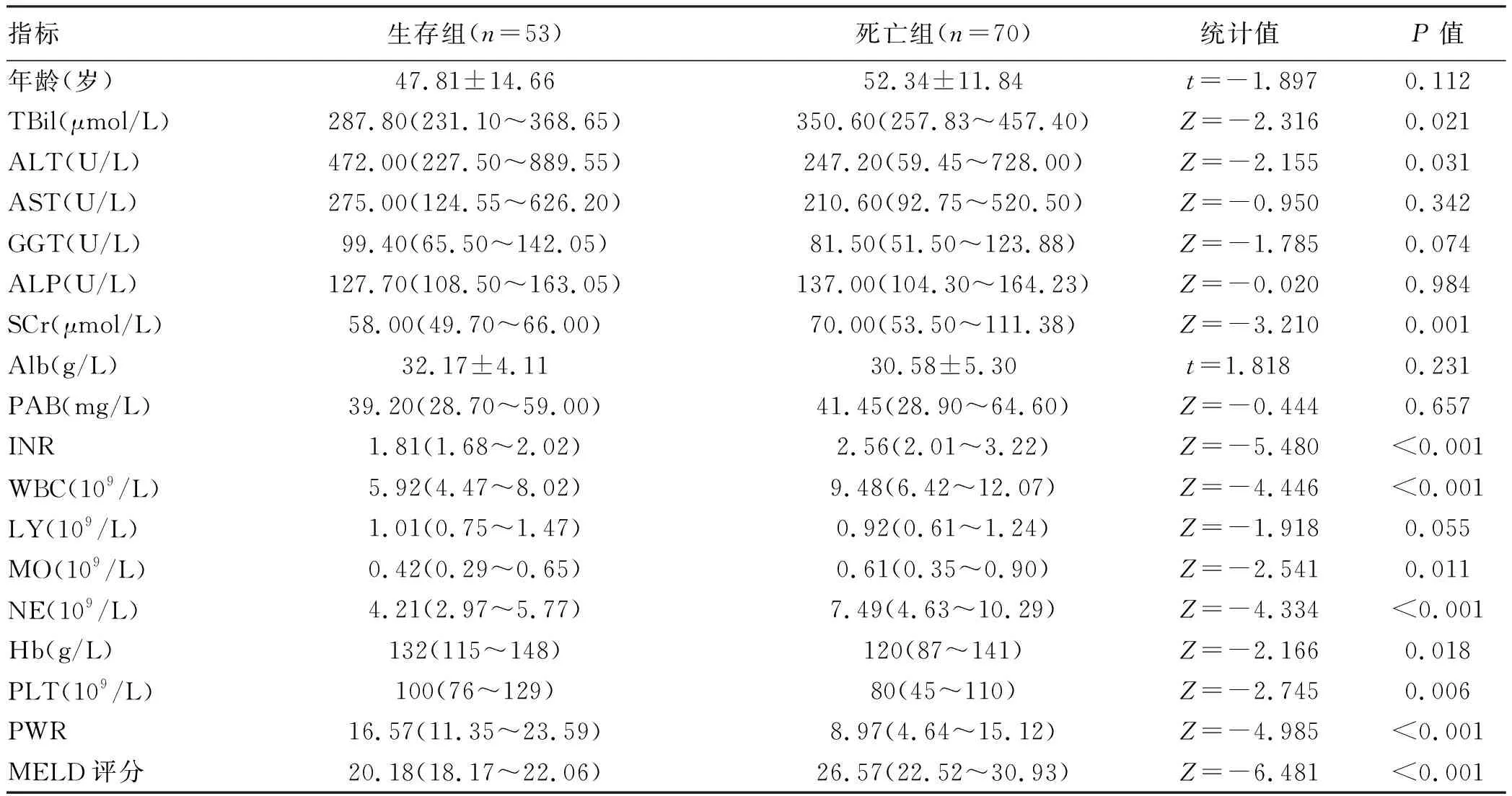
表1 两组患者一般资料比较
2.2 HBV-ACLF患者预后影响因素的logistic分析 单因素logistic回归分析显示,TBil、SCr、INR、WBC、MO、NE、Hb、PWR和MELD评分对患者短期病死率有影响(P值均<0.05)。选取WBC、MO、NE、Hb、PWR和MELD评分进行多因素logistics回归分析,筛选出PWR(OR=0.883,95%CI:0.798~0.977,P=0.016)和MELD评分(OR=1.442,95%CI:1.225~1.698,P<0.001)为HBV-ACLF患者预后的独立影响因素(表2)。采用多因素logistic回归将MELD评分与PWR合并,新的预测模型为:-5.535+0.348×MELD-0.152×PWR。

表2 单因素logistics分析
2.3 MELD评分及新预测模型对HBV-ACLF患者预后的预测效果比较 由表3和图1可见,MELD评分联合PWR对HBV-ACLF患者预后的预测能力高于MELD评分(P<0.05)(表3,图1),且MELD评分联合PWR的约登指数高于单独MELD评分,特异度也明显提高。
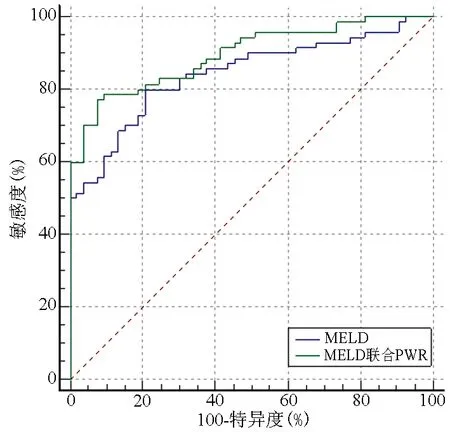
图1 MELD联合PWR的ROC曲线
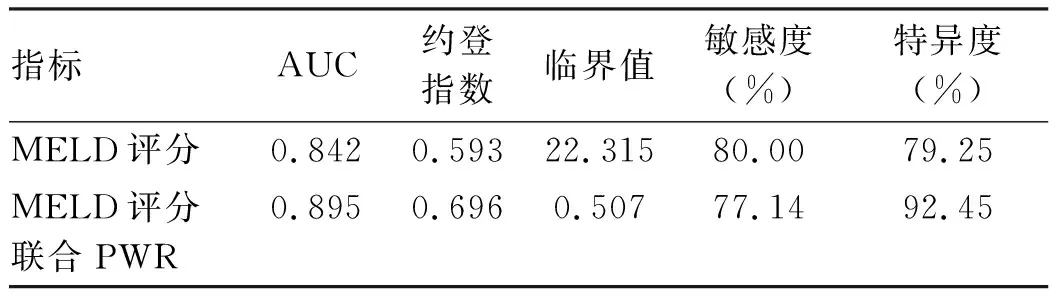
表3 MELD评分及MELD评分联合PWR预测HBV-ACLF患者预后的ROC曲线
3 讨论
ACLF发病机制尚未明确,目前治疗方法主要是内科综合治疗、人工肝治疗、肝移植等。肝移植和人工肝等技术的发展一定程度上降低了ACLF的病死率[9-10],但目前仍存在肝源短缺,治疗费用昂贵等问题。因此,早期准确预测HBV-ACLF的预后对我国合理分配医疗资源、提高整体救治率有很高的实用价值,在患者的治疗过程中至关重要[11],许多学者都致力于探究能够准确预测的新标准[12]。
相关研究[4-7]表明,PWR在判断感染及预测出血及血栓、缺血性卒中患者预后评估等方面有一定价值。最新研究[13]显示,PWR与HBV相关肝硬化预后相关。在临床工作中,PWR是一个易于获取的指标。近期有研究[14]表明,低PWR可能是HBV-ACLF患者预后不良的一项证据,但HBV-ACLF患者低PWR的原因尚未明确。肝炎病毒感染、继发感染及内毒素血症可引起自身免疫功能紊乱,导致体内循环免疫复合物作用于PLT,从而使得PLT发生自身免疫性溶解[15],此外,PLT生成素水平降低[16]、PLT滞留于脾脏[17]、PLT破坏增多等都有可能导致PLT的降低。目前有研究[18]表明,当HBV-ACLF患者恢复,PLT可显著回升。感染是HBV-ACLF预后不良的一个重要因素,据国内外报道[19-20]肝衰竭并发细菌和真菌的感染率高达50%~90%,感染可引起WBC上升,从而可引起PWR的降低。本研究中,死亡组患者PWR明显低于生存组,PWR为HBV-ACLF预后的独立预测指标,对HBV-ACLF有较好的预测价值。
MELD评分是2000年Malinchoc和Kamath等[21]在美国建立的一种主要用于评估经颈静脉肝内门体分流术后肝硬化门静脉高压患者预后的模型,MELD评分具有参数客观,重复性好,分值连续,且考虑了肾功能等特点,能较准确的评价肝衰竭患者病情,临床上应用价值较高[22],MELD评分现被广泛应用于各类肝病的预后评估中,其分值越高预示预后越差,病死率也越高。本次研究中,死亡组患者MELD评分显著高于生存组患者,MELD评分为患者预后的独立预测指标,其AUC为0.842,与近期研究的预测效能相近[23]。然而,MELD评分预测HBV-ACLF患者预后的准确性仍有待提高,其后又衍生出以MELD为基础的相关预后模型,如MELD-Na、iMELD、MESO等,有研究[24-25]证明,这些衍生评分并不能显著增加对HBV-ACLF患者预后的预测价值,也有研究[26-27]认为这些衍生评分可提高MELD评分的预测效能。现有研究[28-29]表明,加入其他预后相关指标或能提高其评估预后的准确性。本研究在MELD评分基础上加入PWR,将PWR与MELD评分联合构成一个新模型,并发现该模型在预测HBV-ACLF患者预后中显著优于MELD评分,提高了MELD评分预测HBV-ACLF预后的评估能力。
综上所述,本研究表明MELD评分联合PWR相较于独立MELD评分对评估HBV-ACLF患者预后有更高的预测价值,PWR为临床上经济易得的指标,对于优化MELD评分,为早期做出较准确客观的预后判断可提供一定的参考。本研究样本量较少,且仅有训练队列,没有验证队列,患者的治疗方案未纳入评估因素中,存在局限性,在后续研究中,将增加验证队列,研究相关治疗在预后评估中的影响,建立更准确的预测模型,进一步提高对HBV-ACLF患者预后的评估能力,为临床工作提供指导。
利益冲突声明:本研究不存在研究者、伦理委员会成员、受试者监护人以及与公开研究成果有关的利益冲突。
作者贡献声明:高心怡负责提出研究选题,设计研究方案,实施研究过程,采集整理数据,起草论文;陈丽负责调研整理文献,设计论文框架,起草论文,修订论文,终审论文;甘建和负责统计分析,获取研究经费,技术或材料支持,指导性支持。
