罗哌卡因腹横肌平面阻滞对腹腔镜子宫肌瘤剔除术患者镇痛效果及应激反应的影响
2021-05-10陈培刘兰陈敏敏邱晓晓门鑫
陈培,刘兰,陈敏敏,邱晓晓,门鑫
(1.杭州市妇产科医院麻醉科,浙江杭州310008;2.浙江大学医学院附属第二医院麻醉科,浙江杭州310009)
腹腔镜下子宫肌瘤剔除术具有损伤小和恢复快等优点[1],但术中切口刺激及高压气腹会导致机体产生较大的应激反应,引起患者体内稳态失衡,且高压气腹引起的损伤还会导致术后疼痛,影响患者预后。腹横肌平面(transversus abdominis plane,TAP)阻滞是减轻腹部疼痛的重要方法,在剖宫产和腔镜下胃癌根治术中应用广泛,且被证实能够有效减少术中阿片类药物用量和缓解患者术后疼痛[2-3]。目前,关于局麻药TAP阻滞对妇科腔镜手术的相关研究较多,但缺乏对术中情况的探讨。本研究选取腹腔镜子宫肌瘤剔除术患者90例作为研究对象,一组患者采用罗哌卡因TAP阻滞,另一组患者术毕实施静脉镇痛,通过比较两组术中和术后各项指标,评估罗哌卡因TAP阻滞对患者术中及术后的影响。现报道如下:
1 资料与方法
1.1 一般资料
选取2019年10月-2020年5月于杭州市妇产科医院行腹腔镜子宫肌瘤剔除术的患者90 例作为研究对象。采用随机数字表法分为A 组和B 组,各45 例。A 组年龄为(41.27±6.19)岁,体重指数(body mass index,BMI)为(23.18±4.36)kg/m2,手术时间为(92.16±13.52)min;美国麻醉医师协会(American Society of Anesthesiologits,ASA)分级Ⅰ级24 例,Ⅱ级21 例。B 组年龄为(42.16±6.21)岁,BMI为(23.05±4.27)kg/m2,手术时间为(91.83±13.46)min;ASA 分级Ⅰ级22 例,Ⅱ级23 例。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。
纳入标准:①年龄18~65 岁;②符合腹腔镜子宫肌瘤剔除术适应证;③ASA 分级Ⅰ~Ⅱ级[4];④心肺、肝肾和凝血功能未见异常;⑤神经肌肉功能正常;⑥穿刺部位无皮肤损伤或感染;⑦患者签订知情同意书。排除标准:①对本研究药物过敏者;②术前使用过影响神经系统功能的药物者;③既往接受腹部手术者;④存在意识障碍或合并精神疾病者。本研究经杭州市妇产科医院伦理委员会批准。

表1 两组患者一般资料比较Table 1 Comparison of general data between the two groups
1.2 方法
1.2.1 麻醉方法两组患者术前禁食8 h、禁饮6 h,术前30 min肌肉注射阿托品0.5 mg。入室后建立静脉通道和生命体征监测。麻醉诱导:依次静脉注射0.4~0.6 μg/kg舒芬太尼(生产厂家:宜昌人福药业有限责任公司,批准文号:国药准字H20054171)、1.50~2.00 mg/kg 丙泊酚(生产厂家:四川国瑞药业有限责任公司,批准文号:国药准字H20030114)、0.15~0.20 mg/kg 顺式阿曲库铵(生产厂家:江苏恒瑞医药股份有限公司,批准文号:国药准字H20060869)。给氧5 min 后气管插管,行机械通气。术中间断性追加顺式阿曲库铵2~5 mg和舒芬太尼5~10 μg,术毕皮肤缝合前停止七氟醚吸入。
1.2.2 A 组术毕后采用一次性便携式输液泵给予患者术后镇痛。镇痛液配方:2.0 μg/kg舒芬太尼加生理盐水稀释至100 mL,设置背景输入量为2 mL/h,单次量为2 mL,锁定时间为10 min。
1.2.3 B 组麻醉诱导时进行罗哌卡因TAP 阻滞。患者取仰卧位,常规对肋缘下至髂嵴取备皮,消毒局部皮肤,铺巾。用超声仪高频探头置于腹壁腋中线髂嵴和肋缘之间缓慢移动,获取超声图像。在超声引导下以平面内穿刺技术将18G针穿刺至腹内斜肌和腹横肌之间的筋膜层,回抽无血后分别在两侧注入0.4%罗哌卡因(生产厂家:AstraZeneca AB,进口药品注册证号:H20140764)15 mL。
1.3 观察指标
①麻醉效果;②麻醉药物用量;③入室时(T0)、切皮前(T1)、切皮后5 min(T2)、切皮后10 min(T3)、术毕即刻(T4)的心率(heart rate,HR)、平均动脉压(mean arterial pressure,MAP);④两组患者T0、T1、T2、T3和T4时点的应激反应指标[血糖(glucose,Glu)、去甲肾上腺素(norepinephrine,NE)、皮质醇(cortisol,Cor)]水平:采集患者肘静脉血5 mL,在4℃环境下以速度为3 000 r/min 离心10 min,半径12.5 cm,获取上清液保存于-80℃冰箱内待测,采用ELISA 法测定上述应激反应指标;⑤术后2、4、12和24 h的疼痛程度;⑥不良反应发生情况。
1.4 评价标准
采用视觉模拟评分(visual analogue scale,VAS)评价患者术后各时点的疼痛程度[5]。评价标准:0 分表示无痛,≤4 分表示轻度疼痛,5~6 分表示中度疼痛,≥7分表示重度疼痛,10分表示剧痛。
1.5 统计学方法
选用SPSS 21.0 软件处理数据,计数资料以例(%)表示,行χ2检验;符合正态分布的计量资料采用均数±标准差(±s)表示,组内比较行配对t检验,组间比较行独立样本t检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者麻醉效果比较
B组麻醉唤醒时间、恢复自主呼吸时间和拔管时间明显短于A 组,两组比较,差异均有统计学意义(P<0.01)。见表2。
2.2 两组患者麻醉药物用量比较
A 组和B 组舒芬太尼用量分别为(31.26±6.35)和(21.18±2.54)μg,七氟醚用量分别为(35.63±7.65)和(25.33±5.06)mL,两组比较,差异均有统计学意义(t=9.89和7.53,均P<0.01)。
表2 两组患者麻醉效果比较(min,±s)Table 2 Comparison of anesthesia effect between the two groups(min,±s)

表2 两组患者麻醉效果比较(min,±s)Table 2 Comparison of anesthesia effect between the two groups(min,±s)
组别A组(n=45)B组(n=45)t值P值麻醉唤醒时间4.28±0.86 3.38±0.52 6.00 0.000恢复自主呼吸时间5.63±0.91 4.54±0.62 6.64 0.000拔管时间6.95±1.14 5.58±0.61 7.10 0.000
2.3 两组患者各时点HR和MAP水平比较
两组患者T0和T4时点HR、MAP比较,差异均无统计学意义(P>0.05);B 组T1、T2和T3时点HR 和MAP明显低于A组,两组比较,差异均有统计学意义(P<0.01)。见表3。
2.4 两组患者各时点应激反应指标比较
两组患者T0时血浆Glu、NE 和Cor 水平比较,差异均无统计学意义(P>0.05);B组T1、T2、T3和T4时点血浆Glu、NE 和Cor 水平明显低于A 组(均P<0.01)。见表4。
表3 两组患者各时点HR和MAP比较(±s)Table 3 Comparison of HR and MAP between the two groups at each time point(±s)

表3 两组患者各时点HR和MAP比较(±s)Table 3 Comparison of HR and MAP between the two groups at each time point(±s)
注:†与T0比较,差异有统计学意义(P<0.05)
组别A组(n=45)B组(n=45)t值P值HR/(次/min)T0 72.94±7.19 73.52±6.94 0.39 0.698 T1 65.33±7.64†55.28±8.76†5.84 0.000 T2 71.09±6.73 59.31±7.62†7.77 0.000 T3 69.20±6.32 60.96±7.81†5.50 0.000 T4 70.42±7.85 68.73±8.29 0.99 0.324组别A组(n=45)B组(n=45)t值P值MAP/mmHg T0 92.04±9.72 92.86±10.35 0.39 0.699 T1 82.27±8.26†73.24±7.28†5.50 0.000 T2 90.15±9.66 79.63±8.02†5.62 0.000 T3 91.37±12.32 83.77±11.36†3.04 0.000 T4 91.24±6.31 92.45±8.59 0.76 0.449
表4 两组患者各时点应激反应指标比较(±s)Table 4 Comparison of stress response indexes between the two groups at each time point(±s)
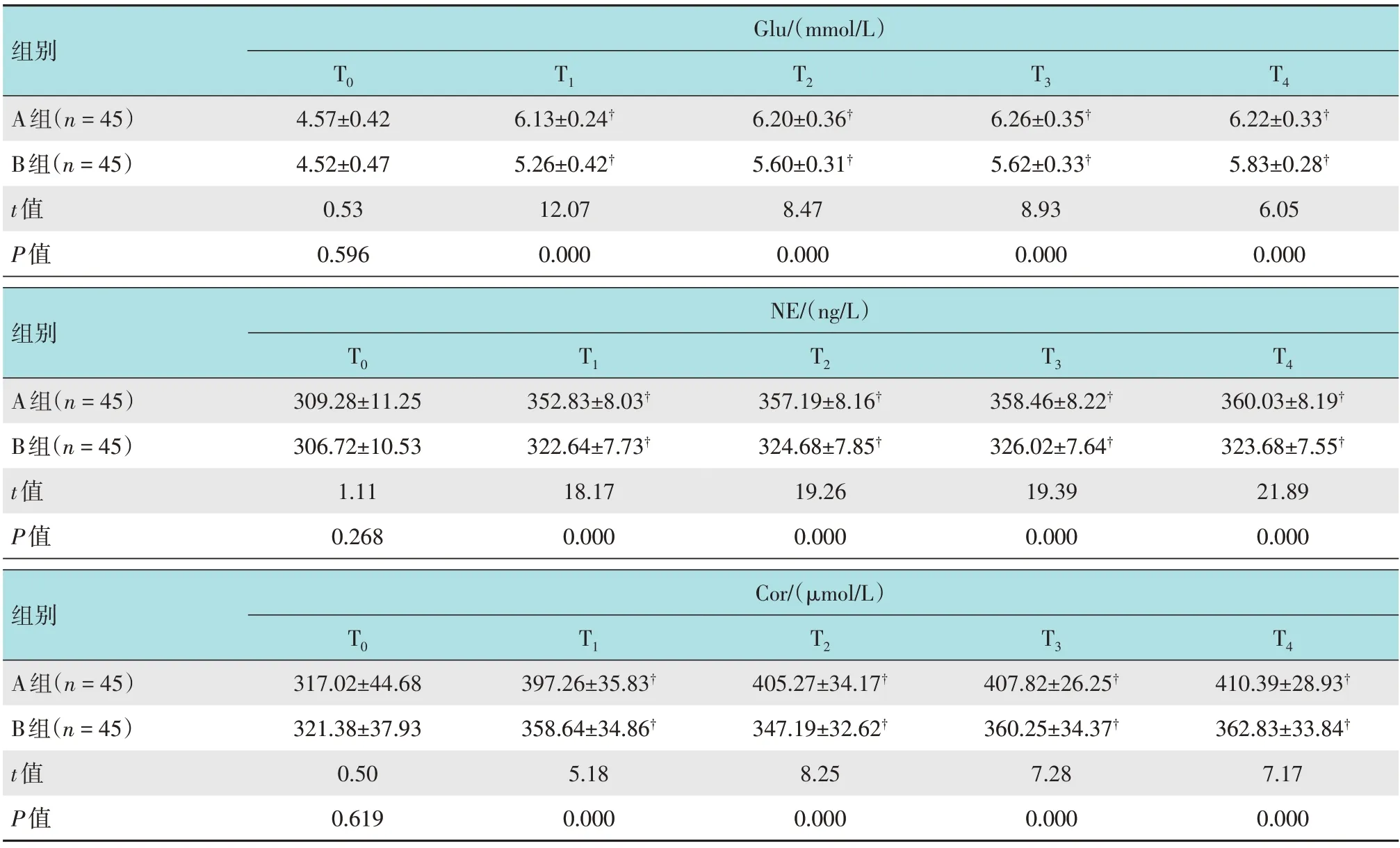
表4 两组患者各时点应激反应指标比较(±s)Table 4 Comparison of stress response indexes between the two groups at each time point(±s)
注:†与T0比较,差异有统计学意义(P<0.05)
组别A组(n=45)B组(n=45)t值P值Glu/(mmol/L)T0 4.57±0.42 4.52±0.47 0.53 0.596 T1 6.13±0.24†5.26±0.42†12.07 0.000 T2 6.20±0.36†5.60±0.31†8.47 0.000 T3 6.26±0.35†5.62±0.33†8.93 0.000 T4 6.22±0.33†5.83±0.28†6.05 0.000组别A组(n=45)B组(n=45)t值P值NE/(ng/L)T0 309.28±11.25 306.72±10.53 1.11 0.268 T1 352.83±8.03†322.64±7.73†18.17 0.000 T2 357.19±8.16†324.68±7.85†19.26 0.000 T3 358.46±8.22†326.02±7.64†19.39 0.000 T4 360.03±8.19†323.68±7.55†21.89 0.000组别A组(n=45)B组(n=45)t值P值Cor/(μmol/L)T0 317.02±44.68 321.38±37.93 0.50 0.619 T1 397.26±35.83†358.64±34.86†5.18 0.000 T2 405.27±34.17†347.19±32.62†8.25 0.000 T3 407.82±26.25†360.25±34.37†7.28 0.000 T4 410.39±28.93†362.83±33.84†7.17 0.000
2.5 两组患者术后疼痛程度比较
B组术后2、4和12 h VAS评分明显低于A组(均P<0.01);两组患者术后24 h VAS评分比较,差异无统计学意义(P>0.05)。见表5。
表5 两组患者术后疼痛程度比较(分,±s)Table 5 Comparison of the degree of postoperative pain between the two groups(score,±s)
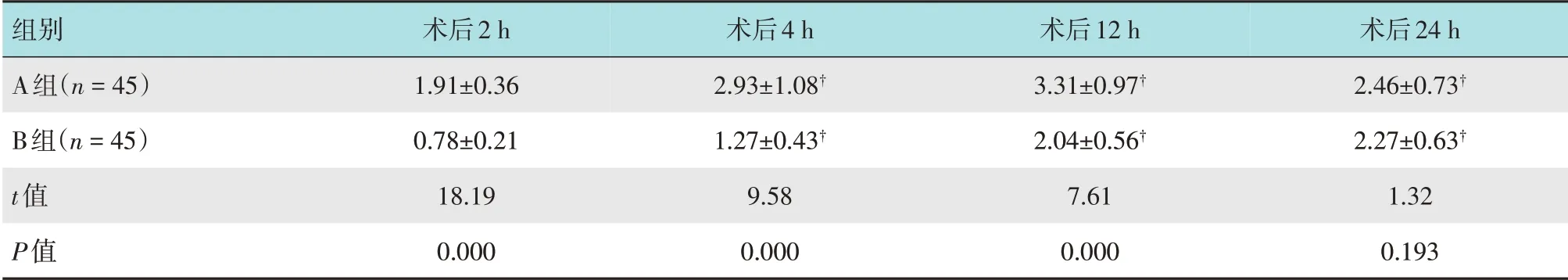
表5 两组患者术后疼痛程度比较(分,±s)Table 5 Comparison of the degree of postoperative pain between the two groups(score,±s)
注:†与术后2 h比较,差异有统计学意义(P<0.05)
组别A组(n=45)B组(n=45)t值P值术后2 h 1.91±0.36 0.78±0.21 18.19 0.000术后4 h 2.93±1.08†1.27±0.43†9.58 0.000术后12 h 3.31±0.97†2.04±0.56†7.61 0.000术后24 h 2.46±0.73†2.27±0.63†1.32 0.193
2.6 两组患者不良发应发生情况比较
A组术后恶心呕吐10例、尿潴留5例,不良反应发生率为33.33%;B 组恶心呕吐4 例、尿潴留2 例,不良反应发生率为13.33%,两组不良反应发生率比较,差异有统计学意义(χ2=5.03,P=0.025)。
3 讨论
子宫肌瘤是指因子宫内膜弥漫性入侵局部子宫肌壁引起平滑肌增生从而形成的球体病灶,多发于中年经产妇。随着环境污染加重和人们工作压力增大,发病率呈年轻化趋势[6-7]。目前,采用腹腔镜下子宫肌瘤剔除术能够有效治疗该疾病,但术中高压气腹及腹壁散在的切口会引起患者术中应激,影响手术治疗效果。患者术中疼痛主要来源于腹部散在分布的切口,由于腹部皮肤、肌肉和腹壁膜的感觉神经来自脊神经的T7~L1前支,其通过腹内斜肌与腹横肌之间的筋膜平面到达腹壁前侧,并支配各肌层的肌肉和相应的皮肤组织[8-9]。随着超声技术精确性的提升和神经刺激仪器的普及,通过超声引导精确定位并进行精准区域阻滞已使用于临床,在麻醉诱导阶段对患者切皮部位进行局部阻滞,能有效减轻切皮时机体产生的应激反应,降低伤害刺激的同时,减轻术中和术后疼痛,有助于患者康复。TAP阻滞是外科手术中常用的区域阻滞技术,在腹内斜肌与腹横肌的筋膜平面注射适量局麻药,对T7~L1脊神经前支产生阻滞,达到术中镇痛的效果[10-11]。
游学学等[12]对216 例胃癌患者行超声引导下TAP阻滞麻醉,结果显示:采用TAP阻滞的患者,术中阿片类药物和全麻药物用量少于未采用TAP 阻滞的患者,且术后疼痛更轻、免疫功能更好。庄伟强等[13]对66例行腹腔镜下子宫切除术患者采用超声引导下TAP阻滞联合双氯芬酸钠栓干预,结果显示:干预组术后自控镇痛有效按压次数较对照组更少,镇痛效果更好。以上研究均提示超声引导下TAP阻滞能够为患者提供较好的术后镇痛,但目前关于TAP阻滞对患者术中应激反应的影响及镇痛作用的相关报道较少,TAP阻滞的麻醉药物种类选择及剂量的设置尚无标准化方案。既往有研究[14]显示,采用罗哌卡因行TAP阻滞能够达到较长的阻滞时间,且效果好、安全性高。也有部分学者[15-16]认为,联合局麻药物与右美托咪定,阻滞效果得到增强,能够进一步减少患者术中阿片类药物的用量,因为随着药物用量的增加,患者不良反应也随之增加。一项荟萃[17]分析指出,应采用低浓度大用量的麻醉药物行TAP 阻滞,因筋膜平面范围较大,采用高浓度低剂量时药物扩散时间较长;而由于低浓度大剂量的药物注射范围广,其在短时间内即可扩散,麻醉起效时间短。本研究采用15 mL 浓度为0.40%的罗哌卡因进行TAP 阻滞,结果显示:B 组患者在T1、T2和T3时点,HR 和MAP 均明显低于A 组,B组T1、T2、T3、T4时点血浆Glu、NE及Cor水平均明显低于A组,提示此剂量和浓度能够有效减轻机体术中应激反应。笔者认为,TAP阻滞重点对腹腔镜损伤较大的区域进行预先阻滞,切皮时患者的疼痛感会通过T7~L1脊神经前支产生上行传导;术中操作和手术视野的建立均依赖操作孔和观察孔,在进行相关调整时,均会对患者切口产生刺激,而进行TAP阻滞后可有效减轻上述刺激,故B组术中的应激反应较A组更轻。本研究中,术后主要出现的不良反应为恶心呕吐和尿潴留,考虑与术中阿片类药物的使用有关,而B组不良反应发生率更低,说明TAP阻滞可能通过降低术中阿片类药物的用量来降低患者术后不良反应发生率,与文献[18]报道结果一致。
综上所述,罗哌卡因TAP阻滞能够减轻腹腔镜下子宫肌瘤剔除术中机体的应激反应,提高麻醉效果,并降低术后不良反应发生率。
