颈椎矢状位参数与多节段脊髓型颈椎病一期前后路联合术疗效的相关性
2021-01-22李承祥皮国富孙建广黄世磊韩钰李峰陈扬扬孙星
李承祥,皮国富,孙建广,黄世磊,韩钰,李峰,陈扬扬,孙星
(郑州大学第一附属医院 骨科,河南 郑州 450000)
多节段脊髓型颈椎病(multilevel cervical spondylotic myelopathy,MCSM)是指累及3个及以上节段的脊髓型颈椎病,该病病情复杂,治疗难度大。原则上MCSM患者应及时进行手术治疗,以解除脊髓压迫,恢复脊髓功能,但手术治疗一定程度上会对颈部肌肉韧带复合体造成破坏,影响颈椎矢状位平衡,改变颈椎矢状位参数。现有的关于MCSM颈椎矢状位参数的研究主要集中在其与单纯后路椎管扩大成形术或前路椎间融合术术后疗效的相关性。较少有研究关注颈椎矢状位参数与MCSM一期前后路联合术疗效的相关性。因此,本研究回顾性分析接受一期前后路联合手术治疗的MCSM患者的病历资料,分析患者术前和末次随访时颈椎矢状位参数及临床疗效的相关数据,探讨颈椎矢状位参数与MCSM一期前后路联合术疗效的相关性。
1 资料与方法
1.1 研究对象收集2014年3月至2016年12月于郑州大学第一附属医院骨科接受一期前后路联合术治疗的41例MCSM患者,男28例,女13 例,年龄31~81岁,平均(53.39±10.54)岁,随访时间12~45个月,中位随访时间33(27,41)个月。纳入标准:(1)术前通过颈椎MRI及CT明确诊断为受压迫节段≥3个的MCSM;(2)有明确的脊髓压迫症状;(3)经过正规保守治疗,症状无明显改善;(4)影像学及临床资料完整。排除标准:(1)急性脊髓损伤;(2)合并颈椎创伤、感染、肿瘤、炎症、先天性脊柱畸形或肌萎缩性脊髓侧索硬化症;(3)既往颈椎手术史;(4)全脊柱矢状位失衡。
1.2 样本采集及指标测量
1.2.1颈椎影像学资料采集 所有患者均在术前及末次随访时于站立位接受颈椎正侧位X线检查。
1.2.2测量指标和方法 (1)C2~7Cobb角:C2椎体终板下缘的垂直线和C7椎体终板下缘垂直线的夹角。(2)颈椎曲度(Harrison法):C2和C7椎体后缘切线之间的夹角。(3)T1倾斜角(T1-slope,T1S):T1椎体终板上缘平行线与水平线之间的夹角。(4)矢状面轴向距离(sagittal vertical axis,SVA):C2椎体几何中心至C7椎体后上角的水平距离。(5)责任节段前柱高度:责任间隙上位椎体前上缘至责任间隙下位椎体前下缘之间的距离。所有影像学指标测量由同一研究者完成,两次测量数据取平均值。
1.2.3脊髓神经功能和疗效评估方法 采用日本骨科协会(Japanese orthopaedic association,JOA)评分系统评估患者脊髓神经功能,该评分系统总分17分,评分越高代表神经功能越好。采用JOA改善率来评估疗效。疗效优、良、中、差判断标准依次为改善率≥75%、50%~<75%、25%~<50%、<25%。取15例JOA改善率≥50%者纳入疗效较好组;取26例JOA改善率<50%者纳入疗效较差组。
r=(b-a)/(17-a)×100%。
式中:r为JOA改善率,a为术前评分,b为术后评分。
1.3 手术方法及术后
1.3.1手术方法 所有患者均接受全身麻醉手术。38例患者接受后-前联合入路方式。先取俯卧位,胸腹部垫空,常规消毒,铺巾,贴护皮膜。以影像学提示的责任节段为中心做后正中切口,逐层切开皮肤、皮下脂肪、项韧带,沿棘突剥离两侧椎旁肌至椎板,充分暴露棘突及椎板。以单开门或双开门方式打开椎板,显露硬膜,切除黄韧带,充分扩大椎管彻底减压,将椎板以可吸收铆钉或微型钛板固定。冲洗检查无活动性出血,放置引流管,逐层缝合关闭切口。改仰卧位,使颈椎略后伸,颈部术区常规消毒,铺巾,贴护皮膜。取颈前右中横行切口,分层切开皮肤、皮下、颈阔肌,沿颈阔肌深层向上、下行锐性、钝性分离,暴露深筋膜。沿胸锁乳突肌内缘纵行切开筋膜。于血管鞘内缘和内脏鞘外缘之间进入椎体前方,选择椎管侵占最严重的节段,切开椎前筋膜,定位责任节段,刮除责任间隙椎间盘、椎体后缘骨赘及后纵韧带,或行椎体次全切。减压后探查见脊髓无受压,选取大小合适cage或钛网植骨后植入椎间隙,置入长短合适的颈前路钛板固定。冲洗术野,彻底止血,清点器械、敷料无误后,放置引流管,逐层缝合切口,包扎,术毕。采用颈托固定颈椎。余3例患者接受前-后联合入路方式:即术中先行前路手术后转换体位再行后路手术,手术处理方式与后-前联合入路方式相同。
1.3.2术后处理 所有患者术后均常规接受营养神经、镇痛、活血药物等对症治疗,术后48 h内预防性应用抗生素。术后48 h拔除引流管。术后第2天在颈托保护下进行四肢功能锻炼,并于患者下床活动后拔除尿管。对所有患者采用颈托固定12周。
2 结果
2.1 术前及末次随访时颈椎矢状位参数及神经功能改善情况41例接受一期前后路联合手术治疗的MCSM患者末次随访时与术前相比,C2~7Cobb角、责任节段前柱高度、颈椎曲度、T1S、SVA以及JOA评分均增加(P<0.001)。见表1。

表1 术前及末次随访矢状位参数及JOA评分比较
2.2 术前及末次随访时各矢状位参数变化之间的相关性Pearson相关分析显示,41例患者术前及末次随访时C2~7Cobb角改变值与颈椎曲度改变值呈正相关(r=0.518,P<0.05),与SVA改变值呈负相关(r=-0.366,P<0.05);颈椎曲度改变值与SVA改变值呈负相关(r=-0.375,P<0.05);T1S改变值与责任节段前柱高度改变值呈正相关(r=0.318,P<0.05),与SVA改变值呈正相关(r=0.463,P<0.05)。见表2。
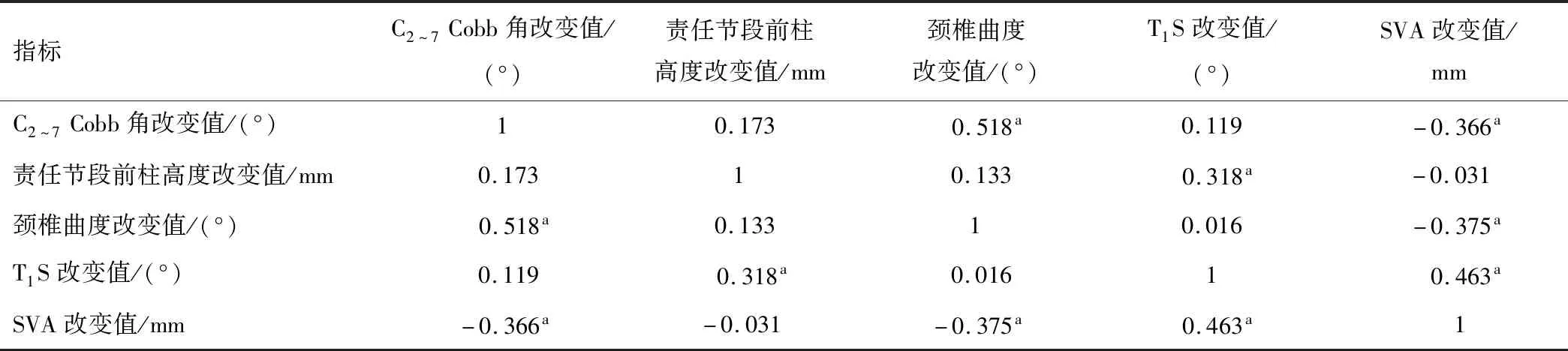
表2 术前及末次随访各矢状位参数变化的相关性
2.3 疗效较好组与疗效较差组一般临床资料及矢状位参数变化比较疗效较好组和疗效较差组性别、年龄、病程、随访时间、手术时间、术中出血量、责任节段前柱高度改变值、T1S改变值以及SVA改变值比较,差异无统计学意义(P>0.05)。疗效较好组C2~7Cobb角改变值及颈椎曲度改变值较疗效较差组大(P<0.05)。见表3。
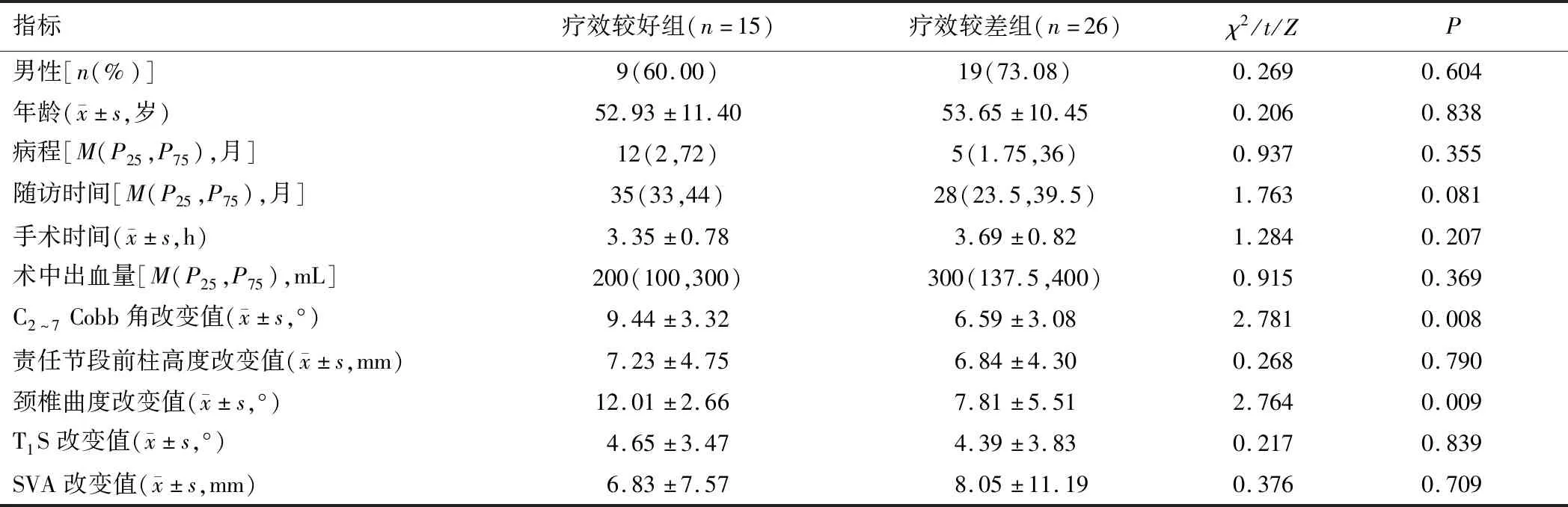
表3 两组患者一般临床资料及矢状位参数变化比较
2.4 多因素二元logistic回归以性别、年龄、病程、手术时间、术中出血量、C2~7Cobb角改变值、责任节段前柱高度改变值、颈椎曲度改变值、T1S改变值以及SVA改变值为自变量,以临床疗效是否较好作为因变量进行多因素二元logistic回归分析。结果显示,C2~7Cobb角改变值是影响患者预后的主要因素(P<0.05)。见表4。

表4 多因素二元logistic回归分析
2.5 ROC曲线分析绘制C2~7Cobb角改变值的ROC曲线(图1),曲线下面积为0.803,95% CI为0.649~0.956。取尤登指数最大时为分界值,此时得到C2~7Cobb角改变值为7.98°。因此,C2~7Cobb角改变值7.98°可作为预测临床疗效是否较好的分界值(敏感度为80.00%,特异度为84.60%)。
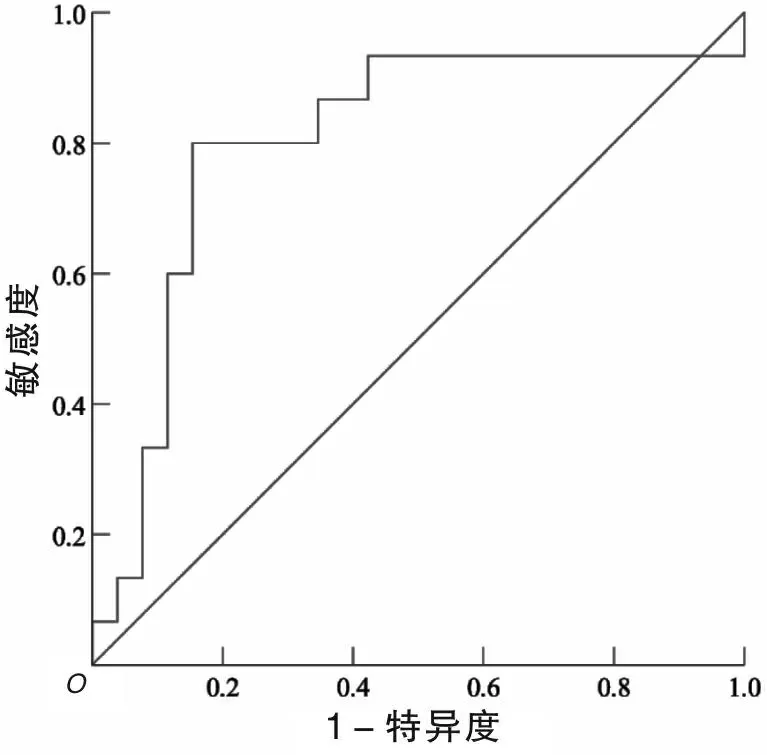
图1 C2~7 Cobb角改变值ROC曲线图
3 讨论
颈椎矢状位参数已被证明对颈椎病患者术后恢复具有重要的参考价值,是临床结果的预测因子[1]。基于此,本研究纳入了5项颈椎矢状位参数,以分析颈椎矢状位参数与MCSM一期前后路联合术疗效的相关性。
矢状位参数变化的相关性结果显示,术前及末次随访时C2~7Cobb角改变值与颈椎曲度改变值呈正相关,因为两者均为颈椎整体曲度的反映指标。Harrison等[2]对C2~7Cobb角改变值、颈椎曲度改变值进行对比分析,表明两者均有较高的信度和效度(组间与组内相关系数ICC>0.7)。同时本研究发现,术前及末次随访时SVA改变值与C2~7Cobb角改变值、颈椎曲度改变值呈负相关,与T1S改变值呈正相关。Lee等[3]研究证实,良好的颈椎生理曲度可使SVA保持在一个较小的范围,当颈椎曲度丢失时,则会使颈椎前倾,进而使SVA增大。Yuan等[4]也发现SVA与C2~7Cobb角呈负相关,且C2~7Cobb角是SVA的唯一预测因子。同时,Cheng等[5]研究证实,T1S作为导致颈椎不稳的危险因素,当其增大时,颈椎的前倾程度更大,SVA作为颈椎前倾的代偿机制也需随之增大,以保证水平视线的存在。此外,本研究还发现T1S改变值与前柱高度改变值呈正相关,可能是由于当T1S倾角增大时,颈椎的前凸会代偿性增加,以维持头部与胸廓和躯干的位置关系,引起颈椎前柱椎间隙高度增加,从而导致前柱高度的增加。
然而,颈椎矢状位参数变化对临床疗效的影响目前仍存在争议。Xiao等[6]研究显示,较大的SVA对颈椎手术的预后有负面影响,而Kato等[7]研究却发现SVA较大组与SVA较小组术后具有相似的JOA改善率。Kim等[8]表明较大的T1S会严重影响颈椎病术后临床疗效,而刘涛等[9]研究显示,T1S与术后临床疗效无明显相关性。本研究结果显示,疗效较好组和疗效较差组T1S改变值和SVA改变值无明显差异,且经多因素logistic回归分析两者均不是影响患者预后的主要因素,与Kato等[7]和刘涛等[9]研究结果一致。此外,本研究还发现疗效较好组患者C2~7Cobb角改变值和颈椎曲度改变值大于疗效较差组,且多因素logistic回归结果显示C2~7Cobb角改变值是影响患者预后的主要因素,C2~7Cobb角改变值改变幅度越大,临床疗效越好,说明患者术后颈椎生理曲度恢复越好,越有益于脊髓神经功能的改善。这与Gum等[10]和Fan等[11]研究中得到的术后维持或重建颈椎前凸有利于取得良好的临床疗效一致。此外,本研究通过绘制C2~7Cobb角改变值的ROC曲线得知,C2~7Cobb角改变值7.98°为预测术后临床疗效是否较好的分界值。
综上所述,一期前后路联合手术是治疗MCSM的有效方法。术后颈椎矢状位参数均较术前发生明显改变,其中C2~7Cobb角改变值为影响患者预后的主要因素。临床上可通过观察该参数的变化来评估手术疗效,预测近期预后。但本研究属于回顾性研究,样本数量相对较少,随访时间较短,且未对不同的一期前后路联合手术方案进行疗效及颈椎矢状位参数变化的对比分析,未来可进行大样本量长期随访的前瞻性研究,以进一步探讨颈椎矢状位参数与MCSM不同方案一期前后路联合术疗效的相关性。
