CT 与MRI 检查对结直肠癌肝转移瘤的诊断价值
2021-01-19曹斗斗
曹斗斗
原发性恶性肿瘤的致病原因较多,病型不同的患者症状表现也有差异,但疾病早期较难发现症状,因此漏诊率高[1]。恶性肿瘤一旦确诊,便需要进行手术和放化疗,其治疗原则是控制病情,防止转移。恶性肿瘤发展至中晚期以后,患者的生存率降低,且癌细胞转移率较高。原发性恶性肿瘤转移至肝脏部位即为肝转移瘤。有研究显示,结直肠癌肝转移瘤(CRCLM)是极为常见的转移性肿瘤病型,需要进行早期诊断,并根据患者病情进行个体化治疗。临床多通过CT 与MRI等影像学技术手段诊断CRCLM,可以辨别其病灶位置和大小,判断病灶的强化方式,进而提高临床诊断率。以上两种影像学诊断的重点和优势各有不同,但对于CRCLM 的检出率均有一定价值[2]。本研究旨在探讨CT 与MRI 检查对CRCLM 的诊断价值,现报道如下。
1 资料与方法
1.1 一般资料 选取宜都市第一人民医院2018 年4 月—2020年4 月收治的CRCLM 患者93 例。纳入标准:经实验室检查等诊断为CRCLM;符合CT 与MRI 检查指征;对研究知情同意;本研究经宜都市第一人民医院医学伦理委员会审核批准。排除标准:处于妊娠或哺乳期妇女;临床资料缺失者;合并精神或意识障碍者。所有患者中男53 例,女40 例;年龄37~72 岁,平均(58.3±1.6)岁。
1.2 方法 CT 检查选用GE64 排螺旋CT,对上腹部进行CT平扫后,予以三期增强扫描。告知患者保持仰卧位,从膈顶部开始扫描,直至肝下缘。平扫后于前臂经高压注射筒进行碘海醇对比剂静脉团注处理,剂量是2.5~3.0 ml/kg,团注速度为3.0~3.5 ml/s,对比剂的总剂量介于80~100 ml。注射后25~30 s(动脉期)、50~60 s(门脉期)、120~180 s(延迟期)进行扫描。参数均为:电流设定280~350 mAs,电压设定120 KV,螺距设定1.375:1,层厚设定5 mm,转速为0.5 s/圈,窗位为40 HU,窗宽为200 HU。将原始图像上传至工作站后重建图像,层间距和层厚值均是2 mm。MRI 检查扫描仪选用SIMENS(3.0 T)/GE(1.5 T),备好体线圈,SE 序列下进行横断面上扫描,矩阵320×240,层厚为6~8 mm。用专用压力注射器静脉推注钆喷替酸葡甲胺,剂量为0.1~0.2 mmol/kg,注射速率设定2~3 ml/s。注射后15~30 s(动脉期)、50~60 s(门脉期)、120~180 s(平衡期)进行扫描。
1.3 观察指标 通过CT 与MRI 检查观察患者原发病位置、CRCLM 大小、分布情况和数量等特征。(1)划分左右半肠:依据为肠系膜血管的具体供血区域,界限为横结肠脾曲,左半结肠的血供源自肠系膜以下的动脉;右半结肠的血供源自肠系膜以上的动脉。由于直肠下段的供血情况与左右半肠不一致,因此不纳入本研究。(2)划分肝叶:划分界限是下腔静脉左侧-胆囊窝正中部位的正中裂,将尾状叶划分至肝左叶。(3)分析CT 与MRI 的影像学特征。(4)记录CT 不同时期的病灶分布检出情况。(5)根据病灶在肝左叶与右叶的实际分布情况分为右叶优势、平均组和左叶优势。
1.4 统计学方法 采用SPSS 21.0 统计学软件进行数据处理,计数资料以相对数表示,采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 CT 与MRI 对原发灶位置分布的检出情况 病理结果证实左半结肠原发灶患者31 例,其中直肠癌6 例,乙状结肠癌8 例,降结肠癌17 例。右半结肠原发灶患者62 例,其中横结肠癌22 例,盲肠癌33 例,升结肠癌7 例。CT 对于左右半结肠原发灶分布的检出情况接近于MRI,差异无统计学意义(P>0.05)。见表1。

表1 CT 与MRI 对原发灶位置检出情况(n=93)
2.2 CT 与MRI 检查的影像学表现 93 例患者中,CT 检出276个转移瘤,单发患者43例(46.24%),多发患者50例(53.76%)。病灶直径介于0.7~12.9 cm,平均(7.65±0.14)cm。CT 平扫可见转移瘤病灶密度较肝实质低,且CT 平均值为(40.55±8.34)HU。增强扫描的强化方式中,无强化6 个(2.17%),呈结节状34 个(12.32%),呈环形219 个(79.35%),呈不均匀性17 个(6.16%)。边缘特征上,边界清晰28 个(10.14%),边界不清248 个(89.86%)。病灶形态上,呈斑片状57 个(20.65%),呈类圆形219 个(79.35%)。其中,病灶内钙化3 例(3.23%),出血5 例(5.38%)。
MRI 共检出279 个转移瘤,MRI 平扫后,T2WI 中等高信号,T1WI 低信号病灶88 个,于T2WI 序列上,病灶内出现环靶状结构11 个。通过MR 扩散加权成像处理后,DWI 高信号26 个(9.42%)。
2.3 CT 扫描不同增强时相的CRCLM 检出情况 病理诊断结果为:<1 cm病灶77个,1~3 cm病灶150个,>3 cm病灶86个。CT 平扫共检出194 个病灶,门脉期共检出276 个病灶,动脉期共检出230 个病灶,延迟期共检出247 个病灶。在不同的CT 增强时相下,不同病灶直径的检出率比较,差异有统计学意义(P<0.05)。门脉期<1 cm 病灶检出率高于其他扫描时相,差异有统计学意义(P<0.05)。见表2。
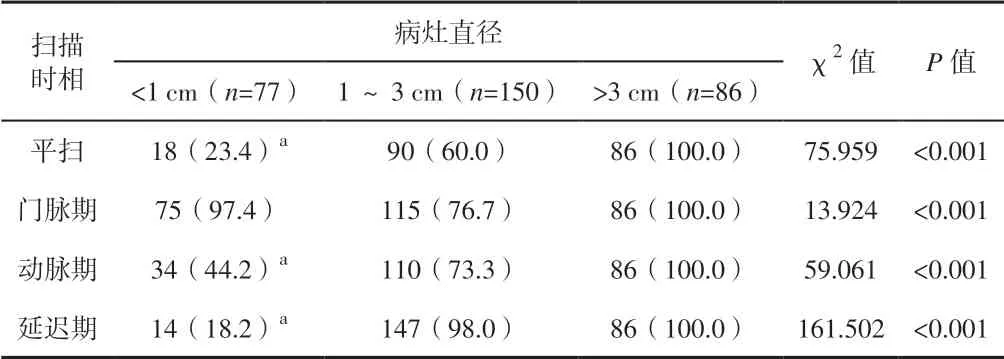
表2 CT 扫描不同增强时相的CRCLM 检出情况 [例(%)]
2.4 CT 与MRI 诊断CRCLM 病灶分布情况 93 例患者中,排除平均组,左半结肠原发病灶诱发CRCLM 的左叶优势占32.26%,右叶优势占64.52%,二者比较,差异有统计学意义(χ2=6.458,P<0.05)。右半结肠原发病灶诱发CRCLM 的左叶优势占30.65%,右叶优势占59.68%,二者比较,差异有统计学意义(χ2=10.550,P<0.05)。见表3。

表3 CT 与MRI 诊断下CRCLM 病灶分布情况 [例(%)]
2.5 CT 与MRI 诊断下强化方式与病灶大小间关系 慢进慢出总病灶为83 个,快进快出总病灶为96 个,快进慢出总病灶为117 个,无强化总病灶为17 个。≤3 cm 病灶的快进快出病灶100 个,慢进慢出病灶78 个;>3 cm 的快进快出病灶59 个,说明≤3 cm 病灶的强化方式多为慢进慢出亦或是快进慢出,>3 cm 病灶的强化方式多为快进快出。见表4。

表4 CT 与MRI 诊断下强化方式与病灶大小间关系(例)
3 讨论
CRCLM 的治疗方法无异于原发性肝癌,但二者的生物学活性有所差异,CRCLM 的转移途径是淋巴结或血行转移,也可以直接浸润,且多通过肝动脉或是门静脉转移[3-4]。有研究指出,门静脉是原发性恶性肿瘤扩散至肝脏的最主要桥梁,如胃癌或胰腺癌均会经由门静脉转移癌细胞至肝脏。临床多利用影像学技术评价CRCLM 的病情程度,进而制定治疗方案。目前,CRCLM 患者首选手术治疗,若患者难以耐受手术则进行介入治疗与化疗[5]。但在治疗前需要进行全方位的影像学诊断,以确定病灶位置、大小和分布特征。
CT 是诊断CRCLM 的基础性诊断技术。有数据分析,多层螺旋CT 可高效检出CRCLM,但是对于1 cm 以下直径的病灶仍有诊断缺陷。其诊断灵敏度约是81%,对于20 mm 以上直径的病灶其诊断灵敏度高达100%[6]。对比剂静脉注入后,需要在不同时期进行扫描,以获得三期图像,其可以动态扫描病灶,对于1~3 cm 病灶的检出率高达90%。其扫描时间较短,可以快速成像,且空间分辨率较高,可利用三维重建技术观察病灶位置、胆管或其他脏器结构、血管分布等图像特征[7]。本研究中,CT 扫描的表现为转移瘤病灶密度较肝实质低,增强扫描后呈环形强化219 个,边界不清248 个,病灶形态呈类圆形219 个。其中,病灶内钙化3 例,出血5例,影像学特征较为典型。不同增强时相中,门脉期的病灶检出率更高,为88.18%(276/313),原因是CRCLM 的血供较少,且肝脏为双重血供,门静脉的血供占70%,正常肝实质的高峰时间在门脉期,会与病灶形成明显密度差,所以边界更为清晰。本研究中,左半结肠部位CRCLM 的左叶优势占32.26%,右叶优势占64.52%;右半结肠部位CRCLM 的左叶优势占30.65%,右叶优势占59.68%。说明CRCLM 经过CT与MRI 扫描后可发现病灶主要分布在肝右叶,具有一定规律性,因此若肝脏癌细胞多位于右叶,则可以考虑为该病[8]。≤3 cm 病灶的快进快出病灶37 个,快进慢出100 个,慢进慢出78 个,无强化12 个;>3 cm 病灶分别为59 个,17 个,5 个和5 个。说明在CT 与MRI 诊断下,CRCLM 病灶≤3 cm的强化方式多为快进慢出和慢进慢出,而>3 cm 的病灶强化方式为快进快出。原因是≤3 cm 病灶的供血来源主要是门静脉,而>3 cm 病灶的供血来源主要是肝动脉。与蒋月明[4]研究结果基本一致。
综上所述,CRCLM 主要分布在肝右叶,高发于右半结肠,且门脉期CT 增强扫描的病灶检出情况更佳,可以发现微小病灶。CT 与MRI 检查均有明确的影像学表现,且强化方式具有典型特征,可以有效诊断该病,进而指导临床治疗方案。
