13例暴发性1型糖尿病临床特点分析
2021-01-06郑晓雪汤佳珍
郑晓雪,汤佳珍
(南昌大学第一附属医院内分泌科,南昌 330006)
暴发性1型糖尿病(FT1DM)是2000年日本学者IMAGAWA等[1]提出的特殊类型的糖尿病,因大部分缺少特异性自身抗体证据,目前世界卫生组织(WHO)暂把它归属于1B型1型糖尿病,其特点是呈超急性起病,症状出现几天内就发展成酮症或酮症酸中毒(DKA),严重的高糖状态与轻度增高的糖化血红蛋白(HbAlc)呈不对称性改变,胰岛β细胞功能近乎完全丧失。因本病的发病率相对较低且起病急骤伴呼吸道或消化道的前驱症状,易造成误诊、漏诊。本研究回顾性分析13例FT1DM患者的临床特点,为临床对于该病的诊治提供一定参考依据,加强临床医生对FT1DM的认识。
1 资料与方法
1.1 研究对象
选取2014—2019年于南昌大学第一附属医院符合2012年IMAGAWA等[2]制定的诊断标准而被确诊为FT1DM患者13例。
1.2 入选及排除标准
入选标准:1)高血糖症状1周内出现酮症或DKA;2)初诊血糖>16 mmol·L-1和首诊HbAlc<8.7%;3)起病时血清空腹C肽(FCP)<100 pmol·L-1(0.3 ng·mL-1)和餐后C肽(PCP)<170 pmol·L-1(0.5 ng·mL-1);同时满足上述3条可诊断为FT1DM。
排除标准:1)既往有糖尿病病史,已经开始降糖治疗者;2)影像学提示存在胰腺炎者。
1.3 观察指标
1)记录患者的临床特点,包括年龄、性别、病程、是否与妊娠有关、临床表现(发热、呼吸道症状、恶心呕吐)、家族史、是否合并低T3综合征。低T3综合征:即非甲状腺病态综合征,指非甲状腺疾病患者中,血清游离三碘甲状腺原氨酸(FT3)低于参考范围下限,伴或不伴游离甲状腺素(FT4)及促甲状腺激素(TSH)的改变,常见于危重疾病患者。
2)记录患者的实验室指标,包括:初诊血糖(BS)、糖化血红蛋白(HbA1c)、空腹C肽(FCP)、餐后2 h血糖(2 h-CP)、动脉血pH值、白细胞数、丙氨酸氨基转移酶(ALT)、天冬氨酸氨基转移酶(AST)、肌酸激酶(CK)、肌酐、血钾、甲状腺功能。
1.4统计学方法
2 结果
2.1 13例FT1DM的临床特点分析
2014—2019年因酮症酸中毒起病在本院住院治疗并被诊断为FT1DM的患者13例,其中男4例、女9例(6例与妊娠相关);4例患者起病发生在妊娠中晚期(妊娠27~39周),其中3例因腹痛就诊发现宫内死胎及酮症酸中毒,1例患者于产前8 h查生化及尿常规提示糖尿病性酮症,自身无明显不适,产后3 h突发胸闷、恶心呕吐,辅助检查提示酮症酸中毒,其娩出胎儿为正常胎儿;2例为产后1个月左右发病,其胎儿均为正常胎儿,其中1例病程中先后发生过意识障碍及心脏骤停。起病年龄在15~60岁、平均(30.62±12.66)岁,病程1~7 d、平均(3.46±2.11)d。仅有1例有2代内直系亲属患有糖尿病。临床症状主要表现为:发热5例、咳嗽咳痰等呼吸道症状1例、腹痛6例、恶心呕吐10例,有1例患者在发病前曾发生过中草药所致的全身过敏性反应。11例患者检测了甲状腺功能,有8例(72.73%)患者合并有低T3综合征。有1例患者并发横纹肌溶解,1例患者发生心脏骤停。13例FT1DM患者的临床特点见表1。
2.2 实验室指标分析
所有患者起病时都呈现为严重的高糖状态[初诊血糖(34.87+6.68)mmol·L-1][参考范围:(3.9~6.1)mmol·L-1],而HbA1c仅轻度升高(7.07%±0.45%)(参考范围:4.5%~6.5%),当高糖状态及酮症酸中毒纠正后查空腹C肽为(0.10±0.06)ng·mL-1(参考范围:0.28~2.16 ng·mL-1),餐后2 hC肽为(0.11±0.06)ng·mL-1,表明胰岛β细胞功能近乎完全丧失,动脉血气在6.99~7.33(参考范围:7.35~7.45),白细胞全部呈升高改变[(26.42±6.52)×109L-1][参考范围:(3.5~9.5)×109L-1],肌酸激酶[参考范围:(50~310)U·L-1]有不同程度升高,其中1例患者并发了横纹肌溶解,最高肌酸激酶达52 370 U·L-1,总体ALT、AST升高不明显,仅1例因发生横纹肌溶解而显著升高。同时伴有严重的电解质紊乱,最低血钾2.7 mmol·L-1,最高血钾7.74 mmol·L-1[参考范围(3.5~5.5)mmol·L-1],有11例患者发生肾前性肾功能不全。13例FT1DM患者的实验室指标见表2。
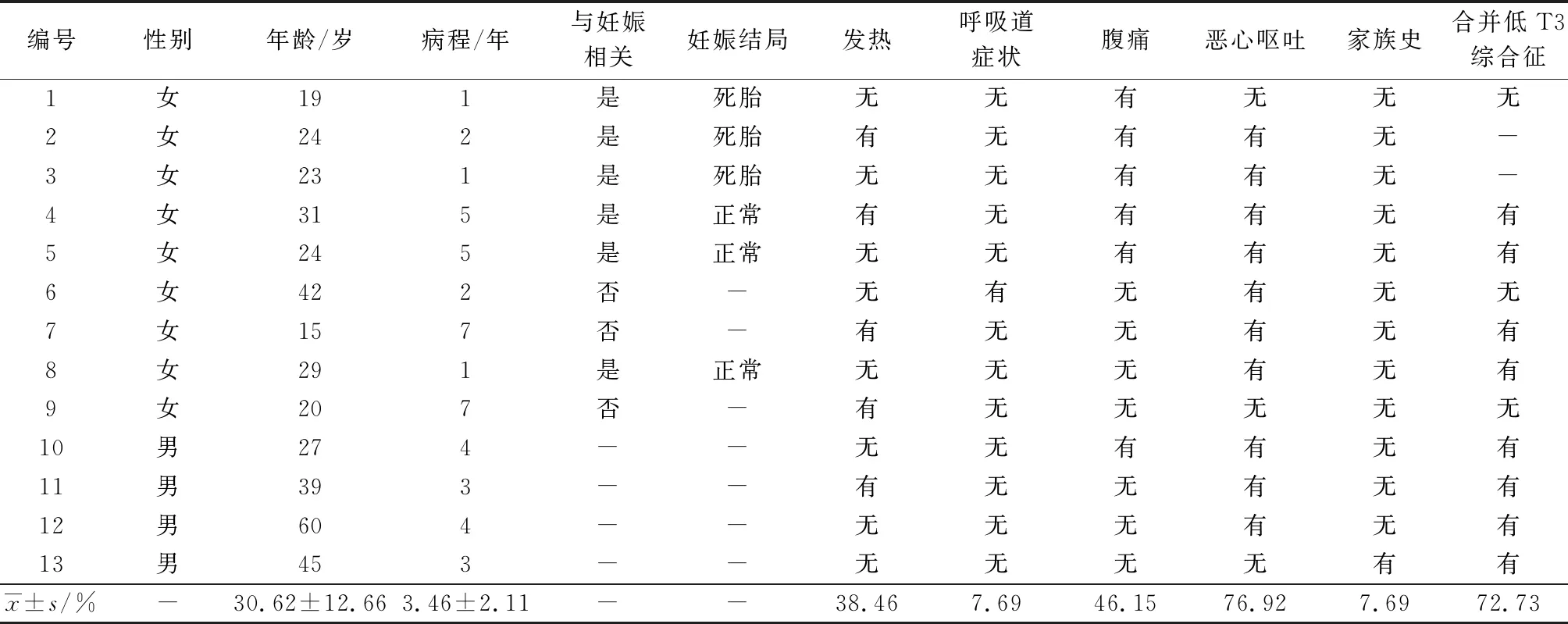
表1 13例FT1DM患者的临床特点

表2 13例FT1DM患者的实验室指标
2.3 治疗结果
13例患者经补液、强化降糖后均好转出院,出院时沿用住院期间强化治疗方案,电话随访至2019年12月所有患者均一直使用胰岛素治疗。
3 讨论
暴发性1型糖尿病最先在日本报道,之后亚洲各地区均开始陆续有病例的报道,而欧美地区则少见。2003年日本一项全国性调查数据显示以DKA起病的1型糖尿病中,FT1DM占19.4%,2007年一项调查显示韩国的FT1DM占新发病TIDM的7.1%[3],在中国,不同医院的小样本显示FTIDM占以DKA起病的1型糖尿病的2.3%~16.3%[4]。
FT1DM的发病机制复杂,其具体发病机制目前并不十分明确,可能与基因易感、病毒感染、妊娠反应、免疫反应相关。研究[5]发现与FT1DM相关的基因为HLA-DQ和HLA-DR。大部分FT1DM患者在发病前出现流感样或胃肠炎样的前驱感染症状,并且相应病毒血清抗体为阳性,说明特定病毒感染可触发FT1DM,目前已知的病毒包括萨科奇病毒(B1、B3、B4、A4、A5、A6)、轮状病毒、巨细胞病毒、人类疱疹病毒、EB病毒、腮腺炎和细小病毒B19[6]。
病例6是在使用中草药外敷后所致的全身超敏反应后20 d出现酮症酸中毒表现而被诊断为FT1DM,药物诱导的超敏反应综合征(DIHS)在急性期轻度表现为广泛性皮疹,重度则表现为致命性的多器官功能障碍,在恢复数周甚至数月仍有发生自身免疫性疾病的风险,如甲状腺炎、糖尿病、系统性红斑狼疮等。其致病机制可能与人类疱疹病毒(HHV),特别是HHV-6的重新激活密切相关[7],其具体的作用机制尚待进一步研究,而目前已经报道出的能引起DISH而致暴发性1型糖尿病的药物包括:卡马西平、美西律、米诺环素、别嘌呤醇、二氨基二苯砜和氨苯砜、青霉素、双氯芬酸、布洛芬、阿莫西林/克拉维酸钾[8],因此当临床患者在使用上述药品而出现过敏反应后特别是出现腹痛、恶心、呕吐及意识改变的患者应想到FT1DM的可能,需早期严密监测血糖,做到对该疾病的早发现早治疗,预防其向严重代谢紊乱及多器官损害发展。
妊娠妇女是FT1DM的高危人群,特别是妊娠后3个月及分娩后2周内发病较多见。本次研究的9例女性患者中有6例与妊娠相关(4例为妊娠晚期,2例为产后1月内)。众所周知,妊娠前后孕妇的免疫状态会发生巨大改变,妊娠所致患者机体的免疫状态改变很可能是导致FT1DM的重要原因。本研究中有3例妊娠晚期发病患者其妊娠结局为死胎,1例为产后1个月发病,病程中出现了心脏骤停,说明与非妊娠相比,妊娠患者的酮症酸中毒表现更为严重,且其发生死产、流产等不良妊娠结局风险极高,病情凶险,应当引起高度重视。
综上所述,FT1DM主要的临床特点为:发病机制复杂,先天因素与后天环境相互作用所致,主要与基因、特定病毒感染、妊娠、过度免疫激活相关,起病年龄较晚,呈超急性起病,发病前多有前驱症状包括流感样症状如发热或上呼吸道感染等,胃肠道症状如腹痛、恶心、呕吐等,初诊时血糖水平极高,而HbA1c正常或稍偏高,并很快进展为酮症或酮症酸中毒,胰岛β细胞功能几乎完全被破坏且呈不可逆性改变,C肽水平极低且几乎无峰值出现,常并发肝、肾、心脏、肌肉等多个脏器损害,多伴有胰腺外分泌酶的增高,而胰腺B超或CT未发现异常,经强化治疗高糖毒症改善后无蜜月期,一经诊断,需终身使用胰岛素治疗。
