复发缓解型多发性硬化患者扣带皮层结构和灌注变化
2021-01-04李咏梅陈晓娅付佳亮韩永良
郑 桥,李咏梅,顾 瑶,谢 敏,陈晓娅,付佳亮,韩永良
(重庆医科大学附属第一医院放射科,重庆 400016)
多发性硬化(multiple sclerosis, MS)属中枢神经系统炎性脱髓鞘疾病,为中青年非创伤性致残的主要原因[1]。40%~65%的MS患者存在认知受损[2]。伴有认知障碍的MS患者灰白质灌注减低,深部灰质体积减少[3-4]。边缘系统内扣带皮层萎缩与认知功能障碍关系密切[5]。扣带皮层是边缘系统的主要部分,在经典Papez环路中作为关键神经部位参与情绪活动,亦涉及认知过程,具有多方面的生理心理功能,但目前尚缺乏关于MS患者扣带皮层亚区改变对认知的影响的研究。本研究评价复发缓解型MS(relapsing remitting MS, RRMS)扣带皮层各亚区结构和灌注改变及其与认知评分的相关性,观察这些改变对RRMS患者认知功能的影响。
1 资料与方法
1.1 一般资料 收集2016年5月—2018年10月28例于重庆医科大学附属第一医院临床诊断为RRMS的患者(MS组),男10例,女18例,年龄18~60岁,平均(40.1±14.3)岁。纳入标准:①根据2017年修订的McDonald标准[6]诊断RRMS;②常规MRI示脑组织存在MS病灶,无脑缺血灶、脑梗死、肿瘤和脑萎缩;③既往无脑血管病、脑肿瘤等神经系统疾病史。排除标准:①近3个月有使用糖皮质激素史或MS复发史;②图像质量欠佳;③MR检查禁忌证。选取同期28名健康志愿者为对照组,男9名,女19名,年龄22~60岁,平均(37.3±14.6)岁;既往无神经精神疾病史,无神经系统症状,查体无明确神经系统阳性体征,常规MRI未见明显异常。所有受试者均为右利手。本研究经医院医学伦理委员会批准(批准号:2016-67),受试者均签署知情同意书。
1.2 仪器与方法 采用GE Signa HDxt 3.0T MR扫描仪,8通道相控阵标准头部线圈,嘱受试者扫描过程中保持安静、清醒。扫描参数:3D伪连续动脉自旋标记(pseudo-continuous arterial spin labeling, pCASL),TR/TE 4 521 ms/9.8 ms,翻转角155°,标记延迟时间(post label delay, PLD)1 525 ms,FOV 24 cm×24 cm,矩阵512×8,层厚4 mm,扫描时间4 min 22 s,共采集60帧图像;轴位3D-T1WI,TR/TE 8 300 ms/3.3 ms,翻转角12°,矩阵256×256,FOV 24 cm×24 cm,层厚1.0 mm,层数156。
对受试者进行认知评估,以数字广度测验(digital span test, DST)评估注意力和短时记忆能力;以数字符号转换测验(symbol digital modalities test, SDMT)评估注意力和信息处理速度[7];采用Rey听觉词语学习测试(rey auditory verbal learning test, RAVLT)评估言语记忆,包括即时记忆和短延迟回忆;以Rey-Osterrich复杂图形测验(complex figure test, CFT)评估视觉空间结构能力和视觉记忆能力[8]。对RRMS患者行扩展残疾状态量表(expanded disability scale score, EDSS)评分。
1.3 数据处理 采用GE Function Tool软件处理3D pCASL数据,获得脑血流量(cerebral blood flow, CBF)图。以Matlab平台SPM 8软件进行图像预处理:①将结构像与灌注图像配准;②将CBF图配准到蒙特利尔神经病学研究所(Montreal neurological institute template, MNI)的标准大脑空间,获得配准后的CBF图(图1、2);③平滑。采用Freesurfer软件(http://surfer.nmr.mgh.harvard.edu)对3D-T1WI进行预处理,包括去除头动、标准化、去除非脑结构、平滑及图像重建。基于大脑亚区模板提取扣带皮层各亚区(图3)的皮层灌注及皮层厚度值,以Matlab平台的RESTplus(http://restfmri.net/forum/RESTplusV1.2)软件对图像之间的体素差异进行调整。
图1 RRMS患者女,42岁,配准后CBF图 图2 健康志愿者女,26岁 配准后CBF图

图3 划分双侧扣带皮层亚区示意图 A.左侧扣带皮层亚区,粉色为前扣带皮层喙部、黄色为前扣带皮层尾部、白色为后扣带皮层、蓝色扣带皮层峡部; B.右侧扣带皮层亚区,天蓝色为前扣带皮层喙部、红色为前扣带皮层尾部、绿色为后扣带皮层、深蓝色为扣带皮层峡部
1.4 统计学分析 采用SPSS 22.0统计分析软件。符合正态分布的计量资料采用±s表示,计数资料以频数表示。以独立样本t检验比较2组间认知评价及MRI参数的差异,以χ2检验比较组间性别分布。采用Pearson相关和偏相关分析MS组MRI参数及一般资料与认知评分的关系。P<0.05为差异有统计学意义。
2 结果
2.1 2组间一般资料及认知评价结果比较 2组年龄(t=0.73,P=0.47)、性别(χ2=0.80,P=0.78)及教育年限(t=-1.92,P=0.06)差异均无统计学意义。MS组患者病程1~16年,平均(5.73±4.62)年;EDSS评分(4.50±1.86)分。2组间DST、SDMT、RAVLT及CFT认知评分差异均有统计学意义(P均<0.01),见表1。MS组患者年龄与DST(r=-0.60)、SDMT(r=-0.54)、RAVLT(r=-0.49)及CFT(r=-0.39)呈负相关(P均<0.05),教育年限与DST(r=0.55)、SDMT(r=0.53)、RAVLT(r=0.66)及CFT(r=0.71)呈正相关(P均<0.05)。
表1 MS组与对照组间认知评分比较(分,±s)

表1 MS组与对照组间认知评分比较(分,±s)
组别DSTSDMTRAVLTRAVLT延迟CFTCFT延迟MS组(n=28)12.79±2.5644.00±15.2339.25±13.076.29±2.5118.54±4.4515.98±4.96对照组(n=28)15.43±2.2257.52±15.7551.04±12.158.50±3.2022.64±5.3521.27±5.84t值-4.13-3.27-3.49-2.88-3.12-3.65P值<0.01<0.01<0.01<0.01<0.01<0.01
2.2 MS组扣带皮层的灌注及结构改变 与对照组相比,MS组左侧前扣带皮层尾部、双侧扣带皮层峡部及双侧后扣带皮层CBF值减低(P均<0.05),见表2;其双侧扣带皮层峡部及左侧后扣带皮层变薄,右侧前扣带皮层喙部皮层厚度增加(P均<0.05),见表3。
表2 MS组与对照组扣带皮层亚区CBF比较[ml/(100 g·min),±s]

表2 MS组与对照组扣带皮层亚区CBF比较[ml/(100 g·min),±s]
组别左侧前扣带皮层喙部前扣带皮层尾部扣带皮层峡部后扣带皮层右侧前扣带皮层喙部前扣带皮层尾部扣带皮层峡部后扣带皮层MS组(n=28)51.21±21.7353.62±12.2258.31±9.8762.53±12.4851.88±5.3653.99±9.4057.17±11.9658.69±11.79对照组(n=28)48.30±49.6562.24±15.8568.17±14.7172.17±14.5951.35±39.0259.94±14.4764.41±13.4666.22±15.56t值0.28-2.28-2.95-2.660.06-1.82-2.13-2.04P值0.780.03<0.050.010.950.070.040.04
表3 MS组与对照组扣带亚区皮层厚度比较(mm,±s)

表3 MS组与对照组扣带亚区皮层厚度比较(mm,±s)
组别左侧前扣带皮层喙部前扣带皮层尾部扣带皮层峡部后扣带皮层右侧前扣带皮层喙部前扣带皮层尾部扣带皮层峡部后扣带皮层MS组2.64±0.232.59±0.232.21±0.192.42±0.122.78±0.212.47±0.182.22±0.192.42±0.18对照组2.60±0.222.61±0.162.34±0.142.52±0.192.67±0.192.48±0.142.36±0.162.47±0.14t值0.65-0.39-3.01-2.412.07-0.25-3.05-1.39P值0.520.70<0.050.020.040.80<0.050.17
2.3 MS组扣带皮层CBF值及皮层厚度与认知评分间的相关性 MS组DST评分与左侧扣带皮层峡部、左侧和右侧后扣带皮层CBF值呈正相关(r=0.32、0.37、0.29,P均<0.05);SDMT评分与左侧前扣带皮层尾部、扣带峡部、后扣带皮层(r=0.32、0.29、0.44)、右侧扣带峡部及后扣带皮层(r=0.37、0.39)CBF值呈正相关(P均<0.05),且与左侧后扣带皮层厚度呈正相关(r=0.33,P=0.02);RAVLT与右侧扣带皮层峡部厚度呈正相关(r=0.46,P<0.05);CFT与左侧扣带皮层峡部厚度呈正相关(r=0.27,P=0.04);其余MRI参数与认知评分无明显相关(P均>0.05),见表4。
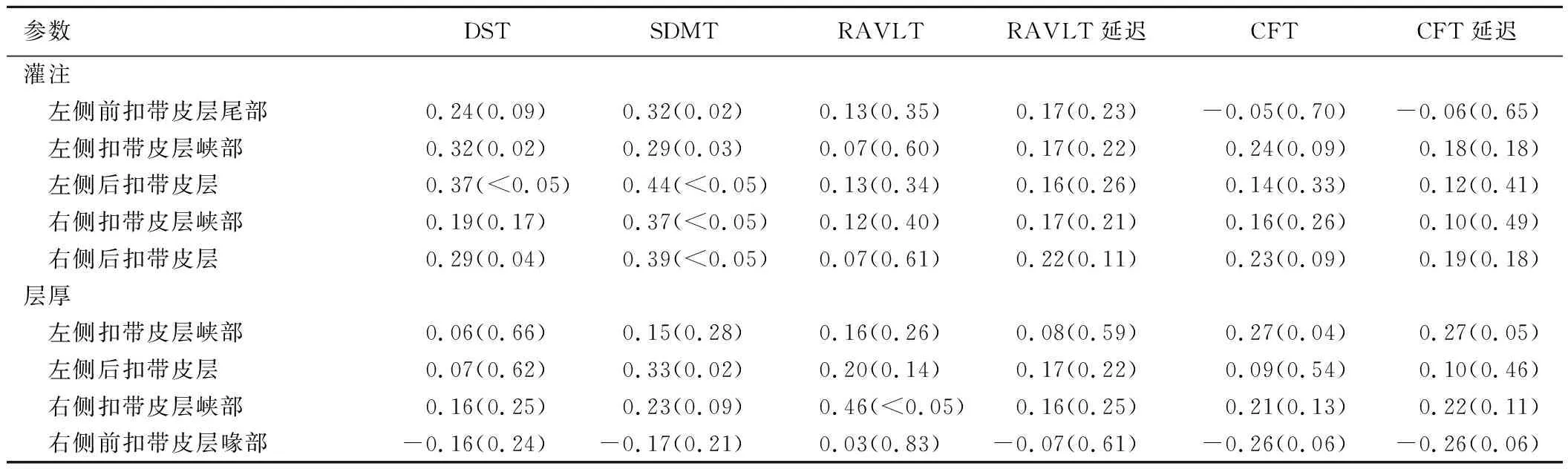
表4 RRMS患者扣带皮层CBF值及层厚与认知量表评分的相关性分析结果[r(P)]
3 讨论
MS患者存在广泛性脑损伤。目前灰质损伤对临床残疾程度及认知功能的影响逐渐受到重视,而扣带皮层损伤亦与MS认知障碍存在相关性[5]。扣带皮层是边缘系统的重要组成部分,定向处理感觉、运动、认知和情感信息,整合各种来源信息的输入。3D pCASL脑灌注成像可无需对比剂而定量检测CBF,评估疾病所致脑灌注变化[9];3D-T1WI能显示脑精细结构,空间分辨率较高,对诊断神经系统疾病具有重要价值。本研究采用3D-T1WI和3D pCASL脑灌注成像观察RRMS患者扣带皮层结构和灌注变化,并分析其与认知功能评分的相关性。
继发进展型MS患者前扣带皮层脑血容量降低,CBF值无明显改变[10],而伴发认知障碍RRMS患者双侧扣带皮层灌注减低[11]。本研究结果显示,RRMS患者左侧前扣带皮层尾部、双侧扣带峡部及双侧后扣带皮层CBF值减低,可能为灰质损伤所致。在正常成人大脑,以ASL测量的CBF值与18F-FDG PET测量的脑葡萄糖代谢利用率之间存在良好的相关性[12],故ASL可间接反映组织代谢改变。MS患者灰质受损可能系原发性灰质损伤或继发于白质损伤的灰质损伤,灰质损伤导致轴突变性和灰质脱髓鞘[13],从而出现微循环灌注和组织代谢降低。
相比与结构像,灌注成像对显示RRMS所致皮层病理改变更敏感[14]。STEENWIJK等[15]发现MS患者双侧后扣带皮层厚度减低;GEISSELER等[16]提出MS患者双侧前扣带皮层皮质变薄。本研究结果显示MS组双侧扣带峡部及左侧后扣带皮层变薄,而右侧前扣带皮层喙部厚度增加,推测这是由于RRMS患者病程较短,扣带皮层尚未出现明显萎缩。
本研究中MS组与健康对照组间认知评分差异存在统计学意义,且认知评分与患者教育程度呈正相关,与年龄呈负相关。KESER等[5]发现右侧扣带皮层峡部与所有认知模式均存在相关性,左侧扣带皮层峡部与患者记忆能力呈正相关;RRMS患者信息处理速度降低则与右前扣带皮层的萎缩相关[17]。本研究结果显示,RRMS患者注意力及信息处理速度受损与扣带皮层灌注下降相关,而记忆障碍与扣带皮层萎缩有关,与既往研究[5,17]结果有所出入,原因可能在于各研究间RRMS病程及患者认知情况存在差异。
综上所述,RRMS患者扣带皮层部分亚区出现萎缩和灌注改变并可能导致认知功能损害。本研究的主要局限性:①样本量小;②未根据认知评分对RRMS患者进一步分组;③未动态观察RRMS患者扣带皮层变化及相应临床症状改变,有待扩大样本量进一步研究。
