子宫内膜癌患者淋巴结转移危险因素分析
2020-12-26程峰陈鑫方晨燕孙海燕
程峰 陈鑫 方晨燕 孙海燕
子宫内膜癌是常见的女性生殖系统恶性肿瘤,近年来其发病率有逐渐升高的趋势,在美国等经济发达国家已处于妇科恶性肿瘤的首位,这与人口老龄化及肥胖人数增多密切相关[1-3]。所幸的是,大多数子宫内膜癌患者早期即可出现阴道异常出血等典型症状而得以诊断,约75%的患者在初次确诊时病灶局限于子宫[4]。手术是早期子宫内膜癌的主要治疗方法。目前临床多主张采取全面分期手术以获得准确分期、判断预后,手术切除范围除全子宫、双附件外,还包括双侧盆腔淋巴结及腹主动脉旁淋巴结。淋巴结转移是子宫内膜癌主要的转移途径,文献报道子宫内膜癌淋巴结转移概率为5%~20%[5]。而淋巴结转移是子宫内膜癌患者预后不良的重要危险因素。然而,临床对于子宫内膜癌患者淋巴结切除的意义及范围仍存在争议。基于此,本研究通过回顾子宫内膜癌患者的临床资料,分析影响淋巴结转移的危险因素,现报道如下。
1 对象和方法
1.1 对象 选取2016年7月至2018年12月在本院妇瘤外科接受全面分期手术治疗的子宫内膜癌患者520例。患者均经病理学检查确诊子宫内膜癌,手术治疗前均未接受放疗、化疗或其他治疗,且未合并其他部位肿瘤。患者年龄 29~83(55.3±8.4)岁;临床病理特征见表1。本研究经医院医学伦理委员会批准。

表1 520例子宫内膜癌患者临床病理特征比较
1.2 方法 患者手术方式采用全子宫切除+双附件切除+盆腔淋巴结切除+腹主动脉旁淋巴结切除术,盆腔淋巴结切除范围:自髂内外动脉分叉处上2~3 cm处切除髂总血管表面的髂总淋巴结,向下切除至旋髂深静脉横跨髂外动脉处表面的腹股沟深淋巴结,外界至髂腰肌表面,内侧界为髂内动脉,底部达闭孔窝。腹主动脉旁淋巴结切除范围:上界为肾血管水平,下界为腹主动脉旁分叉处。术后根据病理分期和高危因素,结合患者一般状况给予辅助治疗,包括放疗、化疗、内分泌治疗或联合辅助治疗。
1.3 统计学处理 采用SPSS 23.0统计软件。计数资料以频数和构成比表示,组间比较采用χ2检验。多因素分析采用logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 各病理类型子宫内膜癌患者淋巴结转移情况520例患者中,子宫内膜样癌415例,占79.8%;肿瘤局限于子宫者(Ⅰ+Ⅱ期)433例,占83.2%;淋巴结阳性者61例,淋巴结转移率为11.7%;盆腔淋巴结阳性腹主动脉旁淋巴结阴性20例,盆腔淋巴结阳性腹主动脉旁淋巴结阳性29例,盆腔淋巴结阴性腹主动脉旁淋巴结阳性12例。淋巴结转移患者中67.2%(41/61)存在腹主动脉旁淋巴结转移。盆腔淋巴结阳性者多数伴有腹主动脉旁淋巴结转移(59.2%,29/49),腹主动脉旁淋巴结转移者大多数存在盆腔淋巴结转移(70.7%,29/41)。病理类型为子宫内膜样癌者淋巴结转移率为6.5%(27/415),而非子宫内膜样癌淋巴结转移率为32.4%(34/105),其中浆液性癌淋巴结阳性率高达50%(13/26),各病理类型淋巴结转移情况见表2。

表2 各病理类型子宫内膜癌患者淋巴结转移情况
2.2 子宫内膜癌患者淋巴结转移危险因素分析 单因素分析结果显示,肿瘤大小、病理类型、脉管瘤栓、宫颈间质受侵、浸润深度、腹水细胞学及CA125水平是子宫内膜癌患者淋巴结转移的危险因素(均P<0.05)。多因素分析结果显示,深肌层浸润、脉管瘤栓、宫颈间质受侵、CA125升高是子宫内膜癌患者淋巴结转移的独立危险因素(均P<0.05),见表3。
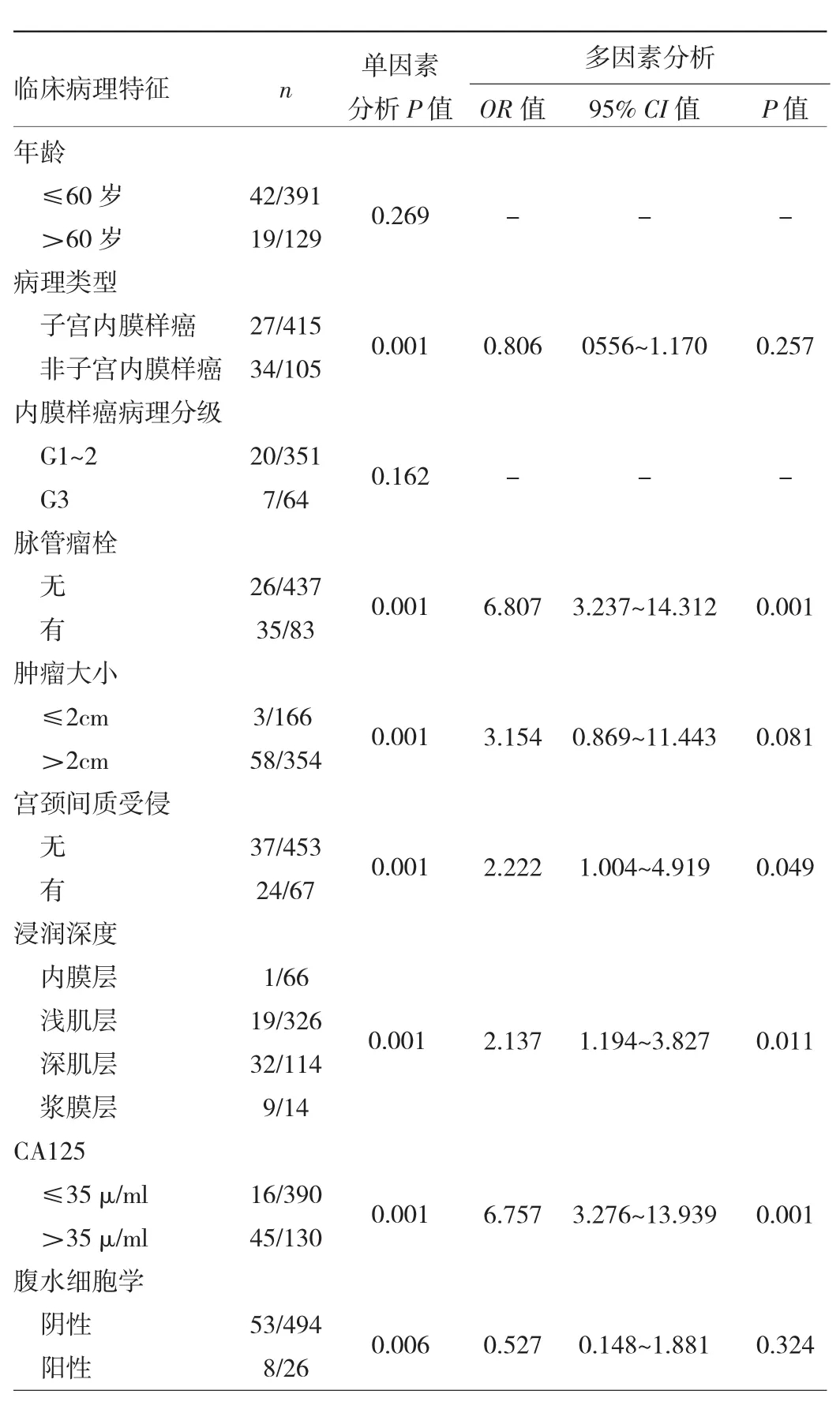
表3 子宫内膜癌患者淋巴结转移危险因素分析
3 讨论
子宫内膜癌手术中淋巴结切除的意义主要是切除可能存在的转移病灶,明确肿瘤的分期,指导辅助治疗,评估及改善患者预后。但是,早期低危型子宫内膜癌患者淋巴结转移率低,切除淋巴结可能对改善预后没有明显益处,反而带来相应的并发症,如血管神经损伤、静脉血栓、淋巴囊肿形成、下肢淋巴水肿、乳糜漏等,从而影响患者生存质量。因此,学界对子宫内膜癌淋巴结转移的危险因素进行了研究。
本研究结果显示76例患者肿瘤大小≤2 cm,侵及浅肌层,G1~2的子宫内膜样癌,无一例发生淋巴结转移。66例病灶局限于内膜层的子宫内膜癌,仅1例发生淋巴结转移,其病理类型为浆液性癌。56例局限于内膜层的子宫内膜样癌,无论肿瘤大小、分级,均无一例发生淋巴结转移。该结果与文献报道相符[6]。肿瘤只有侵及淋巴脉管间隙(lymphovascular space invasion,LVSI)才可能发生淋巴结转移,故LVSI被认为是子宫内膜癌淋巴结转移的独立危险因素,也一直作为术后是否行辅助治疗的重要参考依据。Sar1等[7]对280例LVSI阳性的子宫内膜样子宫内膜癌进行回顾性分析,88例存在淋巴结转移,阳性率31.4%,本研究结果为30%(15/50)。但LVSI多由术后常规病理学检查明确,目前术前、术中诊断LVSI较困难,Meydanli等[8-9]研究发现LVSI与肿瘤大小、分级及浸润深度密切相关。将肿瘤分级、大小和浸润肌层深度的乘积定为LVSI风险指数。并研究得出:肿瘤大小、肌层浸润深度、肿瘤分级、LVSI及术前CA125水平是子宫内膜样癌淋巴结转移的危险因素,将子宫内膜样癌肿瘤分级(G2~3评5分,G1评1分)、肿瘤大小(≥3 cm评3分,<3 cm评1分)、肌层浸润百分数的绝对值(肌层无浸润则评分为0)、CA125水平(≥35评6分,<35评1分)的乘积定义为淋巴结转移危险指数,将981.0定为界值,其灵敏度为0.875,特异度为0.863,这对于临床手术方案的实施有一定的参考及指导价值。
本研究结果显示,宫颈间质受侵是子宫内膜癌淋巴结转移的独立危险因素之一,这与Li等[10]的研究结论相符。这强调了术前评估宫颈有无受侵的重要性。另外,Ⅱ型子宫内膜癌(浆液、透明及癌肉瘤)淋巴结转移率达36.2%(25/69),目前Ⅱ期子宫内膜癌和Ⅱ型子宫内膜癌需行淋巴结切除已无争议,本研究结果也证实此观点。CA125目前被认为是子宫内膜癌的生物标志物。王志启等[11]研究得出,子宫内膜癌盆腔淋巴结转移与CA125异常相关,并提出CA125>35 U/ml可用于术前预测盆腔淋巴结的转移,笔者亦支持这一观点。
另外,Fotopoulou等[12]为便于研究子宫内膜癌淋巴结的分布特点和规律,将腹主动脉旁淋巴结分成A、B、C、D 四个区域。Baiocchi等[13]研究指出,盆腔淋巴结转移是腹主动脉旁淋巴结转移的独立危险因素。本研究中520例患者41例腹主动脉旁淋巴结阳性,腹主动脉旁淋巴结转移者大多数存在盆腔淋巴结转移(70.7%,29/41)。腹主动脉旁淋巴结阳性盆腔淋巴结阴性12例,孤立腹主动脉旁淋巴结转移率2.3%(12/520),这与 Todo等[14]报道相似(2.4%)。且该学者研究得出,盆腔淋巴结阳性患者中,80%存在高位腹主动脉旁淋巴结转移(肠系膜下动脉上方)。这提示子宫内膜癌患者若需行淋巴结切除,单纯行盆腔淋巴结切除或仅切除肠系膜下动脉下方淋巴结,可能存在治疗不足。
综上所述,早期低危型子宫内膜癌淋巴结转移率不高,可不常规行淋巴结切除,但存在深肌层浸润、脉管瘤栓、宫颈间质受侵、CA125升高这些危险因素时应考虑行淋巴结切除。
