剖宫产术后阴道分娩的产程特点及试产失败危险因素分析
2020-12-22辛昕许智
辛 昕 许 智
山东第一医科大学第一附属医院(山东省千佛山医院)(济南,250014)
剖宫产术后再次妊娠阴道分娩(VBAC)在有急救条件的医院已被应用,并证实其对母婴结局并无不利影响[1]。但剖宫产术后经阴道试产(TOLAC)可能会增加产后出血及子宫破裂风险,故经阴试产对产程监测及医护人员的风险识别能力要求较高。TOLAC产妇虽为再次妊娠,但多数并未经历阴道分娩,产程进展时限及警戒值是否与初产妇或经产妇相同尚无明确定论。此外,试产前经充分评估被认为阴道分娩的条件较理想的TOLAC产妇也有因各种原因导致试产失败的情况,及早识别试产失败的高危因素可为评估TOLAC成功率提供指导。本研究收集VBAC产妇的临床资料,分析VBAC各产程时限特点,探讨影响产程时限的危险因素,为规范VBAC的产程管理提供理论依据。
1 资料与方法
1.1 临床资料
回顾性选择2018年1月—2020年1月本院产科TOLAC的产妇168例、经阴道分娩的初产妇120例及经产妇120例临床资料。纳入标准:①分娩孕周37~41周;②单胎妊娠、头先露;③新生儿出生体重<4000g;④经产妇有阴道分娩史1次。排除标准:①因胎儿畸形或死胎引产;②行无痛分娩;③采用缩宫素等措施影响产程进展者;④TOLAC产妇既往有阴道分娩史;⑤病历资料不完整。TOLAC产妇符合有关共识[2]中的适应证且无禁忌证。
1.2 研究方法
采用回顾性研究方法,查阅研究对象的病历资料,由双人录入Epidata数据库,录入资料包括:产妇年龄、分娩孕周、新生儿体重等。宫颈扩张3cm为产妇活跃期标志,记录产妇潜伏期、活跃期、第二产程、第三产程时限,前次剖宫产情况。TOLAC失败的产妇记录其中转剖宫产指征。
1.3 分组标准
按照最终分娩方式将TOLAC产妇分为VBAC组与TOLAC失败组,比较各组产妇潜伏期、活跃期、第二产程、第三产程时限差异,比较VBAC组与TOLAC失败组产妇年龄、文化程度、生育间隔、前次剖宫产情况差异,分析TOLAC失败的影响因素。
1.4 统计学方法
采用SPSS23.0统计学软件,正态分布计量资料组间比较采用t检验或方差检验,计数资料组间比较采用χ2检验,非正态分布计量资料的对比采用秩和检验或Kruskal-Wallis H检验,多因素分析选择logistic回归分析。P<0.05具有统计学差异。
2 结果
2.1 一般资料
TOLAC产妇168例中,VBAC产妇119例,成功率70.8%;TOLAC失败49例,中转剖宫产指征分别为活跃期停滞16例(32.7%)、胎儿窘迫16例(32.7%)、社会因素14例(28.6%)、先兆子宫破裂2例(4.1%)、产妇发热1例(2.0%)。VBAC组(119例)、初产妇组(120例)、经产妇组(120例)年龄、分娩孕周及新生儿出生体重无差异(P>0.05),见表1。

表1 各组对象一般资料比较
2.2 产程时间
产妇活跃期时间VBAC组大于经产妇组但小于初产妇组,VBAC组及初产妇组第二产程时间无差异但均大于经产妇组(均P<0.001);VBAC组、初产妇组、经产妇组潜伏期时间及第三产程时间无差异(P>0.05)。见表2。

表2 各组产程时间比较[h,M(Q)]
2.3 TOLAC失败单因素分析
本研究TOLAC产妇中,年龄≥35岁、生育间隔≥5年的产妇TOLAC失败比例高于年龄<35岁、生育间隔<5年者,文化程度为高中的产妇TOLAC失败的比例高于初中及以下、大专、本科及以上者(均P<0.001),而初中及以下、大专、本科及以上的产妇间TOLAC失败比例无差异(P>0.05)。分娩孕周≥39周与<39周,前次剖宫产为未临产剖宫产与产程中转剖宫产,其发生TOLAC失败的比例无差异(P>0.05)。见表3。
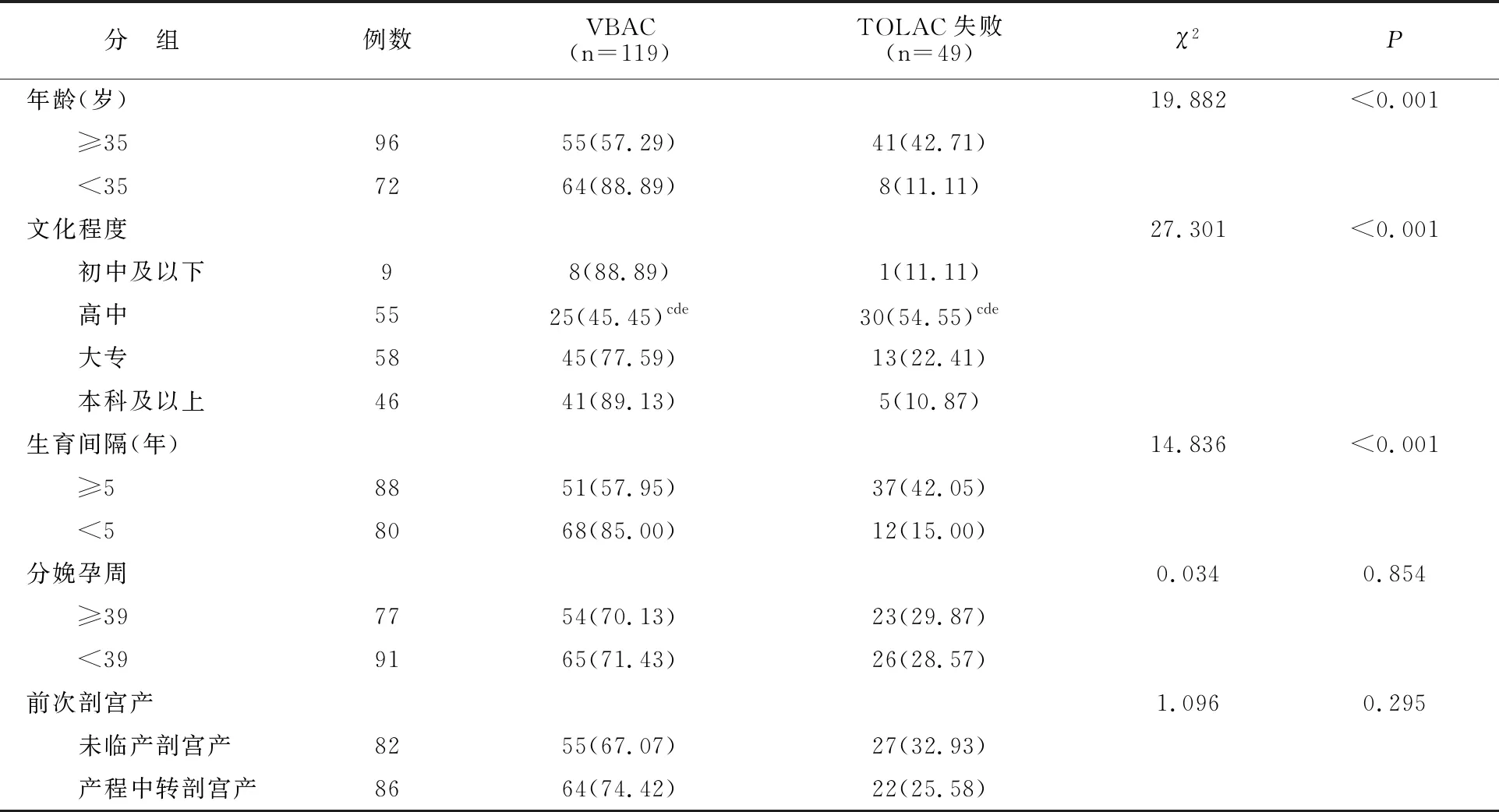
表3 TOLAC失败的单因素分析[例(%)]
c与初中及以下比较d与大专比较e与本科及以上比较P<0.05
2.4 TOLAC失败的多因素分析
将单因素分析中具有统计学意义的因素作为自变量,以TOLAC失败为因变量,行logistic回归分析发现:年龄≥35岁是TOLAC失败的独立危险因素(OR=1.218,P<0.05),生育间隔≥5年、文化程度差异等不是TOLAC失败的独立危险因素(P>0.05)。见表4。

表4 TOLAC失败的多因素分析
3 讨论
美国国立卫生研究院(NIH)研究显示,TOLAC对于大多数有1次子宫下段横切口剖宫产史的产妇而言较为合适且比较安全[3]。我国在2016年也发表了剖宫产术后再次妊娠阴道分娩管理的专家共识,为TOLAC的评估和监测提供理论依据。有剖宫产史的产妇不同于一般意义的经产妇,国外有研究[4]显示,自然临产初产妇与无阴道分娩史VBAC产妇第一产程曲线高度相似。国内学者许慧京[5]回顾性分析发现VBAC产妇与经产妇的潜伏期时限基本相同,但VBAC产妇的活跃期却较经产妇明显延长且第二产程进展较经产妇慢,但较初产妇快。有学者[6]比较了VBAC产妇与初产妇的产程时限发现,两组第一产程中位数(7.0h 、6.5h)、第二产程中位数(0.33h、0.42h),总产程中位数(7.45h、7.28h)未见统计学差异,但第二产程中位数两组比较P=0.056,相信进一步扩大样本量可能出现有意义的结果。本研究发现VBAC产妇、初产妇及经产妇之间的明显差异在活跃期时间,VBAC产妇的活跃期时间介于初产妇与经产妇之间,第二产程进展速度VBAC产妇与初产妇相似且均慢于经产妇,说明VBAC产妇在产程时间方面与初产妇更相似,但需注意活跃期可能进展较快,需密切监测。
部分产妇虽然试产前评估显示阴道分娩条件较理想,但TOLAC过程中却因各种原因试产失败,总结各文献TOLAC的失败率在20%~40%[7-8]。有阴道分娩史是TOLAC成功的有利因素[9],但在我国生育政策背景下,同时具备阴道分娩及剖宫产史的产妇并不多。有学者[10]认为年龄因素及子宫下段厚度与TOLAC成功率有关,年龄≥40岁、子宫下段肌层厚度<4.0mm产妇发生TOLAC失败的几率会增加。产前体质指数值过大也是TOLAC试产的不利因素[11]。剖宫产术后分娩间隔年限也是TOLAC前评估的重要参考指标,有研究[12]显示子宫肌层瘢痕可能在术后3~7年间愈合达到最佳状态,此期间行TOLAC成功率较高。此外,分娩孕周、瘢痕厚度及前次剖宫产情况也与TOLAC是否成功可能有关[13]。本研究中,TOLAC失败中转剖宫产者除了活跃期停滞、胎儿窘迫等医学指征外,社会因素也占了一定比例,说明TOLAC产妇在产程过程中过于焦虑,对正常产程时间和疼痛阈值较低。本研究发现,产妇年龄≥35岁、生育间隔≥5年发生TOLAC失败率将升高,高中学历产妇在经阴试产过程中更容易失败而中转剖宫产,可能由于年龄偏大的产妇骨盆可塑性会有所下降,生育间隔过久子宫瘢痕会机化严重,明显失去原来的结构,影响了子宫的收缩能力和产程进展;而高中学历产妇往往对经阴分娩意识不高,但依从性较低学历产妇差,在TOLAC过程中由于过于担心母婴安全而要求中转剖宫产。本研究中因社会因素行剖宫产的14例中有7例为高中学历。排除其他影响因素后,仅有年龄≥35岁是TOLAC失败的独立危险因素,说明学历和生育间隔中均混杂了年龄这个高风险因素。值得一提的是本研究发现分娩孕周≥39周与<39周、前次剖宫产是否在临产后对本次妊娠TOLAC的结局均无影响,此结论与部分文献有出入。可能由于本研究病例数有限,此外由于本院未开展对TOLAC产妇进行引产,故本研究仅分析了自然临产的病例。
综上所述,对于TOLAC的产妇首先应进行详细的评估,就TOLAC的成功率与产妇进行充分沟通;在产程过程中,不能将TOLAC产妇与初产妇完全等同,应警惕TOLAC产妇的活跃期进展会较快,需密切监护,以保障母婴安全。
