三种方式治疗急性胆源性胰腺炎的临床研究
2020-12-15罗启吴刚
罗启 吴刚
[摘要] 目的 探討内镜逆行性胰胆管造影(ERCP)+内镜下十二指肠乳头括约肌切开(EST)+内镜下鼻胆管引流(ENBD)、超声引导下经皮经肝胆囊穿刺引流(PTGD)及保守治疗三种方式治疗急性胆源性胰腺炎(ABP)的临床疗效,比较ERCP+EST+ENBD与PTGD治疗ABP的临床价值。 方法 回顾分析2017年9月~2019年12月收住锦医大一院126例ABP患者的临床资料,按治疗方式不同分为ERCP组(n=41),PTGD组(n=30),保守组(n=55)。分析三组间检验室指标及非检验室指标。 结果 ①经治疗3 d后检验室指标比较,与保守组相比,ERCP组及PTGD组的WBC、SAMY、TBIL、ALT下降显著且其恢复正常时间更短;与PTGD组相比,ERCP组TBIL下降更明显,差异均有统计意义(P均<0.05),其余指标无明显差异(P均>0.05)。②非检验室指标比较:与保守组相比,ERCP组及PTGD组腹痛腹胀缓解时间、经口进食时间、住院时间均减短、并发症发生率减小,ERCP住院费用增多及复发率降低、PTGD住院费用减少,差异均有统计学意义(P均<0.05);与PTGD组相比,ERCP组经口进食时间减短,住院费用增加,差异均有统计学意义(P<均0.05),其余指标无明显差异(P均>0.05)。 结论 ERCP可作为ABP患者优选治疗方法;PTGD可作为ERCP的替代治疗方法;PTGD能安全有效减轻胆道压力,具有较高的临床推广价值。
[关键词] 微创治疗;胆源性胰腺炎;经皮经肝胆囊穿刺引流;内镜逆行胰胆管造影
[中图分类号] R657.4 [文献标识码] A [文章编号] 1673-9701(2020)22-0027-06
A clinical study of three methods for treating acute biliary pancreatitis
LUO Qi 1, 2 WU Gang2
1.Jinzhou Medical University, Jinzhou 121000, China; 2.Department of Hepatobiliary and Pancreatic Surgery/ Bariatrics and Metabolism, the First Affiliated Hospital of Jinzhou Medical University, Jinzhou 121000, China
[Abstract] Objective To investigate the clinical efficacy of endoscopic retrograde cholangio-pancreatography(ERCP) + endoscopic sphincterotomy(EST)+endoscopic naso-biliary drainage(ENBD), ultrasound-guided percutaneous transpepatic gallbladder drainage(PTGD), and conservative treatment on acute biliary pancreatitis(ABP) and to compare the clinical value of ERCP+EST+ENBD and PTGD in the treatment of ABP. Methods The clinical data of 126 patients with ABP admitted to and hospitalized in the First Affiliated Hospital of Jinzhou Medical University from September 2017 to December 2019 were retrospectively analyzed and were divided into the ERCP group(n=41), the PTGD group(n=30) and the conservative group(n=55) according to different treatment methods. The laboratory indicators and the non-laboratory indicators were analyzed among the three groups. Results ①When the laboratory indicators were compared after 3 d of treatment, compared with those of the conservative group, the WBC, SAMY, TBIL and ALT of the ERCP group and the PTGD group decreased more significantly and the return-to-normal time was shorter. Compared with that of the PTGD group, the decrease of TBIL in the ERCP group was more significant, and the differences were all statistically significant(In each case, P<0.05), while there was no significant difference in the other indexes(P>0.05). ②In terms of the non-laboratory indicators, when compared with those of the conservative group, the relief time of abdominal pain and distension, the oral feeding time and the hospitalization time of the ERCP group and the PTGD group all shortened, the incidence rate of complications was reduced. The hospitalization expense of ERCP increased and the recurrence rate decreased, and the hospitalization expense of PTGD decreased, and the differences were all statistically significant(In each case, P<0.05). Compared with those of the PTGD group, the oral feeding time of the ERCP group decreased and the hospitalization expense increased, and the differences were all statistically significant(In each case, P<0.05), while there was no significant difference in the other indexes(P>0.05). Conclusion ERCP can be taken as the preferred therapy for the patients with ABP. PTGD can be taken as an alternative therapy to replace ERCP. PTGD can reduce the pressure of biliary tract safely and effectively, which is of greater value for clinical promotion.
[Key words] Minimally invasive treatment; Biliary pancreatitis; Percutaneous transpepatic gallbladder drainage; Endoscopic retrograde cholangio-pancreatography
急性胆源性胰腺炎(Acute biliary pancreatitis,ABP)是指由于胆系统异常导致胆汁、胰液逆流至胰腺引起胰腺病变的急性胰腺炎(Acute pancreatitis,AP),其发病率占AP的39%~44%[1]。导致ABP的原因有胆石症、胆道蛔虫症、胆道感染、十二指肠乳头狭窄等,其中胆石症是其最主要原因,占到ABP发病原因的30%~70%[2-3]。ABP具体发病机制现在并未完全清楚,在多种假说中目前普遍公认的学说是由Opie首先提出胆胰共同通道学说,该学说指出胰管和胆管形成一条共同通道后共同进入十二指肠,当共同通道因各种原因梗阻时会导致胰胆管内压力增加,使胆汁、胰液逆流,进而使胰酶在胰腺内部被激活,从而导致急性胰腺炎。目前另一流行学说是Acosta JM等提出的胆石通过学说[4],该学说认为胆结石在进入十二指肠的过程中刺激Oddi括约肌并破坏了表面黏膜,导致Oddi括约肌局部充血水肿、痉挛,最终致使Oddi括约肌不能正常收缩,从而形成胰胆管临时性或功能性的阻塞,使得胰胆管内压力增高,引起胆汁或胰酶反流至胰腺,使胰酶在胰腺内激活,从而引发胰腺炎。基于上述发病机制,ABP手术治疗的首要目的主要是解除胆道梗阻。研究表明超过21%胆管结石会自行排入肠道,且直径达8 mm的结石能自发通过Oddi括约肌[5-6],因此ABP具有一定的自限性,可以通过保守治疗治愈。内镜逆行胰胆管造影(Endoscopic retrograde cholangiopancreatography,ERCP)曾被认为是治疗AP的禁忌证,随着内镜技术不断创新改进以及临床研究的深入,因内镜微创、患者术后恢复快、住院时间短、并发症少使得ERCP在临床中已被广泛运用于治疗急性胆源性胰腺炎。近些年来研究报道超声引导经皮经肝胆囊穿刺引流(Percutaneous transhepatic gallbladder drainage,PTGD)治疗ABP同样具有明显优势,手术创伤小、操作简便、禁忌证少、能快速有效地减轻胆道压力、改善肝功能、减少并发症等。目前ERCP +EST+ENBD与PTGD两种微创术式的比较较少,本文通过对比分析三种方式治疗ABP的临床疗效,比较ERCP+EST+ENBD与PTGD治疗ABP的临床价值,为临床治疗ABP提供一定的参考,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2017年9月~2019年12月收住我院的急性胆源性胰腺炎患者临床资料共126例,按治疗方式的不同分为三组:ERCP组(n=41),PTGD组(n=30),保守组(n=55),三组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。
1.2 纳入及排除标准
纳入标准:①符合急性胆源性胰腺炎诊断标准[7],且病例资料完整者;②经过B超和腹部CT和(或)胆道水成像影像检查及实验室检测诊断为急性胆源性胰腺炎者;③治疗前不伴有重大并发症或与该病可能引起的相关并发症者;④发病到住院时间小于72 h,并在48 h内完成手术者;⑤所有患者及家属签署知情同意书并经过医院伦理委员会批准。排除标准:①非胆源性胰腺炎或合并其他类型胰腺炎者;②病情进展联合其他治疗方式者;③重症及危重症急性胆源性胰腺炎者[7]。
1.3 方法
1.3.1 药物、仪器及耗材 药物:注射用盐酸头孢甲肟(桂林澳林制药有限责任公司,国药准字H20103230)2 g/次,每日2次;注射用泮托拉唑钠(扬子江药业集团有限公司,国药准字H199990170)40 mg/次,每日2次;注射用生长抑素(南京长澳制药有限公司,国药准字H200443582)0.25 mg/h,静脉持续滴注。仪器:十二指肠镜:FUJINON ED-250XL5;超声机:GE logic7;全自动五分类血细胞计数仪:贝克曼-库尔特LH750;干式生化分析仪:强生Vitros5600。耗材:导丝:COOK METII-35-480;乳头括约肌切开刀:COOK FSOMNI;导丝引导式球囊扩张导管:COOK HBD-W-;取石网篮:COOK MSB-2×4;三腔球囊取石导管:COOK TXR-8.5-12.5-15A;鼻胆引流管:COOK ENBD-。
1.3.2 保守组 患者通过禁食水、胃肠减压、联合减少胃酸及胰酶分泌、降低胰酶活性、静脉营养支持,纠正水、电解质、酸碱平衡失调,必要的予解痉止痛、灌肠治疗促进胃肠道功能恢复等治疗方式,根据患者病情进展的变化及相应的临床检查结果调整用药,对患者进行有效的对症支持治疗,促进患者自愈。
1.3.3 ERCP组 在保守治疗基础上行ERCP+EST+ENBD手术治疗。手术方法:完善术前检查,明确无绝对手术禁忌证。患者静脉全麻成功后,采用左侧卧位体位,丁卡因胶浆润滑十二指肠镜后从口缓慢进镜到十二指肠降部,找到十二指腸乳头并观察其是否有开口狭窄、乳头旁憩室、占位等其他病变,用二甲硅油乳剂消除肠道的泡性黏液,随后插管置入导丝后注入造影剂,观察肝内外胆管是否有扩张及狭窄、肝内外胆管结石等病变。如果造影明确胆管结石或开口狭窄,根据病情选择EST后网篮取石或者EST联合球囊扩张取石,最后内镜下放置鼻胆管引流管。若取石未成功或未见结石,予以一期放置鼻胆管通畅引流,术毕。术后治疗同保守治疗。
1.3.4 PTGD组 是在保守治疗基础上行PTGD手术治疗。手术方法:完善术前检查,查无绝对手术禁忌证,患者采取仰卧体位,观察患者胆囊大小、胆囊壁厚度、是否存在胆囊结石等病变,避开血管及胆管超声下确定胆囊穿刺点并予以标记,常规消毒铺巾,用1%利多卡因进行局部浸润麻醉,在超声引导下用穿刺针经皮经肝在胆囊床位置刺入胆囊,注意避开血管及胆管,用注射器回抽确定是胆汁后,退出针芯置入导丝,再经导丝置入扩张器扩张针道后,沿导丝置入引流导管,确定引流管在胆囊内并调整位置,检查引流管是否引流通畅,皮肤缝合固定引流管,抽取适量胆汁送细菌学检查,术毕。术后治疗同保守治疗。
1.4 观察指标
包括检验室指标及非检验室指标,检验室指标有:三组患者经治疗3 d后的白细胞(White blood cell,WBC)、血清淀粉酶(Serum amylase,SAMY)采用对-硝基苯麦芽七糖法测定、总胆红素(Total bilirubin,TBIL)、谷丙转氨酶(Alanine aminotransferase,ALT)值变化情况及WBC、SAMY、TBIL值恢复正常的时间;非检验室检查指标有:腹痛腹胀消失的时间、经口进食时间、住院时间及住院费用、死亡率、并发症发生率及出院后3个月内ABP复发率,共14项指标。
1.5 统计学方法
本研究应用SPSS23.0统计学软件进行数据处理分析,计量资料具有正态分布和方差齐性时以均数±标准差(x±s)表示,两组间比较采用t检验,三组间比较采用方差分析,不符合则采用非参数检验,用中位数及四分位间距描述,以α=0.05为检验水准,计数资料以[n(%)]表示,组间计数资料比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
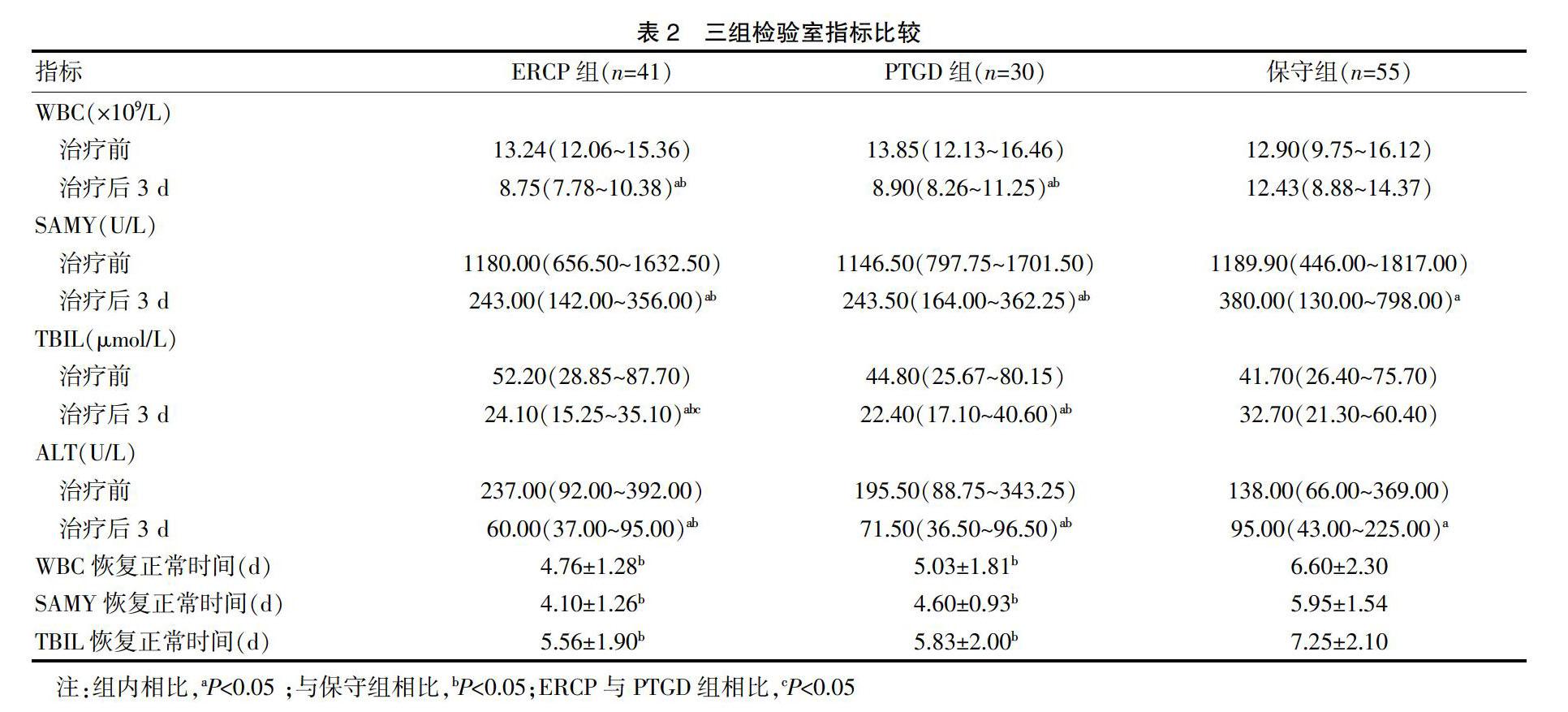
2.1 三组检验室指标比较
经治疗3 d后检验室指标前后组内对比发现ERCP组与PTGD组的WBC、SAMY、TBIL、ALT值下降显著,其差异具有统计学意义(P均<0.05);保守组SAMY、ALT值下降明显,其差异具有统计学意义(P均<0.05),虽然WBC、TBIL值也在下降,但是下降并不显著,无统计学意义(P均>0.05)。在经过保守治疗或手术治疗3 d后,与保守组相比,ERCP组及PTGD组患者的WBC、SAMY、TBIL、ALT下降更为明显,其差异具有统计学意义(P均<0.05);WBC、SAMY、TBIL值恢复正常时间与保守组比较明显减短,具有统计学意义(P均<0.05);与PTGD组相比,ERCP组TBIL值下降更明显,其差异具有统计学意义(P<0.05),WBC、SAMY、ALT值下降差异不明显,差异无统计学意义(P均>0.05),TBIL、WBC、SAMY恢复正常时间无明显差异,差异无统计学意义(P均>0.05)。见表2。
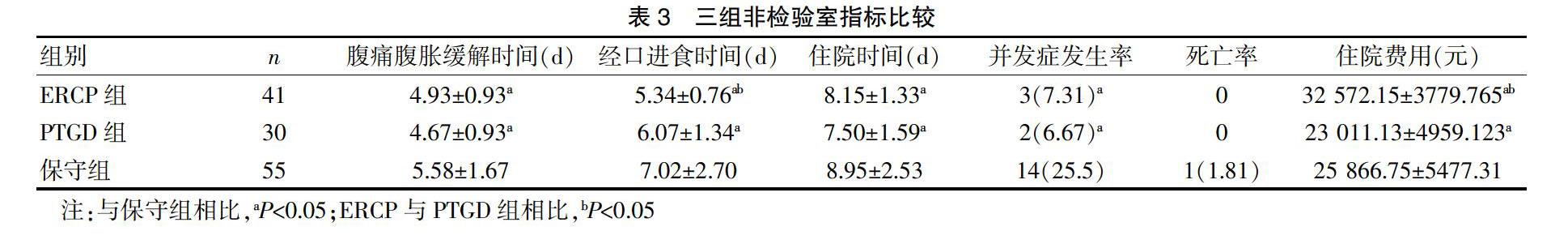
2.2 三组非检验室指标比较
与保守组相比,ERCP组腹痛腹胀缓解时间、经口进食时间、住院时间均明显减短,并发症发生率降低,但住院费用增加,其差异具有统计学意义(P均<0.05),死亡率无明显差异(P>0.05);PTGD组腹痛腹胀缓解时间、经口进食时间、住院时间均明显减短,其差异具有统计学意义(P均<0.05),并发症发生率降低、住院费用减少,其差异具有统计学意义(P均<0.05),死亡率无统计学意义(P>0.05)。与PTGD组相比,ERCP组经口进食时间提前,住院费用增加,其差异具有统计学意义(P<均0.05);但是在腹痛腹胀缓解时间、住院时间、并发症发生率和死亡率方面无明显差异(P均>0.05)。见表3。
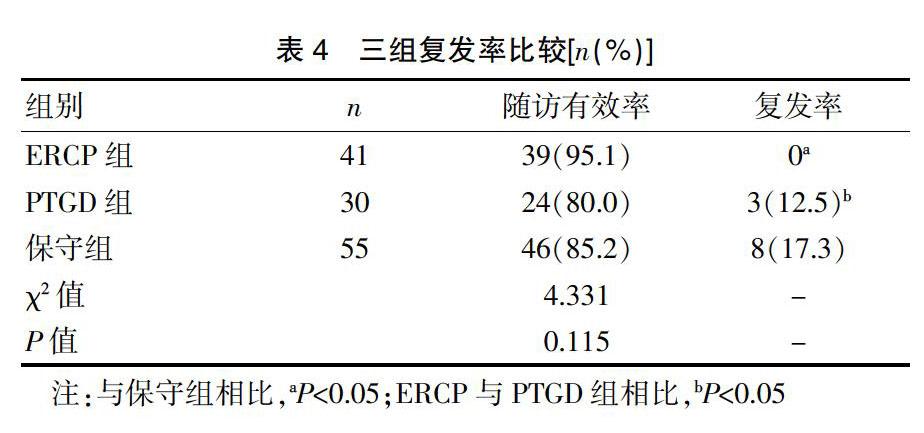
2.3 三组复发率比较
三组患者经治愈出院后随访3个月内的复发率,三组间随访有效率无明显差异(P>0.05)。与保守组相比,ERCP组ABP复发率显著减小,其差异具有统计学意义(P<0.05),PTGD组无明显差异(P>0.05);与PTGD组相比,ERCP组ABP复发率显著减小,其差異具有统计学意义(P<0.05)。见表4。
3 讨论
ABP是指由于胆道系统病变导致胆汁、胰液逆流至胰腺引起胰腺局部自身消化的炎症性反应,胆石症是其最主要原因,占到ABP发病原因的30%~70%[2-3]。研究表明超过21%胆管结石会自行排入肠道,且直径达8 mm的结石能自发通过Oddi括约肌[5-6],因此ABP具有自限性,可通过保守治疗治愈。但对于在胆总管中未能排出的结石可能会造成胆总管持续的梗阻,持续性的胆道梗阻导致病情逐渐加重,可出现大量液体丢失、离子代谢紊乱、败血症,甚至休克等[8-9],据文献报道ABP患者胆道的持续阻塞时长与胰腺病变严重程度呈正比[10],因此临床上ABP的早期诊断和治疗方式的选择对患者尤其重要。在ABP分类中,对于轻症急性胆源性胰腺炎(Mild acute biliary pancreatitis,MABP)患者,病情不进行性恶化或未合并胆管炎或胆道持续梗阻的ABP患者,不推荐急诊行ERCP治疗,应当等待病情稳定后行MRCP评估后再决定是否行ERCP治疗[7,11],因为ERCP为有创操作,不推荐急症ERCP可减少患者不必要的手术创伤[12]。在一项Cochrane系统评价中结果显示,相对于早期保守治疗,MABP急症行ERCP治疗并没有降低病死率,在另外一项荟萃分析中也得到了相同的结果,早期行ERCP治疗与保守治疗相比在死亡率方面并没有差异[13]。而对于诊断明确合并胆管炎和(或)持续性胆道梗阻的ABP患者能从ERCP中获益较多。根据2018年欧洲消化内镜学会[14]强烈推荐,合并胆管炎的患者应当24 h内行ERCP治疗或其他胆道引流,对于持续性胆道梗阻患者应当72 h内行ERCP治疗。对于重症急性胆源性胰腺炎(Severe acute biliary pancreatitis,SABP)患者,行ERCP的时机依然存在争议[15]。在Cochrane系统综述中继续指出,SABP患者可从早期ERCP中获益,但是该Meta分析并没有显示早期行ERCP可降低病死率、局部及全身不良事件发生率。朴光熙等[16]通过分析200例急诊行ERCP的ABP患者资料发现,早期行ERCP治疗有利于患者恢复,降低淀粉酶及减短住院时间。根据Burstow MJ等[13]研究报道,SABP早期行ERCP与保守治疗相比较,虽不能显著降低病死率,但可显著降低并发症发生率。而在Halász A等[17]研究中表明,推迟行ERCP的时间,其局部并发症发生率有增加的趋势,且ERCP被推迟,其患者的住院时间明显延长。在龚清全等[18]的研究中,与保守治疗相比,ERCP能快速有效缓解患者的临床症状,且术后恢复快,减短住院时间及降低并发症发生率。查阅多篇文献其结果与上述研究结果类似,ERCP有益于SABP早期的治疗,能降低并发症发生率及减少住院时间,但是在死亡率上还存在争议,需要进一步研究证明。目前普遍接受的是SABP伴有胆管炎或胆管梗阻的情况下应紧急ERCP,能明显改善预后[10]。在Madhukar Kaw等[19]的一项对比研究中,ERCP+EST能明显降低术后的ABP复发率,术后复发率能降低到2.9%,但保守治疗的复发率仍然较高,李能平等[20]研究报道中,ABP在经过保守治疗治愈后18个月内其ABP复发率仍高达26.7%。本研究结果与上诉研究类似,ERCP组与保守组相比,ERCP组腹痛腹胀症状缓解时间、实验室指标恢复正常时间、住院时间均明显减短,且并发症发生率及复发率均明显低于保守组,其差异均具有统计学意义(P均<0.05)。需要提醒的是本研究ERCP组中合并胆管梗阻和(或)胆管炎比例偏高,这有可能是ERCP组中的患者能从ERCP中获益较大的原因之一。总之,ABP伴有胆管炎和(或)胆管梗阻时,无论是MABP或是SABP都可以从ERCP中获益,对未伴有胆管炎和(或)胆管梗阻患者,应实时动态观察,当腹痛症状加重、伴有寒战高热、总胆红素持续性升高时应当考虑手术治疗。
PTGD是近些年来发展起来的一种具有微创、操作简便安全、疗效确切等优势的减轻胆道压力的治疗手段, 受年龄、病情影响小,手术绝对禁忌证少[21],是重症急性胆囊炎、急性胆管炎的有效治疗方法,被广泛接受并运用临床中。但PTGD运用于ABP的研究报道相对较少,在ABP患者中常因年龄偏高且常多合并基础疾病等自身原因及胃肠道手术史或手术失败等客观原因而不能进行内镜手术或腹腔镜手术,此时拥有局麻、操作简便等优势的PTGD作为一种替代治疗方法显得极为重要。研究表明PTGD能迅速清除胆囊内淤积的胆汁,减小胆囊压力,并降低胆道压力,缓解症状、改善肝功能及胰腺功能,减少胆汁逆流至胰腺及胰腺淀粉酶的进一步激活,延缓病程的进一步进展[22]。在Yu W等[23]的一项随机对照试验中报道PTGD和ERCP之间的预后没有显着差异,且两组的局部和全身并发症的发生率相似。在姜兆鹏等[24]试验中发现PTGD组与保守治疗组相比,PTGD组可显著减短SAMY恢复正常时间、平均住院时间及腹痛缓解时间,在张玉亮等[25]一项对照试验发现,PTGD可明显改善实验室指标,有助于降低远期相关并发症的发生。本研究结果与上述试验结果相似,PTGD组与保守组相比较,实验室指标恢复正常时间、临床体征缓解时间、住院时间均明显减短,经口进食提前,具有统计学意义(P<0.05),因此PTGD是一种简便有效解除ABP胆道梗阻的治疗方法,能改善患者临床症状及预后。虽然PTGD操作简便且效果明显,但依然存在风险及缺陷,PTGD术后的并发症发生率约10.0%[26],主要包括胆瘘、胆道出血、穿刺点疼痛及引流管异位等,其中胆漏最为常见,且对于胆总管中未能排出的结石或十二指肠乳头狭窄导致的胆道梗阻的ABP患者,在患者病情平稳后需再次行ERCP治疗或其他手术解除胆道梗阻,这增加了患者住院时间及住院费用,而对于治愈出院患者,PTGD术后患者需要长时间携带胆囊引流管及引流袋,出院后引流管的护理也增加了患者的负担,均影响着患者的生活质量。据文献报道:保留胆囊的存在,42个月内复发ABP的概率达到31.3%[27]。本次研究中PTGD术后3个月内随访复发率达12.5%,保守组复发率为17.3%,虽PTGD复发率略有降低,但差异无统计学意义(P>0.05)。但是据相关研究显示,ABP患者行PTGD术是减轻胆道减压的有效方法,有利于改善患者临床状况,且PTGD不会影响择期行ERCP或其他手术的治疗[28]。2017年《浙江省重症急性胰腺炎诊治专家共识》[29]认为:对有胆管炎或持续胆道梗阻的ABP患者,当存在ERCP禁忌证或ERCP手术失败时,可行PTGD治疗解除胆道梗阻。因此,PTGD是一种安全简便有效解除ABP胆道梗阻的治疗方法,能改善患者的临床症状及预后,具有较高的临床推广价值。
PTGD是通過胆囊穿刺引流解除胆道梗阻,ERCP+EST+ENBD是通过切开Oddi括约肌来解除胆道的梗阻。对于ERCP与PTGD的临床随机对比研究相对较少,本次研究中,ERCP组与PTGD组对比发现,ERCP组经口进食时间提前,术后3个月内随访ABP复发率显著降低,且PTGD术后患者需要长时间携带胆囊引流管及引流袋,出院后引流管的护理也增加了患者的负担,均影响着患者的生活质量,因此ERCP在治疗ABP时比PTGD更具有优势,ERCP可作为ABP治疗的优选治疗方式。但是ERCP和PTGD在治疗ABP的关键结果上即病死率及并发症发生率上无明显差异(P>0.05),PTGD能安全有效地减轻胆道压力,可延缓病情的进展,改善预后,且PTGD住院费用更少,研究表明PTGD不会影响择期行ERCP或其他手术的治疗[28],因此PTGD是理想的过度治疗方法,可为患者下一步治疗争夺宝贵的时间。
综上所述,根据临床治疗经验、临床指南及上述文献,对于ABP患者尤其是合并有胆管炎及胆道梗阻的ABP患者应首选ERCP治疗,当ERCP治疗存在禁忌证时或ERCP手术失败时,ABP也可以在PTGD中受益,但是本研究是单中心回顾性研究,样本量较小,因此无法就PTGD治疗和ERCP治疗疗效得出明确的结论,两者临床疗效比较仍需要多中心、大样本的随机对照试验进一步证实。
[参考文献]
[1] Mariana B Zilio,Tatiana F Eyff,André LF,Azeredo-Da-Silva,et al. A systematic review and meta-analysis of the aetiology of acute pancreatitis[J]. HPB,2019,21(3):259-267.
[2] Pitchumoni CS,Patel Nayan M,Shah Prasanna. Factors influencing mortality in acute pancreatitis:Can we alter them?[J]. Journal of Clinical Gastroenterology,2005,39(9):798-814.
[3] Zhu Y,Pan X,Zeng H,et al. A study on the etiology,severity,and mortality of 3260 patients with acute pancreatitis according to the revised Atlanta classification in Jiangxi,China over an 8-year period[J]. Pancreas,2017, 46(4):504-509.
[4] Acosta JM,Ledesma CL. Gallstone migration as a cause of acute pancreatitis[J]. New England Journal of Medicine,1974,290(9):484-487.
[5] Lammert F,Neubrand MW,Bittner R,et al. S3-guidelines for diagnosis and treatment of gallstones. German society for digestive and metabolic diseases and german society for surgery of the alimentary tract[J]. Z Gastroenterol,2007,45:971-1001.
[6] Greiner L,Münks,Claudia,et al. Gallbladder stone fragments in feces after biliary extracorporeal shock-wave lithotripsy[J]. Gastroenterology,1990,98(6):1620-1624.
[7] 杜奕奇,陳其奎,李宏宇,等. 中国急性胰腺炎诊治指南(2019年,沈阳)[J]. 临床肝胆病杂志,2019,35(12):2706-2711.
[8] Forsmark CE,Swaroop VS,Wilcox CM. Acute pancreatitis[J]. New England Journal of Medicine,2016,375(20):1972.
[9] Yadav D,Lowenfels AB. The epidemiology of pancreatitis and pancreatic cancer[J]. Gastroenterology,2013,144(6):1252-1261.
[10] Lara M de A Coutinho,Wanderley M Bernardo,Rodrigo S Rocha,et al. Early endoscopic retrograde cholangiopancreatography versus conservative treatment in patients with acute biliary pancreatitis:Systematic review and Meta-analysis of randomized controlled trials[J]. Pancreas,2018,47:444-453.
[11] 林钏,李家速,刘枫. 《2019年美国胃肠内镜学会指南:内镜在胆管结石评估和治疗中的作用》摘译[J]. 临床肝胆病杂志,2019,(7):1472-1475.
[12] 李鹏,王拥军,王文海. 中国ERCP指南(2018版)[J]. 中国医刊,2018,53(11):1185-1215,1180.
[13] Burstow Matthew J,Yunus Rossita M,Hossain Md Belal,et al. Meta-analysis of early endoscopic retrograde cholangiopancreatography(ERCP)±endoscopic sphincterotomy(ES)versus conservative management for gallstone pancreatitis(GSP)[J].Surg Laparosc Endosc Percutan Tech,2015,25:185-203.
[14] Hochstetter K. Endoscopic management of acute necrotizing pancreatitis:European Society of Gastrointestinal Endoscopy(ESGE)evidence-based multidisciplinary guidelines[J]. Endoscopy,2018,50(5):524-546.
[15] Geenen EJMV,Santvoort HCV,Besselink MGH,et al. Lack of consensus on the role of endoscopic retrograde cholangiography in acute biliary pancreatitis in published Meta-analyses and guidelines a systematic review[J]. Pancreas,2013,42(5):774-780.
[16] 朴光熙,金红旭. 急诊ERCP治疗急性胆源性胰腺炎200例临床观察[J]. 中国现代医生,2018,56(20):99-100,104.
[17] Halász A,Pécsi D,Farkas N,et al. Outcomes and timing of endoscopic retrograde cholangiopancreatography for acute biliary pancreatitis[J]. Digestive and Liver Disease,2019,51:1281-1286.
[18] 龚清全,沈洁,陈冉冉. 急诊ERCP治疗急性胆源性胰腺炎的临床疗效及并发症研究[J].中国现代医生,2019, 57(7):4-7.
[19] Madhukar Kaw,Yasser Al-Antably,Praveena Kaw. Management of gallstone pancreatitis:Cholecystectomy or ERCP and endoscopic sphincterotomy[J]. Gastrointestinal Endoscopy,2002,56(1):61-65.
[20] 李能平,陆仁达,周鸣清. 急性胆源性胰腺炎复发的预防方法[J]. 中国微创外科杂志,2006,6(1):29-31.
[21] Lo HC,Wang YC,Su LT,et al. Can early laparoscopic cholecystectomy be the optimal management of cholecystitis with gallbladder perforation? A single institute experience of 74 cases[J]. Surgical Endoscopy,2012,26(11):3301-3306.
[22] Zhu Q,Pan X,Cao Y,et al. Clinical evaluation of continuous renal replacement therapy in combination with ultrasound-guided percutaneous transhepatic gallbladder drainage for acute severe biliary pancreatitis:A retrospective study[J]. Kidney and Blood Pressure Research,2017:1030-1039.
[23] Yu W,Li W,Wang Z,et al. Early percutaneous transhepatic gallbladder drainage compared with endoscopic retrograde cholangiopancreatography and papillotomy treatment for severe gallstone associated acute pancreatitis[J]. Postgraduate Medical Journal,2007,83(977):187-191.
[24] 姜兆鵬,周显礼,纪巧,等. 超声引导下经皮经肝穿刺胆囊置管引流术治疗急性胆源性胰腺炎[J]. 中国介入影像与治疗学,2015,(10):12-15.
[25] 张玉亮,朱宏,戴洪山. B超引导经皮经肝胆囊穿刺引流术在胆源性胰腺炎治疗中的临床意义[J]. 陕西医学杂志,2019,48(2):32-34,38.
[26] Charleen Shan Wen Yeo,Vivyan Wei Yen Tay,Jee Keem Low,et al. Outcomes of percutaneous cholecystostomy and predictors of eventual cholecystectomy[J]. Journal of Hepato Biliary Pancreatic Sciences,2016,23(1):65-73.
[27] Stigliano S,Belisario F,Piciucchi M,et al. Recurrent biliary acute pancreatitis is frequent in a real-world setting[J].Digestive and Liver Disease,2018,50(3):277-282.
[28] Park Jin Myung,Kang Chang Don,Lee Minjong,et al. Percutaneous cholecystostomy for biliary decompression in patients with cholangitis and pancreatitis[J]. J Int Med Res,2018,46:4120-4128.
[29] 浙江省医学会重症医学分会. 浙江省重症急性胰腺炎诊治专家共识[J]. 浙江医学,2017,39(14):1131-1150, 1161.
(收稿日期:2020-05-13)
