酷似脊髓病的非典型Wallenberg综合征2例报道并文献复习
2020-12-11陈倩倩王永红聂冠华包立阳张亚男张海宁史金凤
陈倩倩,王永红,聂冠华,王 赞,包立阳,张亚男,张海宁,史金凤
Wallenberg 综合征又称延髓背外侧综合征,是指各种原因所致的延髓上段背外侧部神经核团及传导束损害出现的一组临床综合征,由Wallenberg于1895年首先描述其经典的五组症状及体征[1],现认为Wallenberg综合征常为小脑后下动脉(posterior inferior cerebellar artery,PICA)或椎动脉(vertebral artery,VA)病变所致[2],其临床表现复杂多样,在临床工作中完全具备这些特征的患者不多,非典型Wallenberg综合征易漏诊或误诊,未予及时干预治疗。患者有时因梗死范围扩大而突然出现呼吸、心跳停止危及生命[3]。本文报道我院诊治的2例非典型Wallenberg综合征病例,结合文献报道,对其病因、非典型临床表现进行归纳总结如下。
1 病例资料
例1:男,62岁,因“头晕8 d,右侧胸部以下麻木5 d”入院。该患入院前8 d无明显诱因出现头晕,伴视物双影,无视物不清、视物旋转,伴恶心,呕吐数次,呕吐物为胃内容物,无耳鸣、吞咽困难,于当地医院行头部CT平扫未见异常高密度影,5 d前出现右侧胸部以下麻木,无尿便障碍,无胸痛,于当地医院行颈椎、胸椎MRI未见异常。既往:高血压病史5 y,最高血压达170/100 mmHg,间断口服“吲达帕胺”;吸烟史20 y,平素20 支/d,已戒5 y。查体:血压170/105 mmHg。右侧T2以下痛觉减退,余神经系统查体未见异常。辅助检查:血尿酸573 μmol/L(正常值 208~428 μmol/L);外院头MRI示:左侧延髓新发梗死;外院颈、胸椎MRI:髓内未见异常信号;复查头MRI提示延髓偏左见点状异常信号,DWI呈高信号,ADC呈低信号(见图 1、图2);头MRA:双侧椎动脉、基底动脉显影良好,未见明显狭窄及扩张。临床诊断:非典型Wallenberg综合征、高血压病2级(很高危)、高尿酸血症,予抗血小板聚集、改善循环、营养神经、稳定斑块、调控血压、降尿酸及对症支持治疗。患者住院治疗10 d后头晕缓解,右侧T2以下痛觉减退未见明显缓解。出院1 m随访,右侧胸部痛觉减退较前好转,查体右侧痛觉平面降至T6以下。
例2:男,78岁,因“头晕、走路不稳伴左下肢麻木10 d,加重伴左侧胸部以下麻木5 d”入院。该患于入院前10 d无明显诱因出现头晕、走路不稳伴左下肢麻木,入院前5 d症状较前加重,表现为麻木范围增大至左侧胸部以下。患者入院3 d出现呃逆。既往:脑梗死病史3 y,未遗留明显后遗症。查体:右侧Hornor征阳性,左侧T2以下痛觉减退,余神经系统查体未见异常。辅助检查:头MRI示:延髓右侧斑片状异常信号,DWI呈高信号,ADC呈低信号(见图3、图4);头MRA:RVA颅内段及大脑后动脉P2段局部管腔变细,血流信号减低。胸、腰椎核磁(外院):髓内未见异常信号。颈部动脉超声:双侧颈部动脉斑块形成(多发、等回声)。空腹血糖:6.92 mmol/L(正常值 3.9~6.1 mmol/L);糖化血红蛋白测定:6.80%(正常值 4.27~6.07 mmol/L)。临床诊断:非典型Wallenberg综合征、高血压病2级(很高危)、糖耐量异常,予抗血小板聚集、营养神经、改善循环、稳定斑块、调控血压、血糖及对症支持治疗后头晕、走路不稳缓解,左侧T2以下痛觉减退无明显缓解。
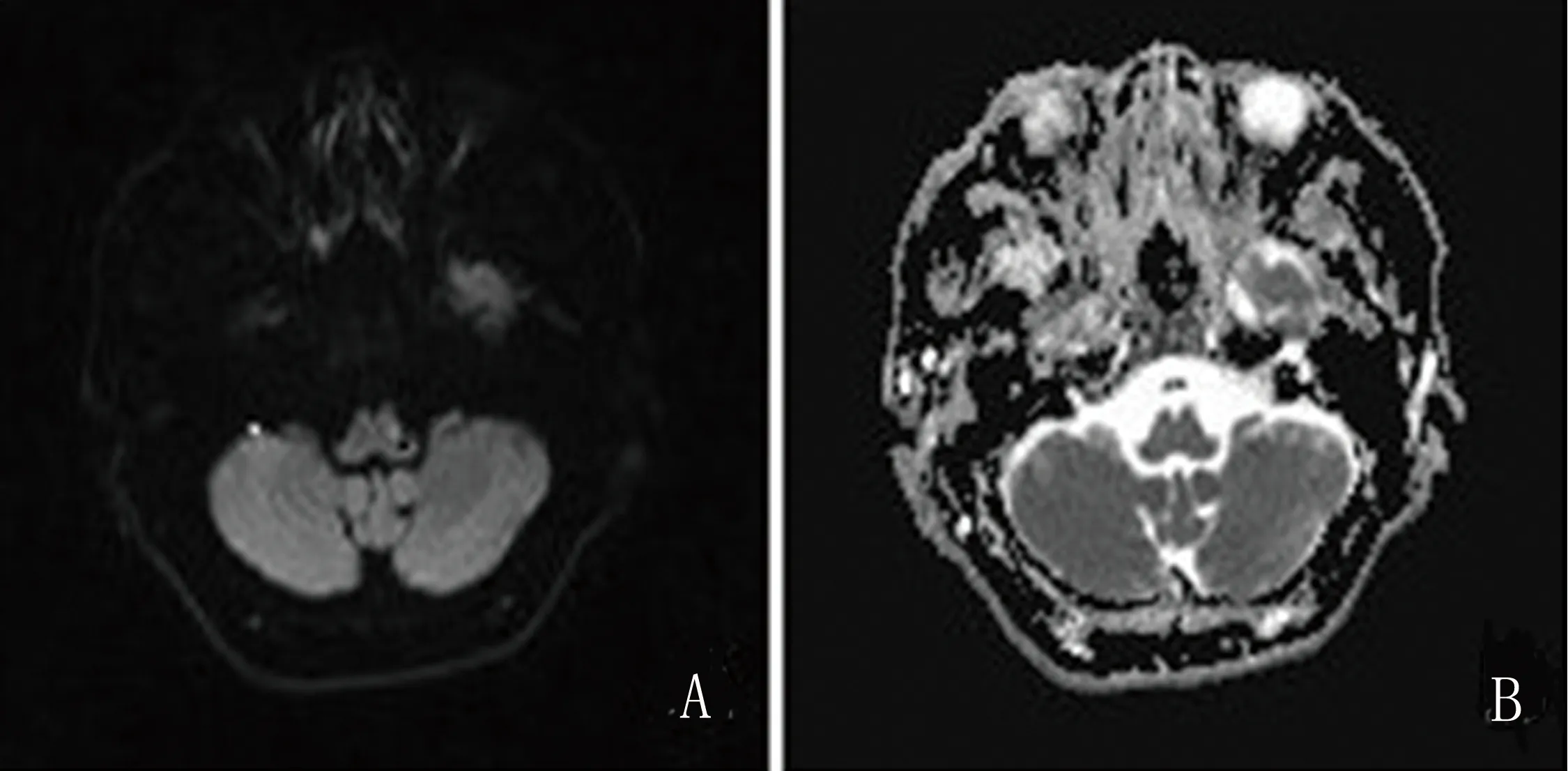
图1 头MRI示延髓偏左见点状异常信号,DWI呈高信号,ADC呈低信号

图2 橄榄核上部水平延髓横断面示意图,病灶阴影部分对应图1所示损伤范围

图3 头MRI示延髓右侧斑片状异常信号,DWI呈高信号,ADC呈低信号

图4 橄榄核中部水平延髓横断面示意图,病灶阴影部分对应图3所示损伤范围
2 讨 论
近年来随着影像技术及数字减影血管造影的发展,人们对Wallenberg综合征的病因有了新的认识,认为PICA闭塞并非是引起该综合征的唯一病因,更多原因可能为VA颅内段或起始段的狭窄、闭塞或VA起始段的血栓脱落[4]。Kim[5]对123例头MRI表现为单纯延髓背外侧受损的患者进行血管造影检查,发现67%为VA病变,10%为PICA病变。常见病变可见于以下四种:大血管病变、动脉夹层、小血管病变、心脏栓塞。其他原因还包括动脉炎[6]、颈椎失稳[7]、海绵状血管瘤[8]、寄生虫[9]、单纯疱疹性脑炎[10]、自身免疫性疾病[11]、外伤[12]、颅底骨髓炎[13]、延髓出血[14]、椎动脉夹层[15]、椎动脉纤维肌性发育不良、颈椎按摩[16]后及神经鞘瘤[17]等,提示Wallenberg综合征不是单一的疾病,而是一组多病因综合征。目前认为引起Wallenberg综合征最重要的原因是动脉硬化所致椎-基底动脉系统血栓形成[18],本文2例患者有高血压病、血糖异常、高尿酸血症[19]、长期吸烟等致动脉硬化因素。
Wallenberg综合征五大症状包括:眩晕、恶心、呕吐伴眼震(前庭神经核损害);病灶侧软腭、咽喉肌瘫痪,表现为吞咽困难、构音障碍、同侧软腭低垂及咽反射消失(疑核及舌咽、迷走神经损害);交叉型感觉障碍,病灶同侧面部及对侧肢体痛觉、温度觉减退或消失(三叉神经脊束核及脊髓丘脑束损害);病灶侧Horner综合征(交感神经下行纤维损害);病灶侧共济失调(绳状体及脊髓小脑束、部分小脑半球损害)。完全具有五大症状及体征的患者并不多见,原因是供应延髓外侧和后外侧的小脑后下动脉的变异复杂[20],梗死灶的位置及周围水肿程度、侧支循环代偿能力不同,累及延髓的核团和纤维束变化较大,从而导致Wallenberg综合征临床表现多样,除了典型症状外,还有一些非典型的症状及体征。
非典型的Wallenberg临床症状及体征最多见的是面瘫,其次分别为肢体无力、头痛、呃逆、意识障碍、呼吸节律改变、心跳骤停[21]等。临床症状变异以感觉障碍的症状为主,除了典型的交叉型感觉障碍,感觉障碍可见于以下几种类型[5,21~25]:(1)病灶对侧面部与躯体感觉障碍;(2)双侧面部及病灶对侧躯体感觉障碍;(3)部分交叉性感觉障碍-病灶同侧面部及对侧胸髓平面以下躯干、肢体感觉障碍;(4)病灶对侧面部、胸髓平面以上躯干、肢体感觉障碍;(5)仅病灶对侧躯体感觉障碍;(6)仅病灶侧面部感觉障碍;(7)仅双侧面部感觉障碍;(8)仅病灶对侧面部感觉障碍;(9)病灶同侧躯体感觉障碍;(10)双侧躯体感觉障碍。延髓内的结构从腹侧到背侧依次有锥体束、下橄榄核、脊髓丘脑束、三叉丘系、网状结构、疑核、三叉神经脊束核及三叉神经脊髓束、孤束核、前庭神经核等。脊髓丘脑束位于延髓的背外侧,受损可出现对侧躯体感觉障碍,而双侧躯体感觉障碍,可能是病变影响双侧脊髓丘脑束或血管变异所致;病灶侧三叉神经脊束核、三叉神经脊髓束受损,可出现同侧面部感觉障碍;病灶侧三叉丘系受损,可出现对侧面部感觉障碍。病灶水平及范围的不同会影响感觉障碍的组合形式,从而出现各种不典型的感觉障碍。
本文病例1患者为老年男性,急性起病,主要表现为头晕伴右侧偏身麻木,查体发现右侧T2平面以下痛觉减退,头MRI显示为延髓左侧急性梗死,而颈、胸椎MRI平扫未见病灶,提示延髓外侧梗死导致病灶对侧感觉平面。例2患者为老年男性,急性起病,主要表现为头晕、走路不稳伴左下肢麻木10 d,加重伴左侧胸部以下麻木5 d,查体右侧Horner征,左侧T2以下痛觉减退,行胸、腰椎核磁未见髓内异常信号,出现本表现的原因可能是限局性损伤了网状结构及脊髓丘脑束(见图F所示阴影部分),脊髓丘脑束在延髓呈由内向外依次按照颈、胸、腰、骶的纤维排列顺序,若病灶局限在脊髓丘脑束来自胸、腰、骶的神经纤维(见图E所示阴影部分),可表现为病灶对侧胸部感觉平面以下节段性感觉减退或丧失。Hongo等[26]报道 1 例延髓外侧梗死,表现为病灶对侧T6节段以下感觉障碍,认为是病灶较表浅,仅累及了脊髓丘脑束来自胸、腰、骶的神经纤维所致。本文患者的表现为病灶对侧T2以下的痛觉障碍,与Hongo等的报道相似。Shibata 等[27]报道1例延髓外侧梗死,表现为突发性耳聋伴病灶对侧腰 3 节段以下痛温觉减退,由于病灶较小,位于右侧延髓的中间外侧部分,考虑累及了脊髓丘脑束的部分来自腰及全部骶的神经纤维。Kon 等[28]曾报道1 例存在 T8节段水平感觉平面的延髓外侧梗死病例,白彦昌等[29]也曾报道2例分别存在右侧T2、T6节段水平感觉平面的延髓外侧梗死,与本文的病例类似。史晓芳等[30]报道了2例疑似脊髓病变的延髓背外侧综合征,分别表现为右侧L1、右侧 T8 以下痛温觉减退。2例患者均以头晕起病伴病灶对侧T2以下痛觉减退,提示后循环起病伴有传导束样感觉障碍病例,结合影像改变,应考虑到非典型Wallenberg综合征的可能,以便早期诊断和治疗。
