儿童肝母细胞瘤的CT诊断中表现及误诊分析
2020-10-16徐州市儿童医院江苏徐州221000
徐州市儿童医院(江苏 徐州 221000)
李钱程
肝母细胞瘤(HB)是儿童最常见的原发性肝脏恶性肿瘤,绝大多数确诊时已处于临床晚期,1年内死亡率较高[1-2]。此外,由于肿瘤体积相对较大,术前定性及定位存在一定困难。因此,影像学早期检查及评估肿瘤的范围,对于指导临床术前干预治疗及术后评估,提高手术切除率、延长患儿术后生存时间显得尤为重要[3-5]。虽然,国内外关于HB影像诊断的文献报道较多,但术前误诊还是时有发生。笔者通过对本院经手术或穿刺活检病理证实的14例HB患者临床资料进行回顾性分析,并进一步探讨HB患者CT表现及误诊原因,以此期望能够提高对该疾病的诊断准确性和认识。
1 资料与方法
1.1 临床资料 搜集本院2008年1月至2016年9月经手术或穿刺活检病理证实的14例HB患儿的临床和CT影像资料,男8例,女6例,年龄1月~10岁,平均1.6岁,其中3岁以下13例。12例因腹部肿块、腹胀、腹泻、纳差等就诊,2例因腹部外伤、黄疸行腹部超声发现。所有患儿均无肝炎或肝硬化病史。
1.2 检查方法 全部患儿均行多层螺旋CT平扫及增强扫描。不配合患儿检查前按0.5ml/kg口服10%水合氯醛或灌肠予以镇静。采用64排螺旋CT扫描机。扫描层厚5~7.5mm,层距7~10mm,先行平扫,然后常规行CT增强扫描。采用CT专用高压注射器静脉团注非离子型对比剂优维显,剂量2ml/kg,分别于团注后动脉期18~25s、门脉期60s、延迟期300s行三期扫描。
1.3 图像分析 由2位在小儿腹部影像诊断方面有丰富临床经验的主治医师以上职称人员在影像工作站调阅所有患儿的CT影像学资料,各自独立地进行图像分析,达成一致诊断意见。图像观察主要包括:病灶的位置、边缘、密度,大体形态,有无钙化、出血,有无卫星灶,病灶的强化方式及血供来源,有无坏死及假包膜,有无门、体静脉癌栓,肝门区或腹膜后有无淋巴结转移,有无腹水。
2 结 果
2.1 CT表现 本组共14例HB,位于肝左叶6例,右叶5例,跨叶生长3例;病灶直径均>50mm,最大者约175mm×130mm×117mm,1例为多灶型。CT平扫:肿瘤形态以巨块型为主,约13例,表现为类圆形或略呈分叶状肿块影。多灶型表现为:肝内多发大小不等结节、团块状软组织肿块影,部分结节融合呈团,最大者约64mm×57mm×11mm,其中肿瘤向肝外生长者(外生型)5例,7例可见点、条或斑片状钙化灶,12例可见假包膜,3例合并肺转移,2例合并腹水。所有病灶均可见迂曲略显粗大的肝动脉分支供血,其中13例表现为“快进快出”强化方式,1例呈“快进慢出”增强表现。所有病灶内均可见坏死组织,甲胎蛋白(AFP)均显著升高。CT术前诊断HB患者9例,误诊5例分别为:肝细胞癌2例,肝未分化胚胎肉瘤及肝血管内皮细胞瘤各1例,肝内占位1例。详见图1-5。
3 讨 论
3.1 HB临床表现与病理特征HB是一种起源于未成熟的肝胚源性上皮组织肿瘤,3岁以前是好发年龄,偶可见年长儿童[6]。有报道称[7]患有此病的患儿约有60%以上是在1岁以内查出,男性居多,年长儿童及成年较为罕见。本组14例患儿中仅1例年龄超过3岁,余发病年龄均在3岁以下。本组男女比例为男:女=4:3,与上述报道不太一致,可能与本样本量过小有关。本组约85%(12/14例)患儿以无痛腹部包块就诊,或同时合并腹胀、腹泻、纳差、非特异性,未见因肿瘤破裂出血而出现的腹痛。
血清AFP是诊断HB最有意义的生化指标,AFP升高水平与肿瘤类型关系十分密切[8],但与其他上皮性HB不同的是,小细胞未分化亚型血清AFP水平较低或正常,本组9例患儿AFP全部显著升高,误诊5例AFP均正常。HB可以分为上皮型和上皮间叶混合型,并根据上皮型瘤细胞分化程度从高到低依次为:胎儿型、胚胎型和间变小细胞型。混合型多以胎儿型或胚胎型上皮为主的结构中有少量间叶成分,偶见肌源性或纤维肉瘤的梭形细胞[9]。上皮型多于混合型,其次为胚胎型和间变型。本研究中,HB为上皮型瘤细胞3例,分析原因可能与本组病例上皮分化程度较好或上皮型总体病例数量较少有关,后续拟扩大样本量继续探究。混合型中混合性胎儿型和胚胎型3例,3例间叶成分伴畸胎瘤样特征,表现为胚胎型上皮为主成分中可见小灶性骨样组织[10]。
3.2 CT表现 HB多见于肝右叶,有时还左右叶均可发生,但单独发于左叶较少[11]。然而,本组病肝左叶者达62.3%(9/14例),与文献报道不一致。可能本组病例大多数由左肝动脉供血或样本量较少以及其不典型表现有关。HB影像学表现多为单一肿物,结节融合较少,大部分肿块边界清楚[12-13]。本组中有12例均为单发肿块,肿块最大直径6cm~18cm不等。4例肿块突出,6例可见有完整包膜。CT平扫肿块呈分隔样强化,与正常肝实质相比,强化强度略低,坏死区无明显强化,究其原因可能与肿瘤静脉参及胶原纤维内分隔相关。另外,可见肿物内的血管粗细不均及周边肝血管影,这主要与癌栓和血管受压或闭塞有一定联系。造影剂较多存留在胶原纤维的血窦内而在延时明显强化。肿瘤内可见较多粗细不等的肿瘤供血血管[14]。
3.3 HB鉴别 HB鉴别是根据患者的CT表现、AFP水平、发病年龄等情况,来区别与其他肝脏肿瘤不同。一般情况下,儿童HB主要与神经母细胞瘤肝移动或肝细胞癌以及其它肿瘤进行鉴别[15]。1)神经母细胞肝移动多发于3岁左右的儿童,CT表现为肝实质受大块结节融合灶侵袭,并与HB钙化有所类似。同时,该症患儿腹部淋巴较大,AFP水平升高;2)肝细胞癌患者发病多大于3岁,检查AFP水平升高,该症多与肝炎或肝硬化有关,CT表现为肿物多为形态各异,包膜不完整,边界模糊,同时病灶周边还有各种大小不一子灶。CT动态增强多为“快进快出”。同时,脂肪肝或肝硬化也是鉴别该病症重要证据之一;3)其他肿瘤。可依据CT表现、好发年龄、AFP水平等鉴别如肝横纹肌肉瘤或未分化胚胎肉瘤[16]。本文认为:及时对患儿进行CT或AFP水平检查,能够较好确认患儿是否患有HB,尤其对右上腹包块,且肝脏扩大明显患儿更易做出明确诊断。
3.4 CT在临床治疗HB应用目前,临床治疗HB主要以手术切除部分肝脏为最主要手段。CT在内生型和外生型表现为:前者预后明显好于后者,主要因为外生型受血管侵害较小,致使血管扩散和转移机率也较小。CT可为内生型者提供较为完整的肝段图像,为进一步肿瘤切除术提供坚实基础。由于HB肿瘤体积较大,使得肝内血管及静脉压力增大,导致变形。因此,CT在临床诊断局部血管与瘤体关系时常会表现不理想。但多层螺旋CT可克服这一缺陷,其能够多角度呈现出血管和肿瘤间关系,并可实现一般情况下的预后评估,为进一步临床治疗提供完整医学证据。
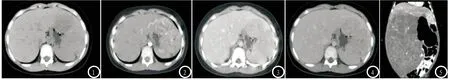
图1-5 CT扫描误诊病例影像资料。CT平扫显示肝左叶S2/3类圆形稍低密度肿块(图1),边界模糊,增强扫描动脉期病灶显示不均匀强化、以边缘强化为主并见增粗的肝左动脉供血(图2),门脉期(图3)及延迟期(图4)病灶强化逐渐减退;图5 显示肝左、右叶稍低密度肿块影(病理证实为肝母细胞瘤),肿瘤向肝外生长并见腹腔内巨大等低密度肿块。
综上所述,CT在临床诊断HB时,可较为完整显示病灶位置、大小、包膜完整及血管受侵犯情况,有利于医生了解肿瘤分期及评估预后,为下一步临床治疗提供完整医学依据。
