新生儿肺透明膜病的X 线诊断(附30 例分析)
2020-09-26张振良
张振良
(山东省郓城县人民医院 放射科,山东 郓城)
1 资料与方法
1.1 一般资料
收集本院自NICU 成立两年多以来经随访证实的病例30 例,其中男22 例,女8 例。21 例为早产儿,孕周27~34 周;6 例为剖宫产,4 例有羊水误吸史。患儿最小1 h,最大7 d,Ⅰ型4 例、Ⅱ型18 例、Ⅲ型5 例、Ⅳ型3 例,均经两名放射诊断医师诊断,并随访证实,患儿母亲年龄22~43 岁,平均36.4岁,其中早产儿21 例、剖腹产6 例、患儿母亲糖尿病3 例。1例出生5 h,系新生儿胎粪吸入综合征合并新生儿肺透明膜病和气胸治疗无效死亡。26 例伴有四肢末梢循环障碍等,30例呼吸音均明显降低。所有病例均经床旁胸片并结合临床资料证实诊断。所有病例均在出生后1~36 h 行首次影像学检查。
1.2 检查方法
30 例患儿均摄仰卧位床旁CR 胸片,摄影条件:50 kV、5 MAS。并选择适当的防护器材,应用Kadak CR120 机器后处理,30 例在4~72 h 后有1~2 次的复查胸片。
1.3 分型依据
X 线诊断标准及分型采用徐赛英《实用儿科放射诊断学》4 级分型法[2]:Ⅰ型主要为双肺充气稍差,透亮度减低,肺内可见弥漫性细颗粒状密度增高影;心影和膈肌清晰;Ⅱ型双肺透亮度进一步减低,双肺呈弥漫性磨玻璃影伴有分布均匀的细颗粒状增高影及支气管气相,心影和膈肌清晰;Ⅲ型肺内颗粒状密度增高影融合变大,支气管气相更明显、更广泛,心缘及隔面模糊;Ⅳ型双肺密度均匀性增高,透亮度消失,呈“白肺”样改变,心缘及隔面消失。
1.4 分析方法
采用双盲法,经由两名高年资放射科诊断医师对30 例患儿的影像学资料进行分析、归类及总结,记录其影像学征象及动态变化特点。分析内容包括:肺野的透亮度、肺内有无细小颗粒影、有无支气管气像,膈肌和心影的清晰度等。
2 结果
Ⅰ型4 例,床旁X 片显示:可见两肺野弥漫性细颗粒状影,密度较为均匀,透亮度减低,1 例Ⅰ型床旁X 片显示肺纹理模糊、透亮度略低。3 例伴有散在分布于双肺中下肺野的细网状及结节状影、结节清晰或模糊。Ⅱ型18 例,表现为双肺透亮度明显减低,并见两肺分布不均的小结节影及斑片状影。10 例两肺野外带可见“空气支气管征”,4 例可见肺野内散在分布的细网状及结节状影,肺野的外带表现明显,2 例心影及膈影轻度模糊不清。Ⅲ型5 例,床旁X 片显示为两肺弥漫性、磨玻璃影伴有两肺散在分布的小片状影及大片状影并可见明显的“空气支气管征”,心影及膈面几乎消失。Ⅳ型3例均表现为双肺透亮度消失,呈“白肺”样变,心影及膈面完全消失。1 例可见少量胸腔积气。典型图像如图1、图2 所示。
X 线表现:(1)双肺弥漫性透亮度减低,并见细颗粒状、网状、磨玻璃样影,下肺野较上肺野更为显著。多见于Ⅰ型、Ⅱ型。网粒状影是本病早期的典型X 线表现[3]。(2)双肺透亮度进一步减低,可见空气支气管征,在两肺野密度普遍性增加的对比之下显示更为清晰,多见于Ⅲ型。(3)双肺野一致性密度增高,完全变白,呈“白肺”[4],可见空气支气管征,心影及隔面消失,多见于Ⅳ型。
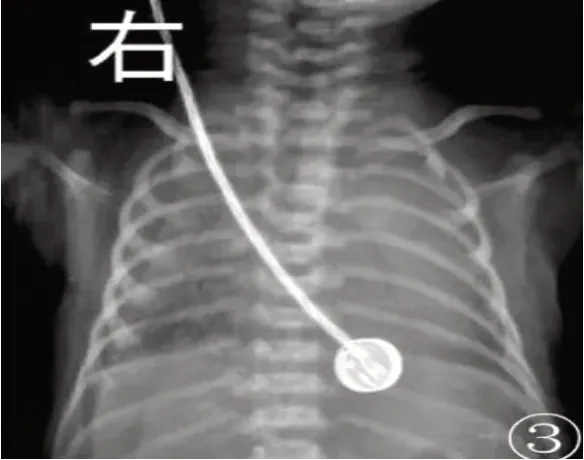
图1 Ⅲ级,肺野透亮度明显减低,密度增高,肺内颗粒样影增大,支气管气像更明显。
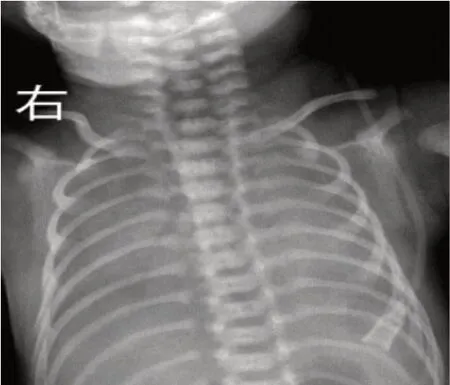
图2 Ⅳ级双肺纹理消失,呈“白肺”,心影及膈肌消失。
3 分析讨论
3.1 概述
本病病因目前大多认为主要与早产、剖宫产和围产期窒息有关[5],其母亲患有糖尿病、妊娠高血压综合征的新生儿,胎龄越小、体重越轻,发病率越高而且预后不好。我院近两年来收治的患儿,早产儿和低体重儿发病较多,同时,继发性发生本病的后果严重,羊水过少,宫内营养不良等,胎粪吸入综合征合并本病和新生儿气漏症,容易导致死亡,同时,此类患儿肺间质发育不全,肺泡间隔不能有效的支撑肺泡结构,也是发病的原因之一,同时缺氧继而损伤肺毛细血管内皮细胞和肺毛细支气管粘膜,可使肺泡壁的通透性增加,血浆蛋白外渗,覆盖于肺泡壁及终末气道的表面形成纤维素性透明膜[6]。病理以出现嗜伊红透明膜和肺不张为特征[7]。由于本病并发症多,进展变化快,最后导致多脏器功能衰竭,死亡率高[8],因此,早期诊断对患儿的预后非常重要,临床详细的病史对本病的诊断有重要意义,典型的临床表现和X 线胸片不难确诊[9]。
3.2 新生儿肺透明膜病的X 线表现及其病理生理学基础
正常新生儿发育成熟的肺泡中,表面细胞能产生卵磷脂,利于肺泡内原有液体的吸收和肺泡的扩张,并需要时更换[10],NRDS 的肺外观大小正常,色泽暗红,质韧如肝,入水下沉,镜下肺小动脉收缩,毛细血管及小静脉淤血,多数肺泡萎陷,肺泡管、呼吸性和终末细支气管高度扩张,未萎陷的肺泡、肺泡管及终末细支气管壁上附有一层嗜伊红透明膜[11],胸片表现肺野透亮度减低,肺野内细小颗粒影、网格状影及支气管充气征[12]。
3.3 讨论
本病是新生儿的主要死亡原因之一,特别是早产儿。本组病例中剖腹产6 例,本人认为系羊水及胎粪吸入,刺激呼吸道,产生物理及化学刺激,2 型肺泡上皮受损,胎粪成分抑制PS 功能,妊娠后期,胎儿羊水变化较快,因此,妊晚期,胎儿羊水的检测很重要,羊水指数低于8 cm,而且伴有浑浊的胎儿,建议尽快终止妊娠,此外,胎心监护及胎儿S/D 比值的测量,S/D 比值即胎儿脐动脉收缩期和舒张期的血流阻力指数,38 周后此比值小于3,胎心监护评分低于7 分。意义重大,新生儿胎粪吸入综合征多见于剖宫产时不经过正常产道挤压,造成羊水滞留呼吸道内,引起继发性的新生儿肺透明膜病[13]。自然分娩经过产道的挤压,可以使新生儿减少误吸,胸廓的挤压,可以使肺内产生更多的表面活性物质,使肺泡更有弹性,肺泡容易扩张,减少本病的发生。
3.4 鉴别诊断
(1)、湿肺病多见于足月儿,肺气肿、肺淤血常见,病变分布不均、吸收快为其特点,无支气管气像,病变较快吸收、消散。预后好,自限性。(2)肺出血肺部有颗粒影,但颗粒较粗,分布不均匀,变化快,3~4 d 病变迅速好转,出现“白肺”者罕见[14],X 线表现与出血量有关,经临床抽液可证实吸入性肺炎好发于足月儿或过期产儿,可见沿支气管分布的小片状密度增高的模糊影,不伴或少见支气管气像[15]。结合临床和检验指标,可诊断。原发性肺膨胀不全,肺内残存羊水阻塞气管所致,X 线表现颇似本病,但其无支气管气像,且48 h 内逐渐膨胀完全,临床上呼吸困难不明显,结合临床可明确诊断。
本人体会:新生儿肺透明膜病越早诊断,对患儿预后越好,它可以有效的改善患儿的呼吸和大脑缺氧状态,对有糖尿病、妊高症、早产、窒息和误吸的患儿,及时进行X 线检查,意义重大。对本病的诊断,1、2 级X 线诊断较难,必须结合临床表现和病史,注意鉴别诊断,参考临床的血气分析具有重要意义,空气支气管气像是诊断本病的关键,继发性新生儿肺透明膜病死亡率高。由于新生儿病情变化较快,及时复查很重要,本人认为,一旦确诊,应用PS 药物灌注后,3~6 h 及时复查非常重要。摄片技师选择合适的体位和摄影条件也非常重要,位置不正,肺野被心影遮盖,影响诊断,摄影条件过小,射线穿透力差,容易造成白肺的假象,摄影条件过大,病变被完全穿透,亦不能诊断,所以,要培养技师的责任心和摄片技巧,抓住摄影时机[15]。此外,去除患儿身体异物,以免影响诊断结果。我院曾遇到1 例,患儿背后有膏药异物,诊断医师误认为病变的病例。诊断医师的责任心和诊断水平也不同,也可对本病的诊断产生不同的结果,可采用多人双盲法阅片,仔细询问病史,密切结合临床资料,短期(1~2 h)连续拍片,动态观察对诊断意义较大。
