妊娠合并新型冠状病毒肺炎(COVID-19)容易合并胸腔积液?
2020-07-21龚晓明卓德强屈艳娟杨桂芬鲁植艳李宏军
胡 浩 龚晓明 卓德强 屈艳娟 杨桂芬 鲁植艳* 李宏军
(1.武汉大学中南医院放射科,武汉 430071; 2.咸宁市中心医院放射科, 湖北咸宁 437100; 3.武汉大学中南医院妇产科,武汉 430071; 4.首都医科大学附属北京佑安医院放射科,北京 100071)
新型冠状病毒肺炎(COVID-19,以下简称新冠肺炎)病原体为严重急性呼吸综合征冠状病毒2(severe acute respiratory syndrome coronavirus 2,SARS-CoV2)[1]。2020年国家卫生健康委员会发布第七版《新型冠状病毒感染的肺炎诊疗方案》[2],指出新型冠状病毒肺炎患者胸部电子计算机断层扫描(computed tomography,CT)表现多为肺部外周淡薄片状、磨玻璃样阴影,重症病例肺部弥漫性病变,俗称“大白肺”,胸腔积液则相对少见。赵瑞红等[3]于2020年2月11日率先发表了1例妊娠合并轻型冠状病毒肺炎,笔者搜集武汉大学中南医院自2020年1月10日至2020年2月27日,共计27例妊娠期新型冠状病毒肺炎患者资料,发现其影像学表现存在不同之处,现总结报告如下。
1 临床资料
回顾性分析武汉大学中南医院27例妊娠期新型冠状病毒肺炎患者的影像学资料(以胸部CT为主)。其中孕妇13例(皆为晚孕)、产妇14例(均为剖宫产),年龄26~40岁,平均(31.4±3.9) 岁,均有发热,有或无确诊/疑似病例密切接触史。所有病例均行胸部CT扫描,使用美国通用电器(GE)公司 Discovery 64排螺旋CT机,扫描范围从肺尖至肺底,扫描条件:100 kV,44~55 mAs,层厚和层距为5 mm,经薄层面(1.25 mm)重建,肺窗经骨算法重建,窗宽1 500 Hu、窗位-700 Hu;纵隔窗窗宽360 Hu、窗位60 Hu,并适当调整窗宽以仔细观察胸腔是否有积液等情况。
27例患者中15例经核酸检测确诊,12例按第七版标准[2]临床确诊。5例为单侧受累,其余22例均为双肺发病,病灶仅位于上肺为4例,其余上、下肺均受累且下肺为著,所有患者肺尖均无病灶。13例伴有胸腔积液,1例为子痫患者伴大量腹水。
CT表现:①病变沿胸膜下(叶间裂)分布,呈淡薄小片状磨玻璃阴影,中心区密度高,周边密度低,边界模糊,一般是以一个小叶为单位浸润(图1);②也有较为密集呈簇的小片状病灶,仍沿肺段支气管分布(图2);③可呈较高密度之团块状,伴实变及支气管气像,伴同侧胸腔积液(图3);④1例病灶位于右下肺门旁,球形实变高密度,5 d后复查,病灶变淡、变散,邻近区域出现大片淡薄雾状、磨玻璃样阴影,肺纹理可见并出现胸腔积液(图4);⑤双肺多发、多形态、多区域病灶(前述多形态出现)(图5);⑥随着病情演变,出现纤维化改变(图6)。

图1 病例1, 34岁,孕38周,低热37.8 ℃,核酸检测阴性,CT未见明显胸腔积液Fig.1 Case 1, 34-year old female with 38 weeks gestation, 37.8 ℃,RT-PCR(-), no obvious pleural effusion in CTA: ground-glass opacity in upper lobe of right lung; B: mixed ground-glass opacity in lower lobe of left lung; C: ground-glass opacity in subpleural field of right lung; D: ground-glass opacity in lower lobe of right lung; RT-PCR: reverse transcription polymerase chain reaction; CT: computed tomography.

图2 病例2, 40岁,剖宫产术后出现咳嗽,发热38.0 ℃,核酸检测阳性,CT未见明显胸腔积液Fig.2 Case 2, 40-year old female with caesarean section, cough,38.0 ℃,RT-PCR(+),no obvious pleural effusion in CTA: slightly infiltrated shadows around right bronchus; B: multiple bilateral ground-glass opacities in both lungs; RT-PCR: reverse transcription polymerase chain reaction; CT: computed tomography.

图3 病例3, 27岁,剖宫产术后3 d,发热39.2 ℃,核酸检测阴性,CT显示左侧少量胸腔积液Fig.3 Case 3, 27-year old female,3 days after caesarean section, 39.2 ℃,RT-PCR(-),pleural effusion on the left in CTA: pathy consolidation in lower lobe of left lung; B: mixed ground-glass opacity in upper lobe of left lung; C: a small amount of pleural effusion on the left side demonstrated in CT(arrow); D: mixed ground-glass opacity in left lung (coronal plane); RT-PCR: reverse transcription polymerase chain reaction; CT: computed tomography.

图4 病例4, 26岁,孕38周,低热37.8 ℃,核酸检测阴性,CT显示右侧胸腔积液Fig.4 Case 4, 26-year old female with 38 weeks gestation, 37.8 ℃,RT-PCR(-),pleural effusion on the right in CTA: pathy consolidation in lower lobe of right lung; B: obvious absorption 5 days later and ground-glass opacity remained in right lung with right pleural effusion; RT-PCR: reverse transcription polymerase chain reaction; CT: computed tomography.

图5 病例5, 27岁,孕38周,咳嗽低热3 d,核酸检测阳性,CT显示左侧少量胸腔积液Fig.5 Case 5, 27-year old female with 38 weeks gestation, cough with lower fever,RT-PCR(+),pleural effusion on the left in CTA: multiple pathy consolidation in both lungs with left pleural effusion; B: lesions were located in subpleural fields; RT-PCR: reverse transcription polymerase chain reaction; CT: computed tomography.
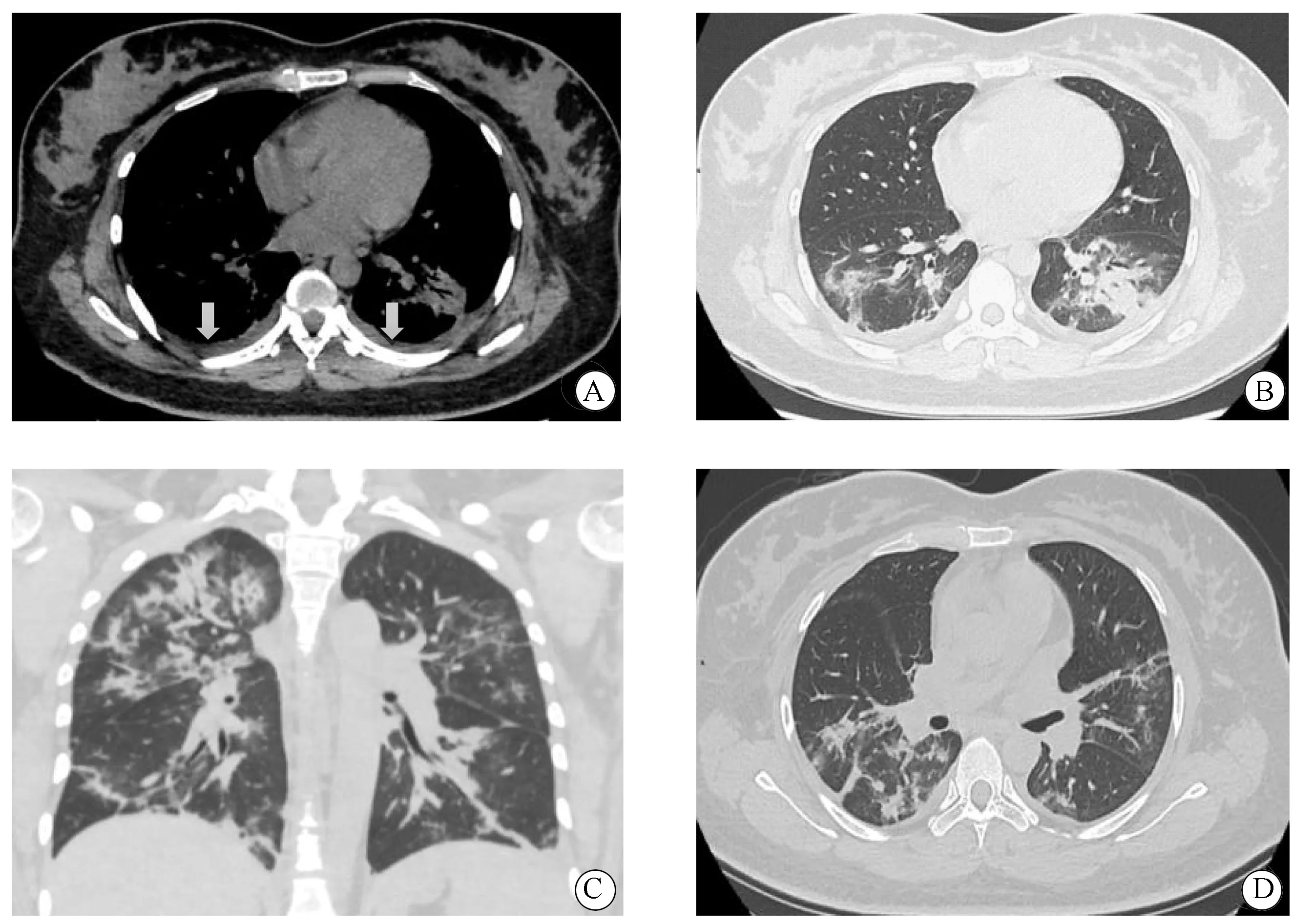
图6 病例6,33岁,剖宫产术后3 d,发热38.5 ℃,核酸检测阳性,CT显示双侧胸腔积液Fig.6 Case 6, 33-year old female,3 days after caesarean section, 38.5 ℃,RT-PCR(+),pleural effusion on both sides in CTA,B: multiple bilateral mixed ground-glass opacities with pleural effusion on both sides(arrow); C,D: infiltration, consolidation, and fibrosis were coexisted in both lungs; RT-PCR: reverse transcription polymerase chain reaction; CT: computed tomography.
2 讨论
2.1 影像在新型冠状病毒肺炎诊断中具有重要价值
多数学者[4]将新型冠状病毒肺炎的影像学表现分为4期,即发病早期、进展期、重症期及缓解期,也有分为超早期、早期、快速进展期、实变期及消散期的。王卫国等[5]报道,早期表现不典型,表现为单发或多发的局限性磨玻璃影、结节或非常淡薄的小斑片磨玻璃阴影,大片磨玻璃阴影少见,病变多分布于中、下叶,多位于胸膜下,与本组病例一致,本组病例主要表现为早、中期病变,未见重症病例。
新冠肺炎患者病程的不同时期有其对应的病理变化。超早期或早期患者可无临床症状,CT表现为局灶性磨玻璃阴影、小叶中心结节、小叶间隔增厚,病灶大多位于中下肺、胸膜下区域,此阶段的病理改变为肺泡间隔毛细血管扩张充血、肺泡内渗出及小叶间隔间质水肿;随着病程进展,肺泡内细胞聚集增多,间质渗出水肿加重并开始出现纤维素样渗出,CT上由小片状影演变为大片融合实变,密度增高并可见支气管气像;及至实变期,肺泡腔纤维性渗出逐渐明显,肺泡壁毛细血管充血消退,此阶段影像以实变为主;若病情得到控制,病变慢慢消散,肺内实变区缩小,出现纤维条索影直至吸收,病理上小叶间隔持续增厚,支气管壁扭曲增厚,此过程可能需要较长时间[6]。需要指出的是,以上各期并非各自单独存在,有不同程度交叉甚至反复,因个体差异也有不同表现。
孕产妇新型冠状病毒肺炎的肺部CT表现与其他人群一致,无明显不同之处,但易出现胸腔积液改变,本组病例比例达48.1%(13/27),多为单侧,其中1例重度子痫患者出现双侧胸腔积液及腹腔积液改变;胸水多出现于病程中期以后,早期很少出现。
2.2 妊娠期新冠肺炎患者发生胸腔积液的原因分析
妊娠期总血容量从孕6周开始增加,至32~34周达高峰,平均增加约35%,可达1 500 mL(以血浆量为主),易出现生理性贫血;心率自孕8~10周开始逐渐增快,至34~36周达高峰。妊娠后期,因子宫增大,横膈受压上抬,可使心脏向左前方移位并轻度增大,同时呼吸频率增加,换气量增加,有过度通气现象。因妊娠子宫压迫盆腔静脉,使下肢血液回流受阻,故妊娠后期常出现足踝及小腿浮肿,少数可出现下肢或会阴部静脉曲张,孕期水潴留为正常生理性改变。整个孕期母体内总体液量增加平均为6.5 L,包括血容量及组织间液同步增加;组织间液的潴留主要因为雌激素增加、血浆白蛋白下降、静脉压增高等因素。分娩后胎儿胎盘循环终止,组织间隙水分回至血循环,血容量再次增加,产后2~5 d可暂时性增高,随着产妇大量出汗和排尿,产后2~5周血容量恢复至正常。
在正常情况下,胸膜腔内含有5~20 mL的液体,不断地循环和更新,产生和吸收处于动态平衡,CT上是无法显示的。炎性细胞刺激胸膜,造成毛细血管通透性增加,导致渗出液增多,即形成胸水。笔者认为,由于孕产妇自身的血液、循环系统及新陈代谢特点,本身就处于水潴留状态,在炎性反应刺激下,相较于正常其他人群更容易出现胸腔渗出增加,故而容易在CT上显示出胸腔积液改变。
本组病例还有一个重要特点,已经出生的14例新生儿核酸检测均为阴性,提示胎盘屏障可能具有阻止SARS-CoV2通过的功能。孕产妇新冠病毒患者是否比其他病原微生物感染者更容易出现胸腔积液以及积液的出现和量的多少能否作为判断病情的参考依据,尚需大数据、多中心研究从基础、临床等多方面予以论证,黄明莉等[7]报道妊娠合并肺炎及甲型H1N1流感病死率较高[26.3%(5/19)],目前笔者接诊的病例中,尚未出现死亡病例。
新型冠状病毒肺炎是新发疾病,未知因素很多[8-9],因本组病例数量有限,同时由于诸多因素限制,未能全程、有效地搜集每一位患者的资料,未能形成系统、有效的数据系统,另外未有形成多中心、大样本资料,故仅从影像学方面探究一二,希望起到抛砖引玉的作用。后续笔者还将继续对数据进行追踪、随访,期望能进一步完善本研究。
