外伤性睫状体分离综合治疗的临床研究
2020-05-18尚彦霞赵迷英王艳辉霍涛师彦敏牛倩
尚彦霞 赵迷英 王艳辉 霍涛 师彦敏 牛倩
外伤性睫状体分离是眼科外伤常见病、多发病,单纯的睫状体分离常因眼前段外伤所致,另外睫状体分离也在复杂眼外伤中合并存在。笔者通过对本院睫状体分离患者进行诊断及治疗的观察与总结,对睫状体分离临床综合疗效分析,报道如下。
1 资料与方法
1.1 一般资料 自2014年1月至2017年1月河北省眼科医院收治的眼外伤患者中,经B超、超声生物显微镜检查(UBM)联合房角镜检查存在睫状体分离的125例患者,其中男106例,女19例;年龄15~62岁,平均(35.00±4.36)岁;致伤原因:爆竹击伤29例,木质物击伤19例,石头击伤12例,铁器击伤18例,脚踢伤4例,车祸9例,树枝碰伤5例,车门击伤2例,砂轮击伤7例,电瓶爆炸1例,酒瓶盖击伤1例,水龙头碰伤1例,摔倒碰伤7例,玻璃扎伤1例,拳头击伤6例,方向盘碰伤1例,自行车把击伤1例,气压管崩伤1例。就诊时间:最短1 h,最长3个月,平均就诊时间(10.12±3.26) d。
1.2 治疗方法
1.2.1 对于睫状体分离早期患者,睫状体分离范围(≤90°),行药物治疗和(或)睫状体光凝治疗,促进睫状体分离的复位。
1.2.2 对于屈光间质好的患者,采用房角镜直视下睫状体缝合复位术治疗睫状体分离。术中使用盐酸利多卡因注射液(上海复兴朝晖)+盐酸罗哌卡因注射液(齐鲁制药)等量混合液球后阻滞麻醉,球结膜下浸润麻醉,开睑器开睑,0.5%聚维酮碘(山西诺成制药)冲洗结膜囊。近角膜缘行经角膜前房穿刺,前房注入黏弹剂,加深前房并且升高眼内压,术中利用光导纤维照明,用消毒好的房角镜检查360°房角,病变区域行巩膜定压,更利于分离口的观察。确定睫状体分离的部位和范围,同时做好标记。已标记范围处沿角膜缘剪开球结膜,电凝止血,在房角镜下使用进口10-0 缝线,距角膜缘后1.5~2 mm,平行角膜缘进针,跨度1~2 mm,确定缝合于睫状体上后再出针、 结扎。缝合时宜采用双排交错镶嵌式缝合,两排间距约 0.5 mm。对位缝合结膜切口, 结膜下注射地塞米松磷酸钠注射液(辰欣药业)3 mg,术毕包扎。与传统睫状体复位相比,直视下睫状体缝合复位术具有治愈率高、操作时间短、术后反应轻等明显优势。直视下的精准治疗,大大的缩短了手术时间,降低了患者的痛苦。
1.2.3 对于大范围睫状体分离(>180°)的患者,放射状巩膜切开点式缝合术可以一次手术治疗睫状体分离,避免二次手术。术前给予硝酸毛果芸香碱滴眼液缩瞳,盐酸利多卡因注射液+盐酸罗哌卡因注射液等量混合液球后阻滞麻醉,球结膜下浸润麻醉,开睑器开睑,0.5%聚维酮碘冲洗结膜囊。睫状体分离部位,沿角膜缘剪开球结膜做以穹隆为基底的结膜瓣 ,暴露巩膜。于角膜缘后1~2 mm间垂直于角膜缘放射状全层切开巩膜,角膜缘后1~2 mm处用10-0缝线由切口一侧巩膜进针,同时缝合部分睫状体组织,至切口另一侧巩膜出针( 显微镜下确认睫状体缝合) ,结扎缝线;间距 2.0~2.5 mm,睫状体分离范围内依次放射状全层切开巩膜,点式缝合分离的睫状体,直至全部缝合分离的睫状体。术后给予阿托品散瞳、预防感染、皮质类固醇激素,促进睫状体复位,减轻术后反应。如术后眼压过高或高眼压持续时间较长则给予降眼压药物治疗。此种术式对大范围睫状体分离患者组织损伤小,缝合疗效确切。
1.2.4 伴有睫状体分离的复杂性眼外伤患者,常常存在不同程度的玻璃体积血,视网膜脱离,脉络膜脱离等,对于此类复杂性眼外伤患者,行玻璃体切除联合睫状体复位术是行之有效的。聚维酮碘常规消毒,铺无菌巾,盐酸利多卡因注射液+盐酸罗哌卡因注射液等量混合液,球后阻滞麻醉,球结膜下浸润麻醉,建立标准的经巩膜睫状体扁平部玻璃体切除三通道,眼内灌注位置则需避让睫状体分离处,首先行玻璃体切除,解除视网膜牵拉,复位视网膜,气—液交换后,用10-0聚丙烯线距离角膜缘约1.5 mm处,由巩膜表面垂直进针,缝合睫状体组织进入玻璃体腔,再经睫状体巩膜出针,距进针点约2个钟点位出针,下一针的进针点距前一针的出针点后1个钟点,如此连续缝合。这种改良的褥式缝合缩短了针间距,可以保证每个针距只有一个钟点的距离,从而使睫状体与巩膜更贴附更紧密。一般为避免大出血,进出针位置应避开3点、9点位,因此处为睫状长动脉穿出处。
1.3 观察指标 (1)手术前后最佳矫正视力、眼压情况。(2)术前视网膜电图(ERG),礼堂诱发电位(VEP)检查了解视网膜功能。(3)术前均行房角镜及UBM检查睫状体脱离情况并定位睫状体上腔与前房贯通的离断口位置及范围,并术后随访复查。(4)术前B超检查玻璃体视网膜病变情况。
1.4 手术疗效评价 术后随访患者3~6个月,所有患者术后随访项目为最佳矫正视力、眼压(NCT)、经UBM检查睫状体复位情况。
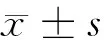
2 结果
2.1 手术前后视力情况比较 术后矫正视力≥0.05者48例(38.40%),矫正视力>0.3者24例(19.20%),术后视力较术前明显提高(P<0.05)。见表1。
表1 0术前与术后视力情况(最佳矫正视力) n=125,眼
2.2 眼压情况 术前平均眼压(6.48±2.17)mm Hg,术后平均眼压(15.26±2.61)mm Hg,术后较术前眼压明显提高(t=0.685,P<0.05)。见表2。
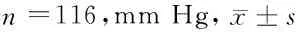

时间平均眼压术前6.48±2.17术后15.26±2.61t值0.685P值0.045
注:摘除眼球9例,未检测眼压
2.3 睫状体复位情况 本组患者术后随访3~6个月,其中9例患者因伤情极重,一期行眼内容摘除+人工骨植入术, 116例患者通过UBM检查复查睫状体复位情况。其中109例睫状体复位成功,视网膜在位良好,手术成功率87.20%(109/125)。7例患者睫状体上腔仍可见液性暗区,2例患者为一期行睫状体光凝术治疗,复位不佳,再次行睫状体复位手术治疗,术后复查睫状体复位良好;2例患者分离范围较术前显著缩小,再次行二期复位手术,术后睫状体复位良好;另3例患者未探及睫状体分离离断口,术后眼压低,使用20%甘露醇(石家庄四药)静脉滴注或50%葡萄糖注射液(辰欣药业)药物治疗半个月,1例患者睫状体复位良好,眼压恢复正常; 2例患者术后持续性低眼压,因术中发现患者伤情较重,睫状突组织部分撕脱、挛缩,考虑患者因为眼部挫伤严重,睫状突功能下降,房水分泌功能严重受损,导致眼球萎缩,终放弃治疗。见表3,图1~3。

表3 睫状体复位情况 例
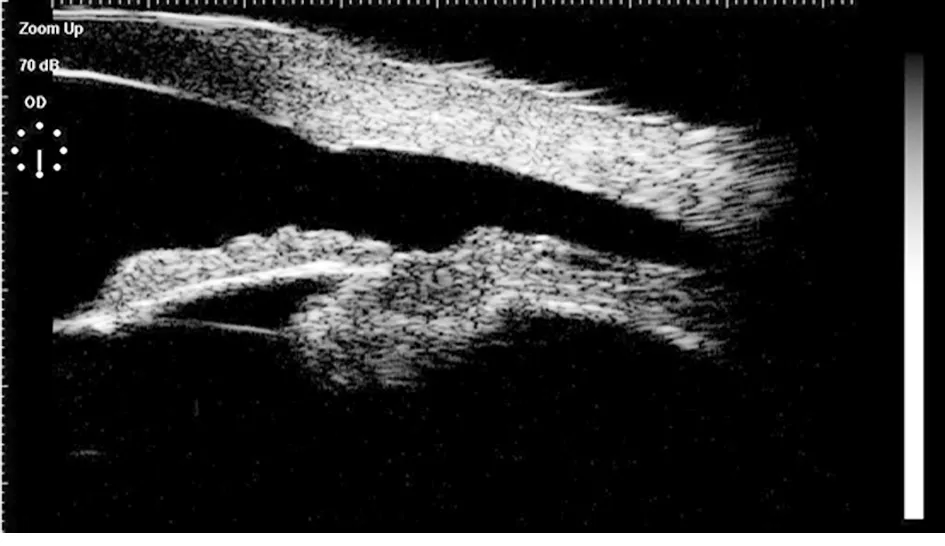
图1 外伤后睫状体分离UBM图片
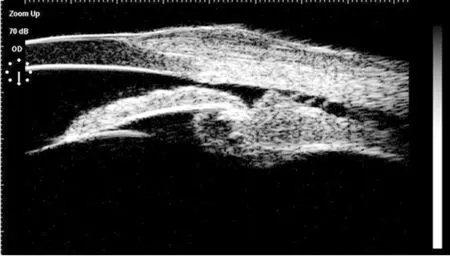
图2 手术后7 d睫状体复位UBM图片
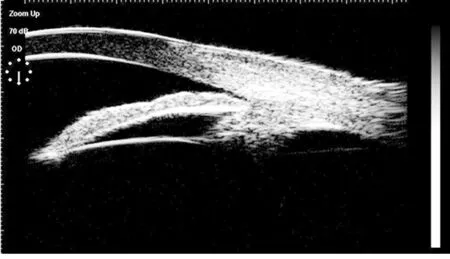
图3 手术后1个月睫状体复位UBM图片
3 讨论
外伤性睫状体分离即当眼球遭受较强钝性外伤的瞬间,因角巩膜发生急剧变形,从而房水迅速向后冲击,此冲击力作用于房角各个方向,因此引起睫状肌纵行纤维附着在巩膜突上的肌腱断裂,从而导致睫状肌纵行纤维与巩膜之间分离,睫状体上腔与前房贯通,因而形成房水引流旁路,导致低眼压[1]。而持续性低眼压甚至引起眼球萎缩及永久性视功能障碍[2]。外伤性睫状体分离一般具有以下临床特点: 钝、挫伤病史,低眼压,视力下降,浅前房,典型的黄斑水肿等眼底改变。然而睫状体的位置较为隐匿,当睫状体分离同时伴有角膜水肿、前房积血、渗出等并发症时,传统的三面镜及房角镜等检查因受眼压高低及屈光间质清晰度等因素的影响,对睫状体分离口的定位困难,从而导致诊断困难,而延误治疗。结合本组病例,125例患者中,64.80%(81例)的患者为复合眼外伤患者,患者角膜、晶状体、玻璃体、视网膜等损伤的存在,易导致医生忽略对睫状体的观察,从而延误治疗。随着UBM检查的广泛深入开展,其作为一种无创伤高清晰的眼前段成像技术,可以在活体状态下了解眼前段结构,为临床诊断提供一种新的检查手段并为临床治疗提供确凿的证据[3,4]。UBM检查虽然能弥补因屈光间质等因素导致的前房角镜的不足,同时因其在检查时无法对眼球施压的不足,导致对于前房极浅的裂隙极窄的睫状体分离也难以发现,因此我们主张术前采用两者结合的方法,既解决了屈光间质不清的问题,也解决了UBM不能施压的缺陷。同时,我们认为从事眼外伤的医务工作者,在观察患者病情时应做到全面,仔细,对于隐匿部位亦要认真检查,避免疏漏,只有掌握了最全面的信息,才能制定出对患者最为有益的治疗方案。
20世纪80年代国外文献曾有报道用激光对睫状体脱离进行治疗并获得成功[5,6]。激光治疗睫状体分离是通过其热效应使组织产生炎症效应,造成组织黏连,使其分离区复位,治疗简单、安全,避免了手术所导致的并发症。同时对于大范围睫状体分离患者,术后有残余睫状体分离者可行补充激光治疗,减少手术次数,降低患者痛苦。本组病例中10例10只眼(睫状体分离范围<60°)经1~3次光凝治疗后,术后视力≤0.1者2只眼,0.1~0.6者6只眼,≥0.6者2只眼。术后8只眼眼压≥16 mm Hg。2例患者治疗后效果欠佳,行手术治疗,术后睫状体复位良好。根据治疗这组病人的治疗经验建议:对于睫状体分离范围较大,脱离的间隙较深,瞳孔变形严重,光凝反应不能达到粘连的效应,前房较浅,在房角镜或Goldman三面镜下看不到房角者应采取手术治疗。无上述情况时如果3次光凝术后眼压仍不能提高且UBM提示仍有部分钟点的睫状体分离不能复位,即应当果断采取睫状体缝合术治疗,避免长时间低眼压,黄斑水肿,从而导致视功能不可逆的下降[7]。
睫状体缝合复位术是目前普遍认可的睫状体分离复位的方法,大家认为能达到较好的解剖复位、疗效确切,眼压恢复,黄斑水肿减轻,对视功能有所保护[8]。房角镜直视下放射状巩膜切开点式缝合复位术与传统睫状体缝合术相比有以下的优点:(1)术中房角镜直视下行手术治疗,仅缝合睫状体分离的范围,提高了手术成功率;(2)手术中避免做巩膜瓣,缩短了手术时间,减少患者痛苦,减少创伤;(3)手术放射状切口,直视下缝合睫状体组织,手术确切;(4)同以往改良手术相比,缝针在直视下进行安全性提高;同时减少缝线在睫状体组织存留,减轻炎性反应;(5)一次手术成功,减少二次手术,降低医疗成本[9]。当然手术术式的选择需根据术者经验及习惯,能够最小创伤、良好复位为手术的第一目的。
对于多组织损伤的严重眼外伤,由于早期眼部组织处于充血水肿期,脆性大,易出血,因此本组72例病例均在伤后1~2周手术治疗,其中54例行单纯玻璃体切除+C3F8气体或硅油填充;18例采用玻璃体切除+C3F8气体或硅油填充+睫状体复位手术,当患者进入伤后1-2周时,创伤反应基本平稳,组织充血水肿减轻,术中可见大部分玻璃体液化并形成后脱离,玻璃体内细胞性增生刚刚开始,尚未形成致密的机化条索,视网膜未见明显僵硬,术中也不易发生大量出血。同时于脉络膜上腔的积血而言,此时凝固状态的积血开始液化,术中较容易从巩膜切口处排出。因此,准确地把握手术时机是手术成功的关键[10]。采用联合手术的优点有以下几点[11,12]:(1)联合手术在将混浊的晶状体、玻璃体一并切除时,同时一期缝合复位睫状体,减少了手术次数,降低了手术创伤,明显改善了术后视力,避免了患者多次手术的痛苦。(2)玻璃体腔填充硅油或是惰性气体,从而形成有利的顶压作用,更有利于睫状体分离的复位。(3)稳定的灌注压的使用,可以带来术中眼压的平稳,降低了因眼压波动而造成的手术风险,易于手术的操作。(4)晶状体和玻璃体的去除,彻底地解除了晶状体悬韧带及基底部玻璃体对于睫状体的向心性牵拉,从而促进睫状体的复位。(5)玻璃体切除时可清除嵌顿于房角和睫状体离断口的玻璃体,对房角功能的恢复非常有利。(6)连续褥式缝合睫状体复位术,不需全层切开巩膜,操作简便,手术创伤小,同时手术操作可以重复进行,因此避免了传统睫状体复位术因大范围切开巩膜而造成的眼前段缺血等严重并发症的发生[13,14]。
外伤性睫状体分离是眼外伤多发病,常见病,可独立存在,亦可见于复合性眼外伤。患者效果取决于多种因素,诸如睫状体分离范围,睫状突及睫状体功能状态,外伤后就诊时间,是否伴随眼部其他并发症等,因此对患者睫状体分离准确定位,及时救治,个体化规范治疗是治疗成功的关键[15-17]。
