阴囊超声用于选择梗阻性无精子症治疗方法
2020-05-03李康宁邓又斌李开艳
李康宁,余 杨*,邓又斌,李开艳,王 涛
(1.华中科技大学同济医学院同济医院超声影像科,2.泌尿外科,湖北 武汉 430030)
男性因素所致不育比例高达40%~50%,其中10%~20%为无精子症,梗阻性无精子症在不育症男性中的检出率可达6.1%~13.6%[1]。超声在不育检查中发挥着重要作用,既往研究多集中于如何鉴别梗阻性无精子症和非梗阻性无精子症,因前者多数可通过手术纠正而不需要额外辅助生殖技术(assisted reproductive technique, ART)[2];但手术重建输精管在梗阻范围广泛、梗阻时间长的病例中存在远期通畅率不佳等问题[3]。本研究尝试利用超声筛选输精管复通术适应证,为临床选择治疗方式提供依据。
1 资料与方法
1.1 一般资料 前瞻性收集2017年2月—2019年2月因不育症于华中科技大学同济医院接受阴囊超声检查患者,共纳入93例梗阻性无精子症患者,年龄24~57岁,平均(34.3±7.1)岁;记录其病史、体格检查、精液分析、内分泌检查及基因检测结果。患者均自愿参加课题研究,并签署知情同意书。
入组标准:①至少重复收集2次精液样本,并经2010版WHO分析方法证实无精子存在;②体检睾丸大小正常;③血清卵泡刺激素(follicle-stimulating hormone, FSH)、黄体生成素(luteinizing hormone, LH)及睾酮值均正常。排除标准:①影响下丘脑-垂体-性腺轴的疾病,包括先天性疾病克兰费尔特综合征(Klinefelter syndrome,染色体核型为XXY)、高泌乳素血症、服用阿片样或其他中枢神经系统激活药物、肥胖等;②影响睾丸生精功能的疾病,包括Y染色体微缺失、流行性腮腺炎睾丸炎、睾丸扭转/外伤、隐睾症、精索静脉曲张等。
根据术中探查情况分成2组:取精组(27例),术中未见输精管,或输精管多节段或全程细小,切开未见管腔结构,或输精管医源性损伤离断回缩,无法行输精管吻合术,需要采取显微外科附睾精子抽吸术(microsurgical epididymal sperm aspiration, MESA)或睾丸精子抽吸术(testicular sperm extraction, TESE)联合体外受精(in vitro fertilization, IVF)或卵细胞浆内单精子注射(intracytoplasmic sperm injection, ICSI)。重建组(66例):输精管纡曲、僵直,多位于近端输精管,或输精管局部连续性中断,近睾端穿刺可见精子,远睾端穿刺未见精子,直接行附睾-输精管或输精管-输精管吻合术。
1.2 仪器与方法 采用Phillips EPIQ5彩色多普勒超声诊断仪,高频线阵探头L12-5,频率5~12 Hz;GE Logiq E9彩色多普勒超声诊断仪,高频线阵探头ML6-15,频率6~15 Hz。由1名高年资超声主治医师在不知晓临床资料的情况下完成全部检查。嘱患者仰卧,充分暴露阴囊,以多切面依次观察两侧睾丸、附睾及输精管,评估附睾形态是否正常,附睾管是否扩张及扩张程度;输精管是否缺失或细小,输精管是否扩张及扩张程度;附睾及输精管是否存在钙化。记录睾丸大小,依据公式(体积=π/6×长×宽×高)计算睾丸体积,沿扩张的附睾管及输精管长轴测量最宽处内径。分别统计每侧阴囊超声所见。
1.3 统计学分析 采用SPSS 24.0统计分析软件。以±s表示睾丸体积、附睾管、输精管内径,采用两独立样本t检验进行组间比较。以频数描述分类资料,采用χ2检验进行组间比较。以ROC曲线评价根据附睾管内径筛选梗阻性无精子症治疗方式的临界值、敏感度、特异度、阳性预测值、阴性预测值和准确率。P<0.05为差异有统计学意义。
2 结果
根据病史、实验室检查、基因检测、超声报告及术中探查情况,将梗阻病因分为:①炎症因素:既往有一次或多次附睾炎病史,精液内检出白细胞,超声及术中见附睾实质回声不均、附睾管扩张、附睾呈结节样改变、多位于附睾尾(图1);②结核因素:既往局部或全身结核病史,超声附睾炎基础上可见附睾内较多强光点,输精管呈串珠样改变,以术中活检为金标准;③先天性因素:发现囊性纤维化转膜传导调节因子(cystic fibrosis transmembrane conductance regulator, CFTR)基因突变,超声及术中探查示输精管单侧或双侧、部分或完全发育不良,可合并附睾、精囊的发育不良(图2);④医源性因素:既往腹股沟疝修补术、输精管结扎术或其他阴囊手术史(图3、4);⑤以上各项均不典型时可归类为罕见因素,如1例睾丸-附睾分离症,睾丸生精功能正常, 但精子不能进入附睾获能进一步成熟。
本研究部分患者同时存在两种以上因素,如取精组中2例曾接受单侧腹股沟疝修补术,合并双侧先天性输精管发育不良;重建组1例左侧输精管发育不良,右侧附睾炎,仅行右侧附睾-输精管吻合术。2组病因学分类有明显统计学差异(χ2=84.226,P<0.001),见表1。对结核感染和先天性发育不良患者多采用MESA或TESE联合IVF或ICSI,普通炎症和医源性所致者更倾向选择附睾-输精管或输精管-输精管吻合术。

图1 患者男,35岁,梗阻性无精子症,精浆生化弹性硬蛋白酶及白细胞含量增高,α-糖苷酶含量减低,结合病史诊断附睾炎合并附睾梗阻, 最终成功行附睾输精管吻合术 A.超声显示附睾体部结节样低回声,CDFI示周边及内部血流信号丰富; B.附睾头部附睾管呈网状扩张 图2 患者男,29岁,梗阻性无精子症,基因检测证实CFTR基因突变 附睾管明显扩张,附睾形态异常,附睾尾显示不清,输精管走行区未见厚壁管状结构

表1 梗阻性无精子症病因学分类(例)
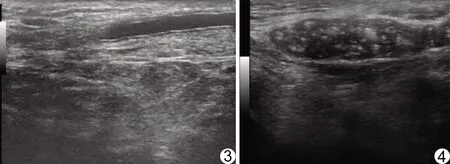
图3 患者男,57岁,梗阻性无精子症 1990年接受输精管结扎术, 本次为恢复生育接受输精管复通术 超声显示近端输精管扩张,远端输精管连续性中断 图4 患者男,27岁,梗阻性无精子症 儿童期曾接受腹股沟疝修补术,腹股沟区结节触痛阳性 超声示输精管断端边界清晰低回声结节,内部见弥漫分布点状强回声,术后病理见纤维组织及上皮细胞增生,炎性细胞浸润,间质内可见精子,考虑腹股沟疝修补术损伤输精管, 导致精子漏出形成异物肉芽肿
取精组和重建组的睾丸体积及输精管内径差异无明显统计学意义(P均>0.05),两组间在附睾管内径、附睾及输精管发育不良和钙化上有统计学差异(P均<0.05),见表2。
本研究以附睾管扩张内径作为独立筛选MESA指标,ROC曲线下面积为0.931(95%可信区间:0.892,0.971),显示诊断价值较高(图5)。如以附睾管内径0.55 mm作为临界值,诊断敏感性87.47%,特异度86.70%,阳性预测值77.82%,阴性预测值92.76%,准确性87.03%。
3 讨论
梗阻性无精子症指在生精功能正常情况下精液里缺乏精子存在,患者睾丸体积,FSH、LH及睾酮均正常,可伴精液中一种或多种成分含量减低[4]。外科手术和ART均可使这类患者受益。输精管再吻合复通后,超过90%病例可出现精子,50%以上可获得妊娠[5],而单次显微外科抽吸术后妊娠率为20%,联合ICSI妊娠率约为40%[6]。相比MESA后行IVF或ICSI,输精管复通术更成功,且成本更低。因此,评估梗阻性无精子症时,正确鉴别手术可纠正者及筛选适合辅助生殖技术病例十分重要。

表2 梗阻性无精子症超声表现
注:*:输精管完全发育不良和输精管不扩张时内径数值计0;#:1例接受单侧附睾-输精管吻合,仅统计一侧超声表现
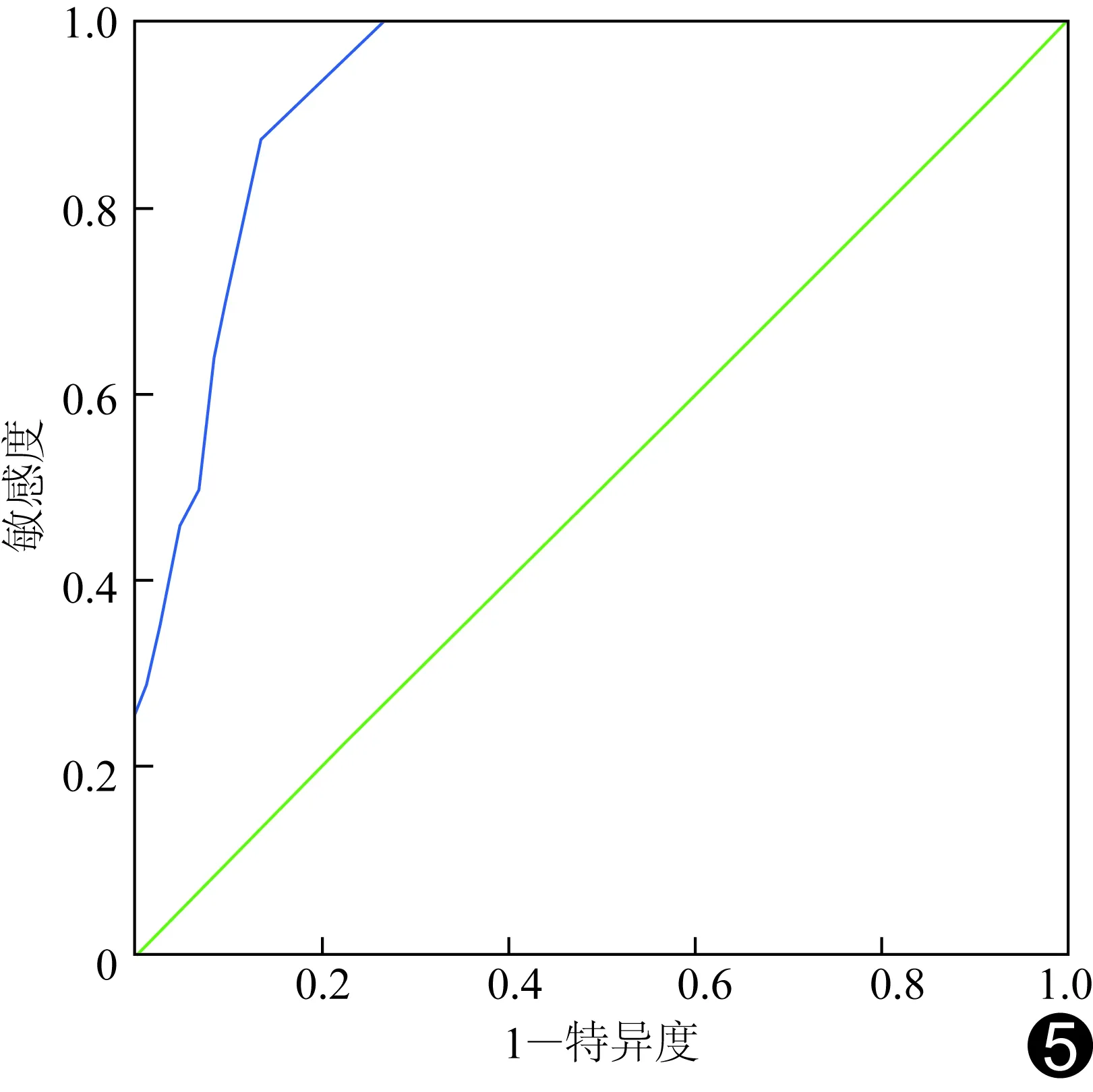
图5 以附睾管扩张内径作为独立筛选MESA指标的ROC曲线
梗阻性无精子症与多种因素相关,主要包括感染性梗阻(主要病原体包括淋病纳瑟菌、沙眼衣原体及结核杆菌)、先天性梗阻及医源性梗阻[7]。既往研究[8-9]显示附睾梗阻多由感染所致,而输精管结扎术或腹股沟疝修补术易造成输精管梗阻[5],梗阻输精管重建术对于上述两种因素所致梗阻性无精子症的效果均优于ART;而先天性输精管发育不良所致梗阻往往需要辅助MESA[10-11]。本研究结果与之基本相同,进一步细分感染源,发现对结核患者多需采用MESA或TESE,推测与结核易造成输精管广泛纤维化[12]、无法满足可供手术重建的健康输精管范围有关,钙化是结核病的典型超声征象之一[13],本研究附睾及输精管钙化组间分布差异有统计学意义,提示一旦确诊生殖道结核,需尽早规范治疗,减缓输精管梗阻。
约25%梗阻性无精子症为先天性双侧输精管缺如(congenital bilateral absence of the vas deferens, CBAVD)及其相关疾病所致,99%的CBAVD和43%单侧输精管发育不良患者至少有一个CFTR基因突变[14],因输精管全程或远端管腔完全闭锁而无法进行手术重建。术前准确筛查有助于避免不必要的手术探查。CBAVD主要超声表现为输精管走行区域未见厚壁管状结构,可合并附睾尾发育不良,呈条索样改变;或近端输精管明显扩张、远端输精管显示不清;近端附睾管常扩张。本研究取精组附睾管内径较重建组明显增宽,以附睾管内径0.55 mm作为临界值筛选需要MESA者准确率达87.03%,推测与CFTR基因突变引发的病理生理改变,即外分泌腺细胞分泌黏液不能被及时清除而大量积滞于导管内引起导管明显扩张有关[14]。通过扩张附睾管内径推测存在输精管发育不良,更有利于初学者进行判断。
睾丸体积在一定程度上反映生精能力,是预测MESA成功率的良好指标[15]。本研究2组间睾丸体积差异无统计学意义,提示在一定程度上排除了睾丸生精能力对梗阻性无精子症患者声像图的影响。2组输精管内径亦无明显差异,可能因感染所致附睾梗阻和双侧完全性输精管发育不良是本研究中导致梗阻性无精子症的最主要原因,前者输精管不扩张,后者输精管闭锁,统计分析时予以剔除,导致样本量不足。
本研究主要局限性在于未行经直肠超声评估精囊和射精管。精液量明显减少、精液内果糖含量减低时,超声显示精囊扩张、精囊穿刺液存在精子可诊断射精管梗阻。射精管梗阻因素分为胚胎时期残留的囊性病灶(包括米勒管囊肿、精囊囊肿、射精管囊肿)引起的射精管外压型梗阻和感染、尿道手术引起的射精管瘢痕形成狭窄;对前者可通过囊肿抽吸术缓解梗阻,后者则需在超声引导下行经尿道射精管切开术。因射精管梗阻在梗阻性无精子症病因中仅占不足5%[16],本研究仅行阴囊超声,未来可同期行经直肠超声检查,以更加全面地评估可被手术纠正的梗阻性无精子症的超声特征。
阴囊超声对于选择梗阻性无精子症治疗方式具有重要临床意义。发现附睾管内径>0.55 mm、附睾形态异常、输精管细小或缺失、输精管或附睾管钙化等超声征象提示输精管重建术效果不佳,可采用精子抽吸术,避免不必要的手术探查。
