超声乳化联合不同类型IOL植入对年龄相关性白内障的影响
2020-01-08姜玉珍
姜玉珍
0 引言
白内障是引起老年人视力下降或失明的主要眼科疾病之一,患者由于视功能受损,生活质量严重下降[1]。手术疗法是目前临床治疗白内障唯一有效的手段,白内障超声乳化联合人工晶状体植入术(phacoemulsification and intraocular lens implantation,Phaco+IOL)将白内障的手术疗效提升到新一个台阶,但由于IOL类型和厂家的不同,其治疗效果也存在一定程度的差异[2-3]。为探讨不同类型IOL对年龄相关性白内障患者生物测量指标及术后并发症的影响,本文对我院行Phaco+IOL术的105例年龄相关性白内障患者进行了研究,报道如下。
1 对象和方法
1.1对象回顾性研究。选取我院2016-01/2017-01期间收治的拟行Phaco+IOL术的105例年龄相关性白内障患者为研究对象,纳入标准:(1)年龄60~79岁;(2)均经临床检查确诊为白内障;(3)术前晶状体Emery核硬度分级Ⅱ~Ⅳ级[4];(4)术前眼压不超过21mmHg,晶状体厚度4.0~5.0mm;(5)本研究经我院伦理委员会批准;(6)患者及其家属均同意手术方案,并签署知情同意书。排除标准:(1)既往有眼角膜手术史者;(2)认知功能障碍者;(3)伴有精神异常者;(4)青光眼、葡萄膜炎、视网膜脱落等眼部疾病者;(5)严重肾、肝、心功能异常者;(6)糖尿病患者;(7)不接受手术治疗者。将我院行手术治疗的105例年龄相关性白内障患者按照植入不同类型人工晶状体,分为A组(35例51眼)、B组(35例49眼)和C组(35例52眼)。三组性别、年龄、合并症等一般资料比较,差异无统计学意义(P>0.05),具有可比性,见表1。
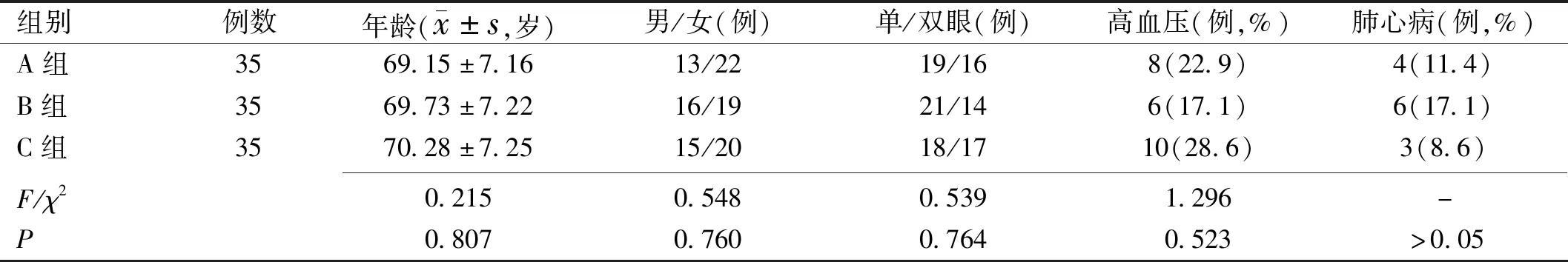
表1 三组患者一般资料比较
注:A组:植入三片式IOL;B组:植入单片式Natural IOL;C组:植入单片式Rayner IOL;-:表示采用Fisher确切概率法。
1.2方法
1.2.1手术方法三组患者术前均行验光、视力、眼压、前房角镜检查、眼部B超、眼底镜检查、超声生物显微镜(UBM)检查等眼部相关检查,同时行常规全身检查,有合并症者给予相应对症治疗,均择期行Phaco+IOL术。患者入手术室后,取仰卧位,术前使用复方托吡卡胺滴眼剂散瞳,而后用4g/L盐酸奥布卡因滴眼液行表面麻醉,常规消毒、无菌操作,11∶00方位角膜后缘3mm做直线形巩膜隧道切口,2∶30方位做透明角膜辅助切口(3.2mm),1/2角膜深度,12∶00位行前房穿刺并注入黏弹剂,行直径5~5.5mm的连续环形撕囊,采用AMO Diplomax超声乳化仪吸除碎核和皮质,抛光前后囊,注入黏弹剂,囊袋内分别置入相应的IOL,A组为三片式IOL(光学直径6.0mm、总直径13mm、襻夹角5度),B组为单片式Natural IOL(光学直径6.0mm、总直径13mm、襻夹角0度),C组为单片式Rayner IOL(光学直径6.25mm、总直径12.50mm、前房深度4.97mm)。调整囊膜和晶状体位置,吸除黏弹剂,电凝封闭手术切口,包扎术眼。术后妥布霉素地塞米松滴眼液点眼4次/d,双氯芬酸钠滴眼液和硫酸软骨素滴眼液点眼4次/d,点眼疗程共2wk。
1.2.2观察指标生物测量指标:采用非接触眼压计测量三组患者术前和术后3mo眼压(IOP),使用UBM测量三组患者术前和术后3mo房角开放距离(AOD500)、小梁虹膜夹角(TIA)、中央前房深度(ACD)、小梁睫状体距离(TCPD),AOD500指以距巩膜突500μm的巩膜内缘处为A点,做A点与巩膜突之间的连线,于A点做该连线的垂直线与虹膜相交于B点,两点之间的距离即为500μm处前房角的开放距离;TIA指以巩膜突为顶点,其前500μm处小梁网上的1个点与虹膜隐窝顶点之间的连线和相应虹膜处的1个点与虹膜隐窝顶点间连线的夹角;ACD为前房顶点(即角膜内表面顶点)至晶状体前极的距离;TCPD:从巩膜突沿角巩膜内表面向前500μm处,从此点做虹膜的垂直线,延伸与睫状体相交的另一点,两点间距离为TCPD;参照《各种视力换算表》[5],患者距离视力表5m处检查三组患者裸眼视力和最佳矫正视力(BCVA),均换算成LogMAR视力;采用前房角镜检查患者四象限(上、下、鼻侧、颞侧象限)房角状况,房角按Scheie房角分类法[6]分为宽、窄两种类型,比较三组术前和术后3mo各象限房角变化。
晶状体居中性:术后1、3mo复查,采用眼前节分析仪采集眼前节图像,以瞳孔中心为参照,测量、计算人工晶状体的水平、垂直偏移。
术后并发症:行裂隙灯检查,观察术后三组患者是否出现结膜充血、角膜水肿、晶状体混浊、后囊褶皱等术后并发症。

2 结果
2.1三组术前术后IOP、AOD500、TIA500、ACD、TCPD比较术后3mo,A、B、C组IOP均明显下降,差异均有统计学意义(t=5.426、5.421、5.681,均P<0.05);AOD500、TIA500、ACD、TCPD均明显升高,差异均有统计学意义(AOD500:t=5.659、5.324、3.451,均P<0.05;TIA500:t=8.062、5.437、5.384,均P<0.05;ACD:t=14.742、10.765、13.446,均P<0.05;TCPD:t=6.324、6.310、5.634,均P<0.05);A组ACD和TIA500明显高于B、C组,差异均有统计学意义(P<0.05),三组间其他指标差异均无统计学意义(P>0.05),见表2。

表2 三组不同时期IOP、AOD500、TIA500、ACD、TCPD比较
注:A组:植入三片式IOL;B组:植入单片式Natural IOL;C组:植入单片式Rayner IOL。
2.2三组术前术后裸眼视力和BCVA比较术后3mo,A、B、C组裸眼视力和BCVA均明显改善,差异均有统计学意义(裸眼视力:t=17.136、15.096、14.987,均P<0.05;BCVA:t=27.967、25.816、24.157,均P<0.05),三组裸眼视力和BCVA差异均无统计学意义(P>0.05),见表3。
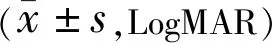
表3 三组不同时期裸眼视力和BCVA比较
注:A组:植入三片式IOL;B组:植入单片式Natural IOL;C组:植入单片式Rayner IOL。
2.3三组不同时期房角结构比较术后3mo,A、B、C组各象限房角均明显增宽,差异均有统计学意义(上象限:χ2=31.328、24.546、22.243,均P<0.025;下象限:χ2=24.595、23.549、20.376,均P<0.05;鼻侧象限:χ2=22.905、18.068、17.190,均P<0.05;颞侧象限:χ2=26.882、20.056、18.959,均P<0.05),三组间房角结构差异无统计学意义(P>0.05),见表4。
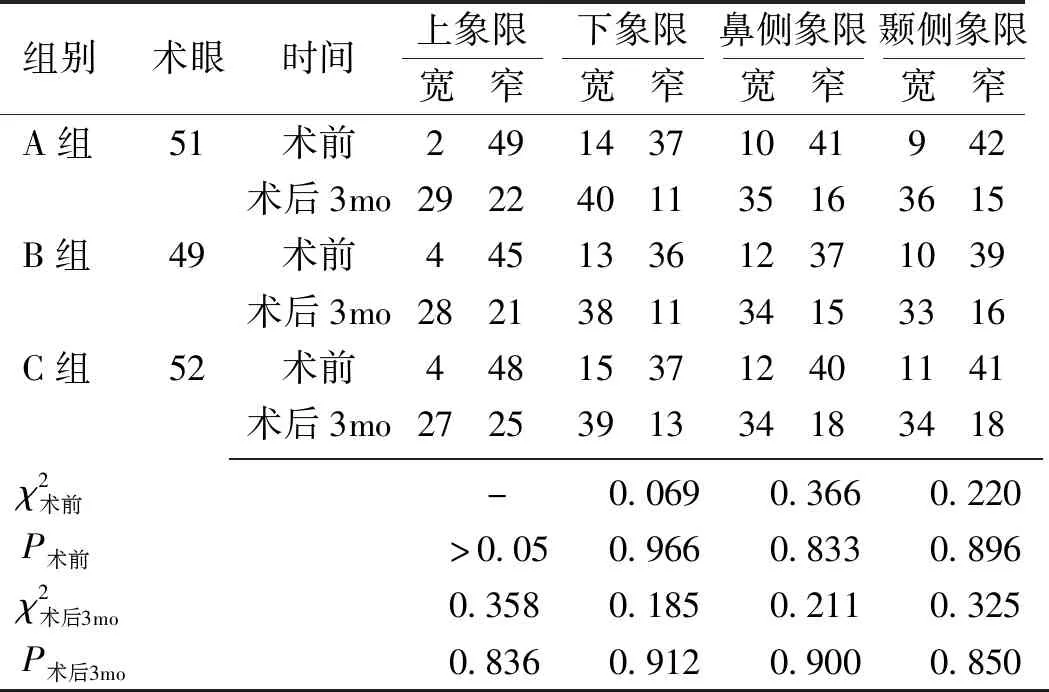
表4 三组术前术后房角构成比较 眼
注:A组:植入三片式IOL;B组:植入单片式Natural IOL;C组:植入单片式Rayner IOL;-:表示采用Fisher确切概率法。
2.4三组术后晶状体居中性比较A、B、C组术后1、3mo人工晶状体垂直偏移、水平偏移组间比较,差异均有统计学意义(P<0.001),A组术后1、3mo人工晶状体垂直偏移、水平偏移均低于B、C组,差异均有统计学意义(P<0.001),B、C组间垂直偏移、水平偏移差异无统计学意义(P>0.05);A、B、C组三组术后1、3mo人工晶状体垂直偏移、水平偏移组内比较,差异均无统计学意义(水平偏移:t=1.690、1.820、1.820,均P>0.05;垂直偏移:t=1.315、1.820、1.578,均P>0.05),见表5。
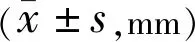
表5 三组术后1、3mo晶状体居中性比较
注:A组:植入三片式IOL;B组:植入单片式Natural IOL;C组:植入单片式Rayner IOL。
2.5三组术后并发症比较三组术后后囊褶皱发生率比较,差异有统计学意义(P<0.05),三组其他术后并发症发生率差异无统计学意义(P>0.05),见表6。

表6 三组术后并发症比较 眼(%)
注:A组:植入三片式IOL;B组:植入单片式Natural IOL;C组:植入单片式Rayner IOL;-:表示采用Fisher确切概率法。
3 讨论
随着年龄增长,晶状体纤维不断增生,上皮细胞的持续分化,导致老年人晶状体增大、增厚,若晶状体发生混浊,晶状体虹膜隔受膨胀晶状体的推挤而前移,使周边虹膜膨隆、前房变浅、房角变窄[7-8]。老年人晶状体悬韧带松弛,晶状体位置稳定性较差,Phaco+IOL术可有效改善年龄相关性白内障患者病情,因IOL材料质地和生产厂家的不同,IOL厚度也不一,影响术后疗效[9]。根据IOL光学部间连接和支撑襻设计的不同,可将其分为单片式和三片式IOL,单片式IOL的光学部和支撑襻均取自同一材料、两者间无人为连接,三片式IOL光学部和支撑襻是由不同材料连接而成,不同厂家生产的IOL厚度差别约1mm[10-11]。本研究对我院收治的105例年龄相关性白内障患者分别行Phaco+IOL(三片式、单片式Natural和Rayner)术,发现单片式和三片式IOL各有优缺点。
UBM可通过活体眼前段组织结构的超高频超声获得任何经线上眼前节切面的二维图像,还能显示受检者晶状体混浊程度、IOL位置,可通过数字转化技术快速精准地计算出距离、角度等形态学数据,是目前临床白内障诊断、辅助手术、术后疗效评价的有效手段[12-13]。本研究对三组患者术前、术后3mo的生物测量指标进行了对比研究,三组术后3mo IOP均明显下降,AOD500、TIA500、ACD、TCPD、各象限房角、裸眼视力和最佳矫正视力均明显上升,证实Phaco+IOL术可有效改善年龄相关性白内障患者的视力。IOL在眼内的稳定性主要取决于术中撕囊的完整性和IOL的类型,本研究105例患者术中均选择的是直径5~5.5mm的连续环形撕囊,撕囊直径过大容易导致IOL从囊袋内脱出,非对称性撕囊或囊袋放射状撕开均可引起囊袋收缩不对称,导致IOL的偏心或移位[14]。IOL光学部和支撑襻的材料、长度、性状、厚度等均能影响IOL在眼内的稳定性,本研究中单片式IOL光学部和支撑襻的材料是亲水性丙烯酸酯,质地柔软,术后对囊袋的张力相对较小,囊袋向心收缩力也小于三片式IOL,不易发生移位[15]。而三片式IOL光学部材料是疏水性丙烯酸酯,支撑襻的材料是聚甲基丙烯酸甲酯,软硬、韧性适中,支撑力强,不易引起晶状体移动[16]。本研究结果显示,A组术后ACD较B、C组深,究其原因为三片式IOL的光学直径6.0mm、总直径13mm、襻夹角5度,而晶状体囊袋的直径约10~11mm,三片式IOL袢完全与睫状体接触,其材料为PMMA,其支撑性强,可预防IOL前移和前房角变浅,而单片式IOL在支撑性和房角开放程度方面与三片式IOL相比无优越性。
A组术后1、3mo人工晶状体垂直偏移、水平偏移均低于B、C组,提示三片式IOL偏移更小,位置更稳定,居中性较好。A组术后后囊褶皱发生率明显高于B、C组,原因可能与三片式和单片式IOL光学部、支撑襻的材料不同有关,三片式IOL材料质地较硬,对囊袋的张力相对较大,囊袋向心收缩力较大,以导致IOL轻微移位、不对称[17]。人眼的屈光状态与ACD、晶状体厚度等密切相关,本研究唯一的不足之处是未对三组术后屈光状态进行探讨,需后期作进一步的深入研究。
综上所述,Phaco+单片式IOL术后眼内稳定性和安全性优于Phaco+三片式IOL术,但Phaco+三片式IOL术后ACD更深,可预防IOL前移,居中性更好,两者各有优缺点。Phaco联合单片式Natural、Rayner IOL术后生物测量指标及术后并发症无明显差异。
猜你喜欢
杂志排行
国际眼科杂志的其它文章
- Effect of GSH and niacin combination on protein oxidation,ER stress,glycation and aggregation in HLE cells under high glucose condition
- Evaluation of cerebral visual functions in low myopic adolescents
- 模拟失重对成年小鼠闪光视网膜电图和视网膜微循环的影响
- LV-EGFP标记兔角膜基质细胞体外基质层移植的实验观察
- 沉默SIAH1基因对H2O2诱导的人晶状体上皮细胞凋亡的影响
- 杞菊地黄丸治疗干眼症有效性及安全性的Meta分析
