活跃期分娩镇痛对经阴道分娩产妇产后认知功能的影响
2019-12-27吴亚萍瞿福娟郭楚
吴亚萍,瞿福娟,郭楚
产后认知功能障碍是指产前无精神障碍的产妇受围生期各种因素的影响,分娩后出现注意力和记忆力下降、语言理解能力受损的现象[1]。产后认知功能障碍在产后第1天发生率最高,随着时间的延长会逐渐恢复,但仍有部分产妇的认知功能损害呈持续性[2]。产妇对分娩过程的恐惧以及产程进展的疼痛是产后认知障碍的高危因素之一,故有学者认为经阴道分娩的产后认知功能障碍发生率高于剖宫产分娩[3]。硬膜外分娩镇痛技术可以有效缓解孕妇分娩时的疼痛,改善孕妇分娩时的应激状态,可能会降低产后认知障碍的发生率,但研究较少,结论尚不明确。本研究对比分析了分娩镇痛及未镇痛产妇产后的认知功能,为进一步明确分娩镇痛对产后认知功能障碍的影响提供理论依据。
1 对象与方法
1.1 研究对象选取2016年1月—2018年12月南通市通州区二甲人民医院(我院)产科经阴道分娩的产妇217例。纳入标准:①初产妇;②足月单胎妊娠;③入院时未临产或处于潜伏期;④无滥用药物或吸烟、酗酒史;⑤无精神疾病史,且直系亲属无精神疾病史。排除标准:①经阴道试产失败中转剖宫产;②产后失访;③有严重的妊娠期合并症或并发症;④拒绝本研究的随访及测评;⑤临产前未完成本研究设计的测评。按照自愿选择的原则将研究对象分为分娩镇痛组82例,非分娩镇痛组135例。所有纳入研究的孕妇均知情同意,本研究通过我院伦理委员会认可。
1.2 研究方法
1.2.1 分娩镇痛方法 分娩镇痛组产妇于宫口扩张3.0cm时在L2、L3间隙给予硬膜外穿刺,首先给予试验剂量1%利多卡因5 mL,5 min后测麻醉平面,然后给予0.1%罗哌卡因2 mg+芬太尼10 mg,导管后面接镇痛泵,持续给予0.1%罗哌卡因2 mg+芬太尼10 mg,每次8 mL,间隔30 min给药1次,直至胎盘娩出。
1.2.2 搜集数据及随访 纳入研究的孕妇入院时填写一般情况调查表,包括年龄、文化程度等,分别于入院时、产后第1天及产后第42天按照本研究采用的量表进行认知能力测评,测评人员统一接受相关培训,产后第42天的测评在门诊进行。
1.3 评估标准
1.3.1 视觉模拟评分(visual analogue score,VAS) 使用一条长约10cm的游动标尺,一面标有10个刻度,两端分别为“0”分端和“10”分端,分别代表 0~10分,0分表示无痛,10分代表难以忍受的剧烈疼痛,产妇根据自己的疼痛感觉进行评分,评分时机分别在宫口开至3cm、6cm、10cm时。
1.3.2 认知功能测评 ①蒙特利尔认知评估量表(Montreal cognitive assessment,MoCA),包括注意与集中、视结构技能、抽象思维、执行功能、语言、记忆、计算和定向力等8个认知领域的11个检查项目,总分为30分,得分≥26分为正常,得分<26分为认知功能障碍。②符号数字转换测验(symbol digit modalities test,SDMT90),主要测评学习新联想的能力、视觉-运动协调、精细运动、持久能力和操作速度。得分≥50分正常,分值越高表示瞬时记忆及协调能力越好。
1.4 统计学方法应用SPSS 23.0统计学软件进行数据分析。定量资料均数±标准差(±s)表示,组间比较采用t检验;定性资料用构成比或率表示,组间比较用χ2检验;多因素分析采用Logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 2组一般情况比较2组孕妇年龄、分娩孕周、总产程、高中及以下学历所占比例、入院时MoCA及SDMT90得分差异均无统计学意义(P>0.05),见表1。
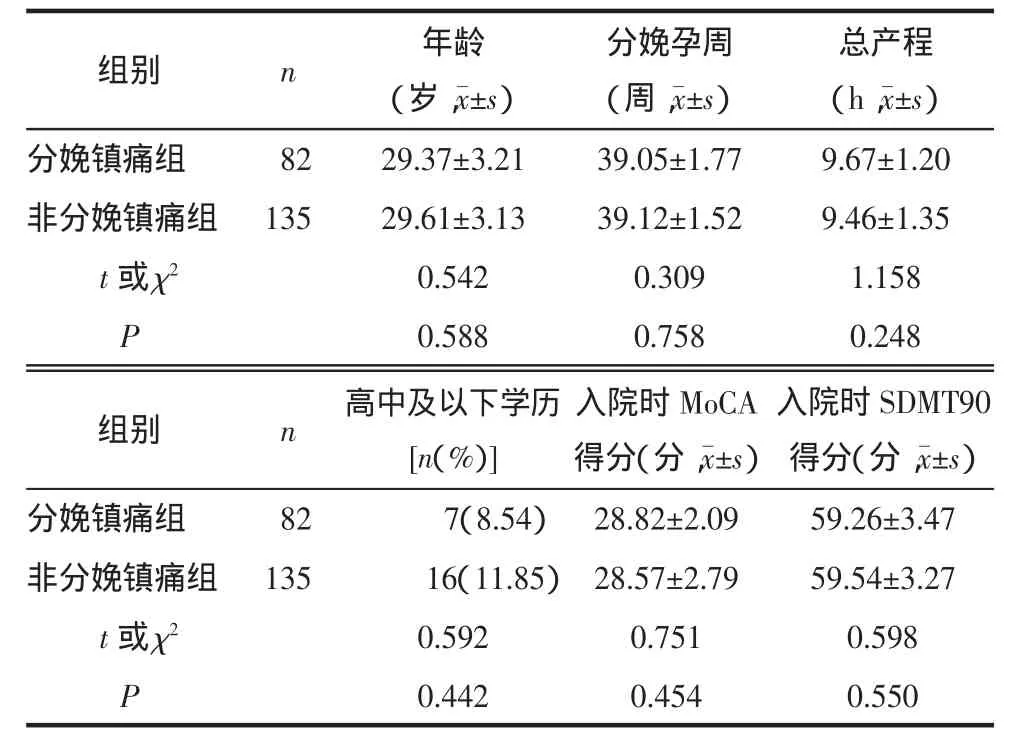
表1 2组一般情况比较
2.2 2组孕妇产程中各阶段VAS评分的比较分娩镇痛组孕妇宫口开6cm及10cm时VAS评分显著低于非分娩镇痛组,差异有统计学意义(P<0.001);2组宫口开3cm时VAS评分差异无统计学意义(P=0.775),见表 2。
表2 2组孕妇产程中各阶段VAS评分的比较 (分,±s)
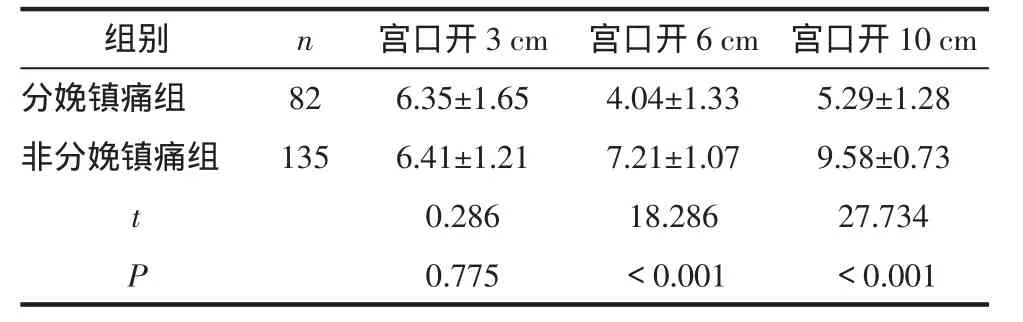
表2 2组孕妇产程中各阶段VAS评分的比较 (分,±s)
组别 n 宫口开3cm 宫口开6cm 宫口开10cm分娩镇痛组 82 6.35±1.65 4.04±1.33 5.29±1.28非分娩镇痛组 135 6.41±1.21 7.21±1.07 9.58±0.73 t 0.286 18.286 27.734 P 0.775 <0.001 <0.001
2.3 2组孕妇相关量表评分及认知功能障碍发生率的比较分娩镇痛组孕妇产后第1天MoCA及SDMT90得分高于非分娩镇痛组,认知功能障碍发生率低于非分娩镇痛组,差异有统计学意义(P<0.05);2组孕妇产后第42天MoCA、SDMT90得分及认知功能障碍发生率差异无统计学意义(P>0.05),见表3。
2.4 产后第1天认知功能障碍的多因素分析以产后第1天认知功能障碍为因变量,以年龄≥35岁、高中及以下学历、未使用分娩镇痛、宫口开3cm、6cm、10cm时VAS>5分为自变量进行Logistic回归,结果显示:未使用分娩镇痛、宫口开3cm、6cm、10cm时VAS>5分是产后第1天认知功能障碍的影响因素(P<0.05),是产后第1天认知功能障碍的危险因素。年龄≥35岁、高中及以下学历与产后第1天认知功能障碍无相关性(P>0.05),见表4。
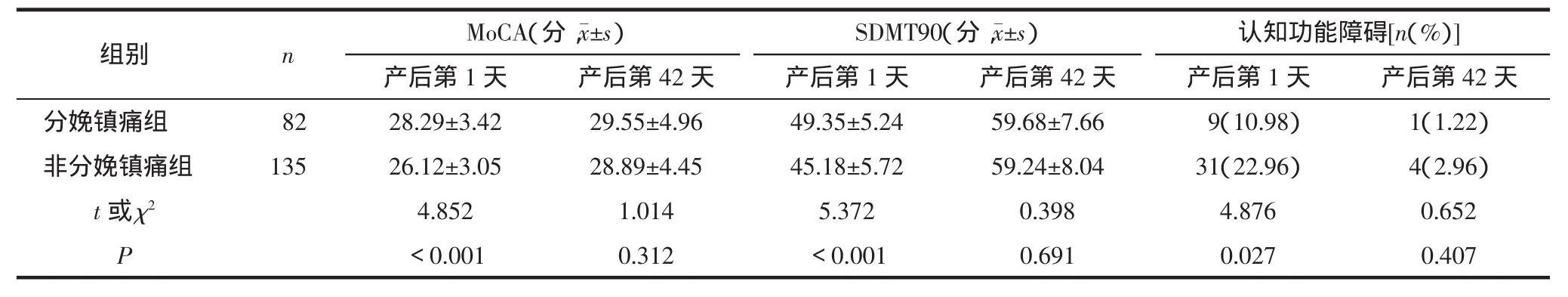
表3 2组孕妇相关量表评分及认知功能障碍发生率的比较
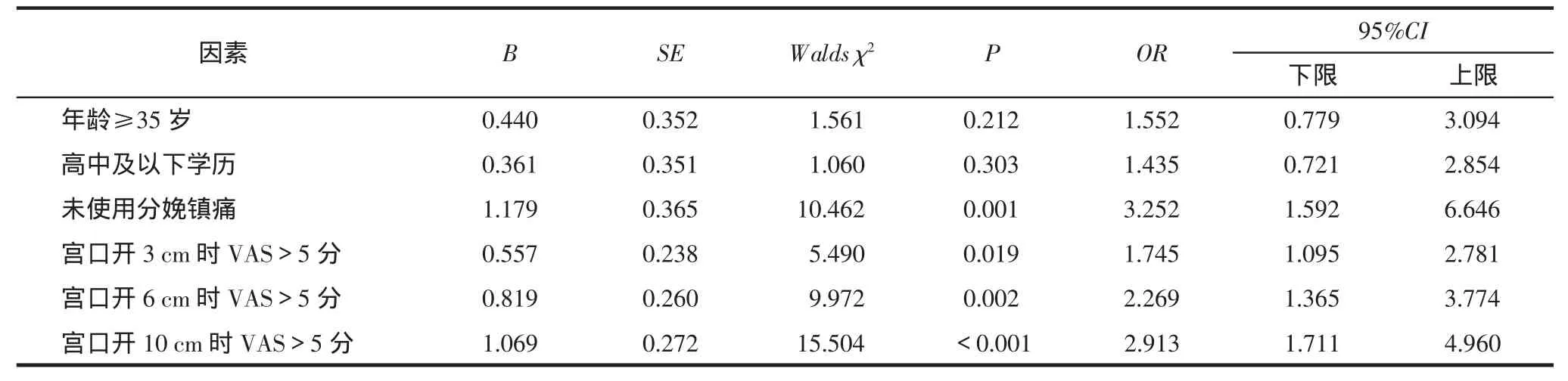
表4 产后第1天认知功能障碍的多因素分析
3 讨论
妊娠期间孕妇生理和心理均会发生显著变化,由于对分娩过程缺乏了解,易产生恐惧和焦虑,尤其是经阴道分娩时强烈的宫缩疼痛加重了产妇的负面心理,使机体处于应激状态,体内免疫应答激活白细胞介素 6(IL-6)、肿瘤坏死因子 α(TNF-α)、C 反应蛋白(CRP)等炎症因子大量释放[4],进入中枢神经系统并导致炎症级联反应,抑制海马神经元的生发,促进谷氨酰胺兴奋性神经毒性损伤,这一系列反应可能对机体的认知功能产生影响[5],容易引起产后早期认知功能障碍。硬膜外分娩镇痛具有镇痛起效快、用药量小、运动阻滞较轻和镇痛效果确切等优点[6],在临床上的应用逐年增多。但孕妇往往会担心麻醉药物是否会损伤中枢神经,引起产后认知功能障碍,为分娩镇痛的开展带来了困难[7]。鉴于此,国内有研究表明麻醉药物的应用并不会增加产后认知障碍的发生风险,甚至有学者认为硬膜外分娩镇痛可降低阴道分娩后第1天时认知功能障碍发生风险[8],这一论点也得到部分学者的证实。分娩过程有效的药物镇痛可以有效缓解产程过程中的疼痛刺激,降低机体血清IL-6的水平[9],在一定程度上抑制了分娩过程机体应激引起的免疫应答,其产后认知功能障碍的发生率明显低于未应用药物镇痛的产妇[10]。
本研究按照是否分娩镇痛分组进行前瞻性研究,首先对比了2组孕妇在产程不同时期的疼痛评分,由于分娩镇痛选择在活跃期开始,故宫口开3cm时疼痛无差异,但宫口开6cm、10cm时分娩镇痛组孕妇疼痛明显缓解。本研究选择MoCA量表联合SDMT90评估量表对孕妇进行认知功能测评,发现产后第1天时分娩镇痛的产妇两项量表得分均高于未选择分娩镇痛的产妇,而认知功能障碍的发生率也显著降低,但产后第42天时2组量表评分和认知功能障碍的发生率均无差异,说明分娩镇痛可以降低产妇产后第1天认知功能障碍的发生风险,而这种认知功能障碍可能是短暂的,多数会随着产后时间延长而恢复。多因素回归分析中进一步证实了产程的剧烈疼痛和未使用分娩镇痛是产后第1天认知功能障碍的独立危险因素,这与王坚伟等[8]的结论一致。但是本研究结果显示年龄≥35岁并不是产妇产后第1天认知功能障碍的影响因素,这与国内部分研究[3]结论不符,考虑由于本研究的病例数较少,不能准确反映整体人群的情况,今后的研究中将增加样本量,以得到更准确的结论。
综上,分娩镇痛可以有效地减轻分娩剧痛,缓解机体的应激状态,降低产后早期认知功能障碍的发生率,临床工作中应注重孕期宣教,解除其对麻醉药的顾虑,积极开展分娩镇痛以降低产后认知功能障碍的发生风险。
