扁桃体部分切除联合腺样体切除术治疗儿童阻塞性睡眠呼吸暂停低通气综合征的中期疗效
2019-12-20刘云亮李丽娟王晓晓吴振恭
刘云亮 李丽娟 李 涛 闫 燕 王晓晓 王 丽 吴振恭
(北京大学第三医院耳鼻咽喉科,北京 100191)
儿童阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea/hypopnea syndrome,OSAHS)是耳鼻喉科常见病、多发病,主要病因是扁桃体肥大和(或)腺样体肥大。扁桃体切除和(或)腺样体切除术是治疗儿童OSAHS的有效方式,已经取得国内外的共识。得益于低温等离子等手术器械的发展,扁桃体部分切除术近年来在国内外逐渐开展,其切除大部分扁桃体,保证口咽腔的通气,又保留部分扁桃体的生理功能。国内外不少研究已经肯定扁桃体部分切除术近期的疗效和安全性[1,2],但对中长期的安全性和疗效研究甚少。2013年7月~2016年7月我们对42例儿童OSAHS行扁桃体部分切除联合腺样体切除术,随访均超过3年,报道如下。
1 临床资料与方法
1.1 一般资料
本组42例,男 24例,女18例。年龄(62.8±16.7)月(2岁3个月~7岁11个月)。睡眠打鼾28例,张口呼吸9例,睡眠呼吸声粗5例。病程(17.0±14.0)月(3~60个月)。扁桃体双侧Ⅱ度15例,双侧Ⅲ度23例,一侧Ⅱ度一侧Ⅲ度4例,均无反复扁桃体炎的症状及体征。术前均行鼻内镜检查,腺样体占据后鼻孔截面积均≥60%。合并过敏性鼻炎7例,分泌性中耳炎4例,慢性鼻窦炎1例,慢性鼻窦炎、分泌性中耳炎1例。
病例选择标准:符合儿童OSAHS诊疗指南草案(乌鲁木齐)的诊断标准[3]:①有睡眠打鼾或张口呼吸、憋气等症状;②扁桃体和腺样体肥大;③多导睡眠仪检测阻塞性睡眠呼吸暂停指数(obstructive apnea index,OAI)>1次/h。
1.2 方法
1.2.1 手术方法 全麻下先行双侧扁桃体部分切除术,等离子刀切除扁桃体上2/3~3/4组织,保留扁桃体下1/3~1/4,术中特别注意保护好所保留扁桃体组织表面黏膜的完整性,充分止血。用导尿管拉起软腭,45°鼻窦内镜下等离子刀切除肥大的腺样体组织。
1.2.2 随访方法 2019年7月以电话及门诊复查的方式进行随访。检查内容包括:①术前后阻塞性睡眠呼吸暂停18量表(Obstructive Sleep Apnea 18,OSA-18)评分[4];②残余扁桃体及腺样体情况;③术后是否出现咽干、异物感等症状;④合并症术后情况。OSA-18量表包含5个大项目18个小项:睡眠障碍(1~4小项)、身体不适症状(5~8小项)、情绪症状(9~11小项)、白天功能状态(12~14小项)、照顾人员(父母)关切的问题(15~18小项),各小项1~7分表示严重程度,分值越高,严重程度越高。
1.3 统计学处理
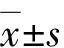
2 结果
术后无原发或继发性出血,术后1~3 d出院。13例有合并症患儿术后鼻炎、鼻窦炎症状均得到改善,发病频次由原来的1~2次/月变成术后1~2次/年,4例分泌性中耳炎无复发。42例随访(52.6±5.7)月(40~63个月),均未发现残余扁桃体反复炎症、肿大超过Ⅱ度或阻塞口咽腔需要再次手术者,未见腺样体复发肥大需要手术者,均未出现咽干、清嗓、异物感等症状,未见咽后淋巴滤泡明显增生表现。术前OSA-18量表评分明显高于术后,有合并症和无合并症患儿术前OSA-18量表评分明显高于术后(P<0.05),见表1。
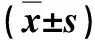
表1 术前后OSA-18量表评分比较 分
3 讨论
扁桃体及腺样体均为淋巴组织,具有免疫功能,尤其在儿童期,免疫防御功能不容忽视。虽有研究表明对于大龄儿童,扁桃体及腺样体切除对体液免疫及细胞免疫无明显影响[5,6],但对于小龄儿童的影响尚不可知,给家长也带来极大的心理负担。扁桃体全切将丧失扁桃体免疫功能,可能导致咽后壁淋巴滤泡、舌根淋巴组织、咽侧索等代偿性增生,出现咽干、咽异物感等各种症状,成人扁桃体切除术后,中远期可能出现新的不适,如咽干、异物感、清嗓等,发生率高达51.6%[7]。杨家岭等[8]报道OSAHS患儿双侧扁桃体全切术后6个月咽后淋巴滤泡增生率明显高于扁桃体部分切除术组。因此,扁桃体部分切除术具有理论和现实的依据,欧美国家已将扁桃体部分切除术作为治疗儿童尤其是低龄儿童OSAHS的主要术式[9],国内也在近年来纷纷开展。
腺样体切除联合扁桃体部分切除术的近期效果包括术后出血、术后发热、术后咽痛、术后淋巴滤泡增生均少于全切组,疗效与全切组相当[1,2]。Kir等[10]基于调查问卷的回顾性研究对335例OSAHS行扁桃体部分切除术患儿进行长期随访,中位随访时间是90个月,97%的父母报告所有症状全部或部分缓解,仅7例患儿出现单侧扁桃体再增生并行扁桃体切除术。磨宾宇等[11]对57例患儿高频电刀扁桃体部分切除术后随访5年,所有患儿均未出现呼吸道感染频次较术前增加的现象,4例残余扁桃体增生,但无须手术处理,4例出现咽干清嗓症状,比全切组低(13/62)。本研究平均随访时间52.6月,术后无一例出现原发性或继发性出血,患儿父母报告所有症状或部分症状缓解,未出现扁桃体腺样体再增生需要手术,也未出现反复咽干、清嗓、异物感、咽后淋巴滤泡明显增生表现,与上述研究结果基本相符,证实该术式中期疗效是安全有效的。
儿童OSA-18评分广泛应用于调查OSAHS儿童的生活质量,具有较高的敏感性和特异性,评分与扁桃体肥大程度、腺样体肥大程度、PSG严重程度呈正相关[12,13]。量表中包含打鼾、张口呼吸情况以及经常感冒或上呼吸道感染、鼻分泌物或黏鼻涕、吞咽食物困难等项目均是腺样体和扁桃体肥大常见的症状。本研究结果显示扁桃体部分切除联合腺样体切除能够明显降低OSAHS患儿OSA-18评分,证明该术式治疗儿童OSAHS的中期疗效是可靠的。
过敏性鼻炎、鼻窦炎及分泌性中耳炎等合并症可能影响儿童OSAHS手术的预后[14,15]。本组13例合并过敏性鼻炎、鼻窦炎和(或)分泌性中耳炎,术后症状均得到改善,发病频次由原来的1~2次/月变成术后1~2次/年,4例分泌性中耳炎无复发,术后评分与术前相比明显降低(t=21.826,P=0.000),说明有过敏性鼻炎、鼻窦炎和(或)分泌性中耳炎等合并症的OSAHS患儿行腺样体及扁桃体部分切除术,也能明显改善OSAHS症状。Kim等[16]研究表明腺样体切除并不能减少鼻窦炎的发作,与本研究结果不太符合,可能是本研究病例数过少,值得我们后期加大样本量进一步研究。
综上,扁桃体部分切除联合腺样体切除术能够有效降低OSAHS患儿OSA-18评分,且随访未发现复发和不良中期影响,治疗儿童OSAHS的中期疗效是确定的,值得在扁桃体肥大合并腺样体肥大引起的OSAHS患儿中推广。
