基于跟骨骨折影像学分析对跟骨矢状面分区的研究
2019-12-18李文祥施忠民
李文祥 施忠民
跟骨骨折约占成人足部骨折的30.34%,全身骨折的3.12%,其中跟骨关节内骨折约占57.95%[1]。尽管跟骨骨折的治疗技术已十分成熟,但其治疗方法的选择仍然存在争议[2]。其原因可能在于跟骨的不规则性导致骨折的多样性和复杂性,以及骨折固定方法的多样性,也可能与跟骨骨折分型不完善相关。
Sanders分型是目前指导跟骨骨折治疗和预后最常用的分型方法,该方法主要从冠状面对跟骨骨折严重程度进行区分[3]。早在1975年,已有学者提出跟骨骨折的三维治疗[4]。笔者认为,单纯从冠状面来考虑和分析跟骨骨折的治疗存在片面性,因为矢状面上的跟骨骨折特点同样重要,理由如下:①恢复Böhler角与Gissane角是跟骨骨折治疗的重要目标之一,而此两角均自跟骨矢状面测量;②跟骨高度和长度的恢复需在跟骨矢状面上进行评估;③选择切口时需根据跟骨矢状面上骨折块分布来决定;④钢板固定和螺钉固定为跟骨骨折治疗的常用固定方法,其大多在矢状面进行固定。
回顾国内外文献,有关跟骨骨折线和骨折块的文献报道很多,然而尚无学者提出跟骨矢状面的分区理论。我们对跟骨矢状面上跟骨骨折线和骨折块的特点进行研究,根据骨折线分布规律对跟骨矢状面分区进行探讨,并简单介绍其临床应用。
1 资料与方法
1.1 一般资料
纳入标准:①移位的跟骨骨折;②年龄18~80岁;③无其他部位骨折。排除标准:①非意外伤害引起;②病理性骨折;③开放性骨折;④术前伤肢存在关节功能异常的疾病;⑤影像学资料模糊或拍摄位置不标准。
对郑州市骨科医院2015年1月至2018年12月收治的跟骨骨折患者的病例资料进行回顾性分析,依据以上标准共纳入140例患者为研究对象,其中男78例,女62例,年龄为(42.0±0.6)岁(18~75岁)。骨折侧别为左侧63例,右侧77例。致伤原因为高处坠落伤121例,交通伤19例。Sanders分型为Ⅱ型101例,Ⅲ型35例,Ⅳ型4例。收集研究对象的影像学资料,包括侧位和轴位X线片、跟骨CT平扫图像与三维重建图像。
本研究获郑州市骨科医院伦理委员会批准。
1.2 研究方法
采用Photoshop软件将每例患者跟骨骨折X线片上的骨折线绘于正常跟骨X线侧位片上,每例患者建立1个图层,然后进行图层合并,以整体观察跟骨骨折线在跟骨矢状面的分布特点。观察矢状面上跟骨骨折的骨折线,统计常见骨折线的出现频率。观察每例患者跟骨矢状面的移位骨折块,统计主要移位骨折块的分布区域与移位方向。根据常见骨折线的走向和位置,绘制跟骨矢状面的分区图。
1.3 统计学方法
统计主要骨折线的出现频数,计算出现频率。统计主要骨折块出现频数,计算出现频率。
2 结果
所有患者中,106例(75.7%)出现第一骨折线,55例(39.3%)出现关节面下骨折线,79例(56.4%)出现舌形骨折线,49例(35.0%)出现后结节纵向骨折线,8例(5.7%)出现后结节上骨折线,71例(50.7%)出现后结节下骨折线,见图1。
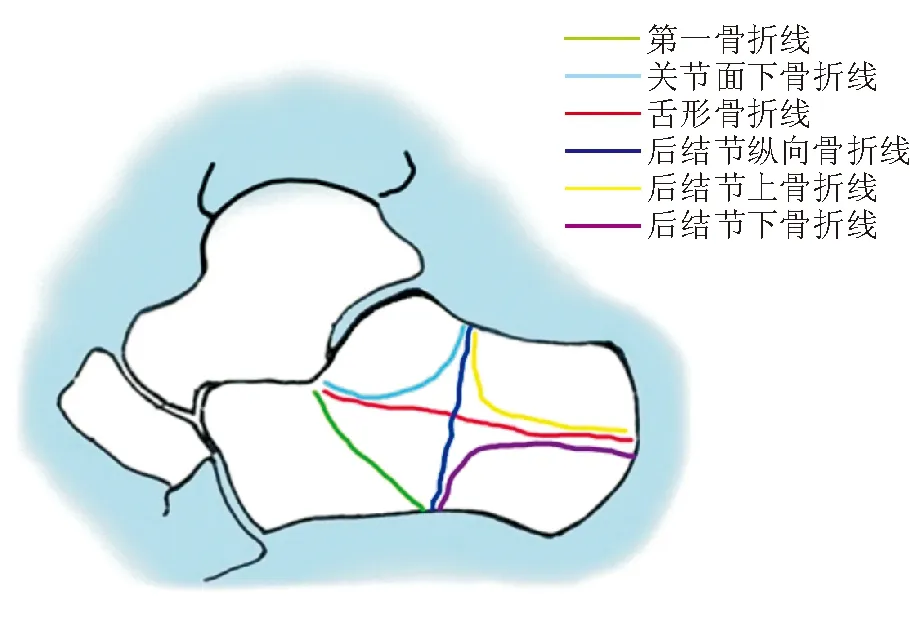
图1 跟骨矢状面骨折线分布示意图
跟骨矢状面主要移位骨折块包括:46例(32.9%)前结节骨折块,均为向上移位;56例(40.0%)后关节面骨折块,其中54例为向下移位,2例为向后上移位;127例(90.7%)产生跟骨后关节面下的骨质压缩;8例(5.7%)后结节上方骨折块,均为向上移位;47例(33.6%)后结节下方骨折块,均为向上移位;71例(50.7%)舌形骨折块,其中70例为前方向下后方的旋转移位,1例为整体向后上方移位;45例(32.1%)后结节主要骨折块,均为向上移位,其中40例为内翻移位,38例为引起跟骨长度减小的短缩移位。
将140例患者跟骨矢状面骨折线叠加后发现,有5条出现频率较高的骨折线,为第一骨折线(75.7%)、舌形骨折线(56.4%)、后结节下骨折线(50.7%)、关节面下骨折线(39.3%)和后结节纵向骨折线(35.0%)(图2)。由于后结节下骨折线和关节面下骨折线是其他骨折线的重叠部分,所以只将第一骨折线、舌形骨折线与后结节纵向骨折线绘制于跟骨矢状面,它们将跟骨矢状面分为5个区。参照文献[5]中跟骨骨折命名方法将跟骨矢状面分为5个区:前结节区(A区)、关节面区(S区)、压缩区(C区)、后结节上区(PS区)和后结节下区(PI区)(图3)。当S区与PS区合为一个整体时,被称为“Tounge-type segment”[6],本文简称为T区;当PS区与PI区合为一个整体时,被称为“posterior main segment”[5],本文简称为PM区。
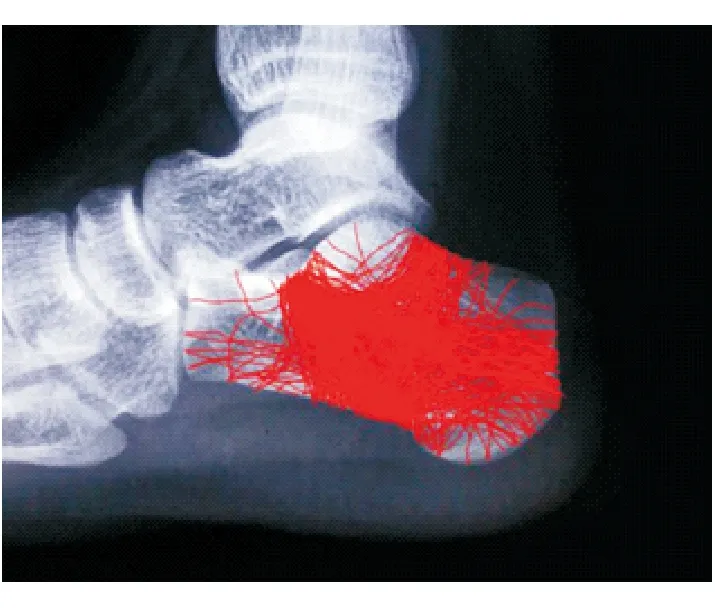
图2矢状面上跟骨骨折线分布图 红线为140例患者X线片上跟骨骨折线,将其叠加于同一张X线跟骨侧位片上,以此观察跟骨矢状面上主要骨折线分布规律
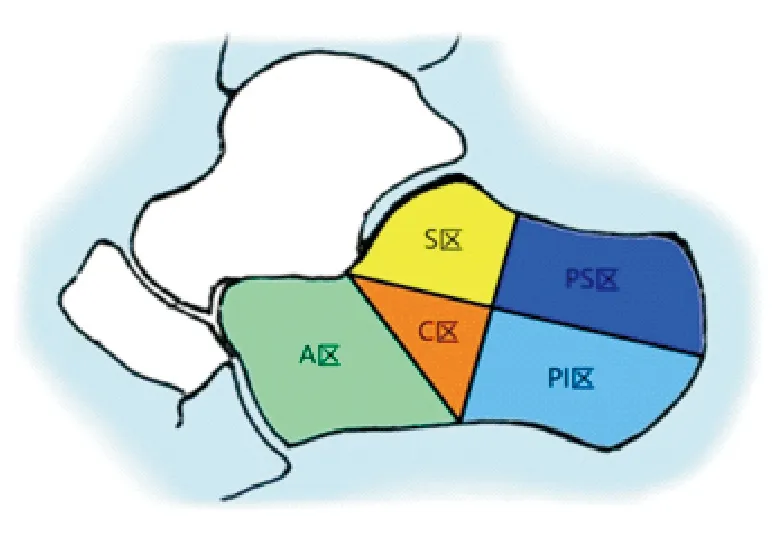
图3 跟骨矢状面分区示意图
3 讨论
骨骼分区理论在骨科学领域常被提出,比如Neer提出“肱骨近端四部分分区理论”、Luo提出“胫骨平台三柱分区理论”、Judet和Letournel提出“髋臼分区理论”等。骨骼分区理论常作为骨折分型理论的基础。尽管对于跟骨骨折的骨折线、常见骨折块和创伤机制等已有成熟认知,但目前尚无学者提出跟骨矢状面的分区理论。
3.1 跟骨矢状面分区的依据
跟骨骨折在跟骨矢状面的主要骨折线与骨折块是跟骨矢状面分区的依据。本研究中将140例患者跟骨矢状面的骨折线进行叠加后观察,可见5条出现频率较高的骨折线,即第一骨折线、舌形骨折线、后结节下方骨折线、关节面下骨折线和后结节纵向骨折线。这与文献报道基本相同。我们所描述的从Gissane角发出向足底方向走行的骨折线,即Essex-Lopresti描述的“第一骨折线”[6],本文中也称“第一骨折线”。从Gissane角发出,走行至关节面后方的骨折线,即Essex-Lopresti描述的形成后关节面压缩骨折块的“第二骨折线”,Soeur 也描述过该骨折线[7],本文中称之为“关节面下骨折线”。从Gissane角发出,走行至跟骨后结节后方的骨折线,即Essex-Lopresti描述的形成舌形骨折块的“第二骨折线”,本文中称“舌形骨折线”。从跟骨后关节面后方发出,走行至足底的纵向骨折线,即Sanders描述的形成“后结节主要骨折块”的骨折线,本文中称“后结节纵向骨折线”。此外,也有一些相对少见的骨折线,如前结节撕脱骨折线、后结节撕脱骨折线、跟骨结节内下方撕脱骨折线等,这些骨折线在以往文献中都有详细描述。
有关跟骨骨折块的研究,文献也有详细报道。1952年,Essex-Lopresti首次描述形成跟骨舌形骨折块和后关节面骨折块的创伤机制[6]。1975年,Soeur 等[7]描述了跟骨骨折矢状面上4个常见骨折块,即半月形的后关节面骨折块、Gissane角下方的三角形骨折块、棒状载距突皮质骨折块和前结节骨折块。2007年,Sanders等学者归纳了跟骨骨折常见骨折块,澄清了这些骨折块的命名,并用字母进行标识,包括位于前结节的前外侧骨折块、位于第一骨折线前方的前结节主要骨折块、极少发生移位的载距突骨折块、位于外侧的半月形关节面骨折块、舌形骨折块和后结节主要骨折块[5]。本研究显示,从跟骨矢状面观察到的主要移位骨折块包括前结节骨折块、关节面骨折块、后结节上方骨折块、后结节下方骨折块、舌形骨折块、后结节主要骨折块。本研究所观察到的骨折块与以往文献报道基本符合。
3.2 跟骨矢状面不同分区骨折块特点
通过骨折线叠加图可以观察到骨折线侵占较少的位置即为主要骨折块区域。跟骨不同分区有不同解剖特点,各区骨折块也有各自特点,熟悉这些特点是治疗跟骨骨折的前提。
A区参与跟骰关节构成,其形成通常由第一骨折线的位置决定。本研究中,A区骨折块除1例发生向内侧移位外均发生向外、向上移位。S区是跟骨骨折中最关键区域,了解S区骨折块的组成和移位方向是解剖复位跟骨后关节面的前提。本研究中,S区骨折块绝大多数发生向下移位,S区的外侧骨折块在向下移位的同时还会发生外翻移位,引起后关节面增宽。Romash等[4]认为C区常为崩裂的外侧壁骨折块。但是笔者认为,这一区域常受到压缩,复位后常形成明显空洞,空洞表面只剩下薄片状皮质骨。对于C区空洞的处理,大多数学者认为不需要植骨[8-9]。PS区是跟腱附着部,由于受伤时经常受到跟腱牵拉,本研究中PS区骨折块均发生向上移位。PI区是站立行走时人体与地面的重要接触点,通常也是创伤暴力的主要受力点,故此处骨折块常发生向上移位,有时伴压缩。PI区内下方为跖肌附着点,容易发生撕脱骨折。PM区是后结节的整体部分,因为其关系到跟骨高度、长度和力线,是跟骨骨折治疗中非常重要的部分。PM区骨折块通常发生向上剪切移位,同时伴有外移和内翻移位。PM区虽然在跗骨窦切口下不能被直视,但其位于表浅的皮下,非常适合牵引和撬拨复位。见图4。
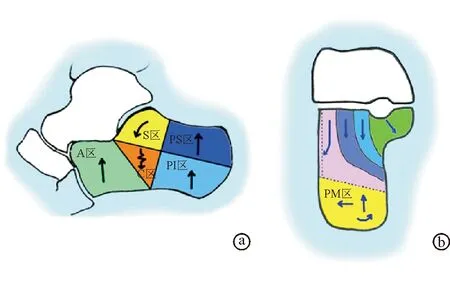
图4跟骨各区骨折块移位规律示意图(箭头所示为移位方向) a. 矢状面上跟骨各区的移位方向 b.冠状面上跟骨各区的移位方向:S区骨折块常发生向下移位,S区最外侧的骨折块同时发生向外侧翻转,PM区骨折块常同时发生3个方向的移位,即向上、向外、内翻移位
3.3 跟骨矢状面分区理论的临床应用
不同区域的骨骼软组织附着、骨密度、生物力学特点、骨折移位特点、手术切口显露方法、骨折复位方法和固定方法等均可能存在差异,所以骨骼分区理论常具有重要临床意义。回顾以往文献,有关跟骨各区骨折治疗有较多报道。A区骨折可参照Ochman等[10]总结的方法。S区骨折可参照Sanders分型。PS区骨折可参照文献[11]提出的分型进行治疗。C区骨折则关系到跟骨骨折是否需要植骨的问题,大多数学者认为不需植骨,C区骨折通常也不需要螺钉固定。T区舌形骨折可参照Essex-Lopresti介绍的复位和固定方法。对于PI区内下方的局部撕脱骨折,有学者建议当移位大于1.5 cm时可采用手术治疗。
跟骨矢状面分区可以指导跟骨骨折切口、复位方法和固定方法的选择。对于S区和A区的移位骨折,建议选择跗骨窦切口。对于T区的舌形骨折,建议选择跗骨窦切口,经此切口可采用Essex-Lopresti复位法在直视下完成舌形骨折块的精确复位。对于单纯PS区或单纯PM区的移位骨折,建议采用文献[12]所述的后外侧纵切口,也可采用闭合复位和经皮固定治疗。如为A区、S区、PM区均发生移位的骨折,应采用扩大的跗骨窦切口、“八”字形切口、外侧扩大的“L”形切口,使其更容易显露。
不同分区移位的跟骨骨折,其复位方法也不相同。选择复位方法主要根据骨折块的大小、数目和移位方向,本文仅介绍跗骨窦切口下不同分区骨折的复位方法。A区的骨折移位通常可在跗骨窦切口下直视复位。术者可使用骨膜剥离器将A区骨折块向足底方向按压,也可使用弯的止血钳插入至A区与距骨头的间隙,将止血钳头端弯部抵于A区上面,向下撬拨复位。S区的复位至关重要,如果是Sanders 2型骨折,只需将外侧关节面骨折块顶起即可良好复位跟骨后关节面;如果是Sanders 3型或4型骨折则需遵循从内向外的原则,即先复位内侧关节面,再复位外侧关节面,显露移位的内关节面骨折块后,使用骨膜剥离器将压缩的关节面向上顶起,用克氏针经距骨固定后内侧关节面骨折块,再复位外侧关节面,使用克氏针从外向内钻入进行临时固定。对T区的舌形骨折块采用Essex-Lopresti法复位。笔者习惯使用2.5 mm克氏针打入舌形骨折块,在跗骨窦切口下直视进行撬拨复位。PM区的后结节主要骨折块常存在向上、向外和内翻移位,需要在此区域垂直于外侧壁打入3.0 mm斯氏针,向下向后进行灵活牵引,同时将后结节内推,以纠正这些移位。这一操作常是复位跟骨骨折的第一步,需注意打入斯氏针时应垂直于跟骨后结节外侧壁,而非垂直于皮肤。另外,应注意不要损伤内侧的神经血管。如果是A区、S区、PM区均发生移位的骨折,笔者通常先作PM区闭合斯氏针牵引复位,在助手牵引下或在撑开器维持下[13],复位A区并用克氏针经骰骨固定A区,再复位固定S区,最后重新复位和固定PM区。见图5。
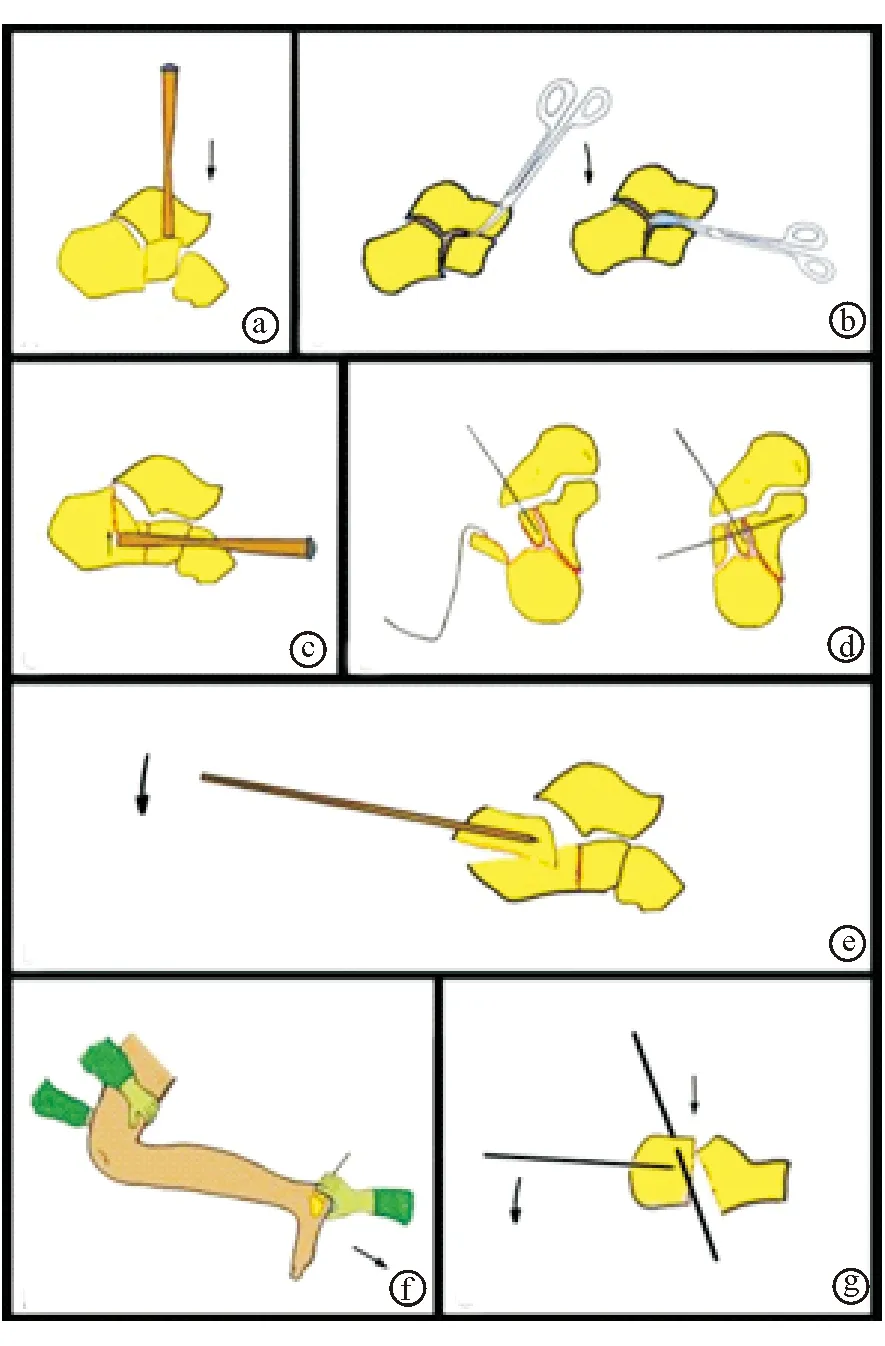
图5跗骨窦切口下跟骨各区移位骨折复位方法示意图a、b. A区,箭头所示为将前结节下压 c. S区Sanders 2型跟骨骨折,箭头所示为将关节面上抬 d. S区Sanders 3型或4型跟骨骨折的临时固定 e. T区的Essex- Lopresti复位法,箭头所示为将克氏针的尾部下压 f. PM区闭合牵引复位,箭头所示为将后结节向远端牵引,双手拇指将后结节前方骨折块上顶 g. PM区闭合牵引复位,箭头所示为将后结节向远端牵引的同时,将撬拨的克氏针尾部下压
内固定的选择一直是跟骨骨折治疗争论的焦点,目前还没有证据表明哪种内固定方式具有绝对优势。跟骨矢状面分区理论可在一定程度上指导跟骨骨折内固定物的选择。单区域移位的骨折通常可采用相对小的内固定物固定,可减少软组织剥离。例如,S区单纯关节面骨折可以采用U形钉、螺钉或小钢板固定。PS区和PI区的撕脱骨折、PM区的剪切型骨折可采用螺钉固定。对涉及多区域移位的跟骨骨折,如A区、S区和PM区均发生移位,则建议采用整体固定作用较好的跟骨解剖型钢板固定。
跟骨骨折线在跟骨矢状面的分布存在一定规律性,根据常见骨折线位置可将跟骨矢状面进行分区,各区骨折块存在一定的移位规律。了解跟骨矢状面分区可能有助于术者理解跟骨骨折创伤机制,选择手术切口、复位方法和固定方法等。
本研究为观察性研究,对于文中观点还需要进一步的临床研究证实。
