腕关节镜下经骨隧道修复三角纤维软骨复合体损伤
2019-12-18张闻刘生和柴益民孙鲁源
张闻 刘生和 柴益民 孙鲁源
急性外伤导致三角纤维软骨复合体(TFCC)损伤是腕关节尺侧疼痛的常见原因。TFCC是尺-桡骨与腕骨之间的三维结构,其作用为应力传导,使下尺桡关节及尺侧的桡腕关节保持稳定[1-2]。随着对TFCC功能及作用的研究不断深入,TFCC撕裂的治疗方法成为该领域的研究焦点之一。
Palmer分型依据TFCC撕裂所在部位或关节退化程度进行分型[3]。 Atzei[4]提出“以治疗为导向进行分型”,将Palmer 1B周围型损伤进一步分为TFCC深层损伤、TFCC浅层损伤和混合损伤3种亚型,依据损伤部位及是否可修复采用相应手术方法。TFCC深层指起于尺骨小凹止于桡骨远端尺侧缘的三角形韧带[4],其对下尺桡关节(DRUJ)稳定性起重要作用,并与腕关节尺侧疼痛的发生密切相关[5]。要修复TFCC深层,增加DRUJ稳定性,可采用切开修复或腕关节镜下修复的手术方法[2,6-11],而采用关节镜技术可以减少软组织创伤,提高疾病诊断准确度[10,12-15]。
近年来腕关节镜下经尺骨小凹修复TFCC的技术层出不穷,包括直接小凹入路、关节镜辅助下锚钉修复、经1~2个骨隧道缝合等[4,10,16-18]。采用这些技术均能有效修复TFCC止点在尺骨小凹处的撕裂,但研究这些技术临床效果的文献报道不多。同时,TFCC组织与尺骨小凹骨界面间的愈合潜力尚不明确,能否达到腱-骨愈合尚不确定。一些手术方法并没有针对TFCC残端和尺骨小凹止点的瘢痕进行彻底清创以促进创面渗血,因此可能影响手术效果。
本研究旨在评估腕关节镜下经单一骨隧道修复TFCC尺骨小凹处撕裂的临床效果。
1 资料与方法
1.1 纳入标准与排除标准
本研究对上海交通大学附属第六人民医院2013年7月至2016年12月行关节镜下经尺骨小凹修复TFCC深层撕裂的患者进行病例资料回顾性分析。纳入标准(TFCC尺骨小凹处撕裂的诊断依据):①尺侧鼻咽窝压痛阳性;②DRUJ稳定性评级为2~3级;③Atzei-EWAS 分型为2型或3型(MRI检查及关节镜下拉钩试验提示TFCC深层撕裂)。排除标准:①影像学检查提示DRUJ存在退化性关节炎;②关节镜下见明显尺腕撞击症表现(尺腕关节软骨软化,TFCC退变和撕裂);③明显的桡骨远端畸形;④尺骨正变异>2 mm,需行截骨术治疗。依据以上标准共纳入32例患者作为研究对象。
1.2 术前评估
DRUJ稳定性采用DRUJ冲击试验评估[12]。评估时术者一手握紧受试者的桡骨及桡侧腕骨,分别评估中立位、旋前位、旋后位时尺骨头在桡骨乙状切迹处的前后移动度,当尺骨头被动前后方向的移动度增加,冲击试验没有硬性止点,则提示关节不稳定。将患侧前臂不同旋转位置时的DRUJ稳定性与健侧对比,将其稳定性分为4级:0级为正常(稳定性与健侧相同);1级为松弛度增加,前臂在旋前及旋后位均存在硬性止点;2级为松弛度增加,前臂在旋前或旋后位至少有1个硬性止点;3级为松弛度增加,前臂在旋前及旋后位均无硬性止点。
对于Palmer 1B型TFCC周围部撕裂,采用Atzei-EWAS分型进一步分类,见表1[12]。修复前,通过MRI和关节镜检查明确TFCC是否存在隐窝处撕裂及是否可修复。
腕关节镜下经骨隧道修复TFCC的手术指征是Atzei-EWAS 2型或3型TFCC损伤。对所有患者进行拉钩试验,即用探钩向上牵拉TFCC尺侧边缘,如果关节盘向桡腕关节中心分离,则为拉钩试验阳性[4]。
典型病例见图1。
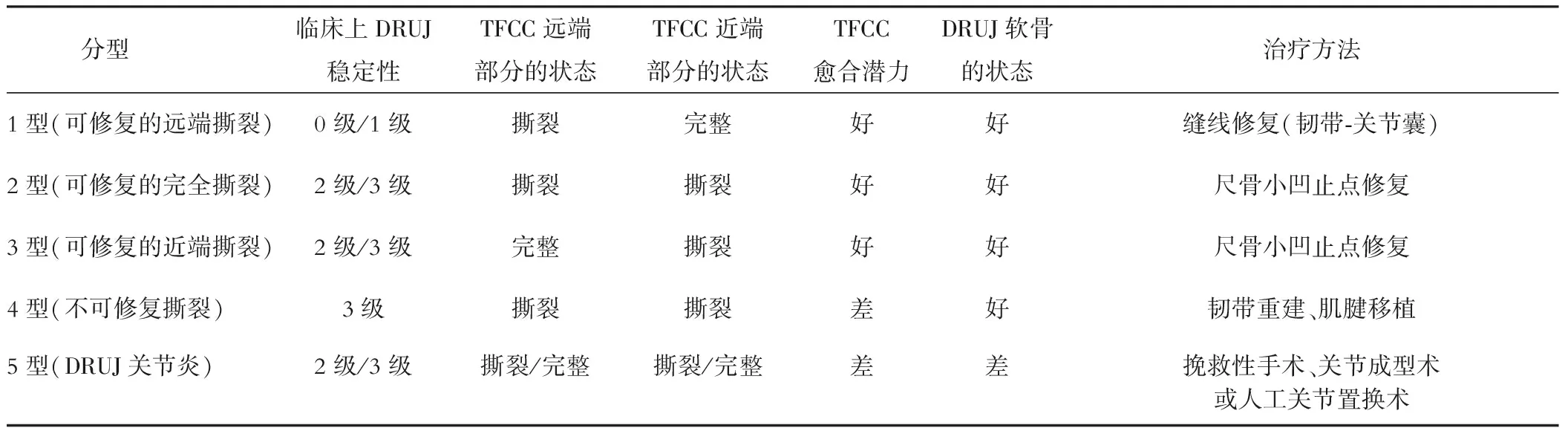
表1 Atzei-EWAS 分型及特征
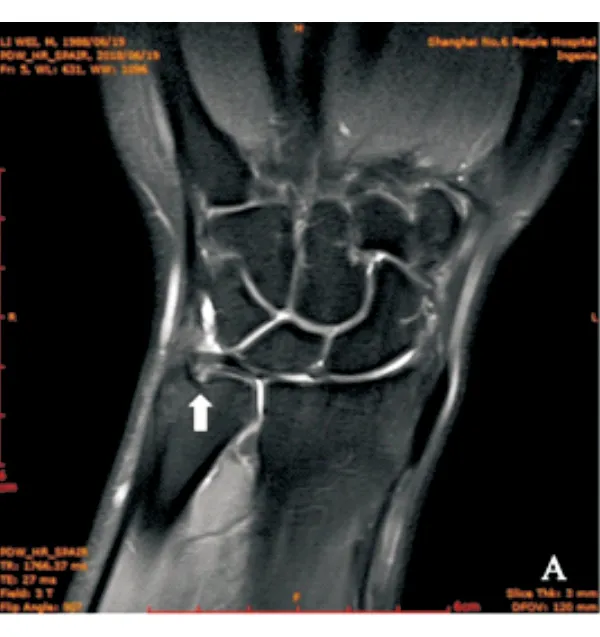
图1患者男性,31岁,左腕部摔伤,MRI检查提示TFCC深层在尺骨小凹止点处撕裂(箭头所示),为Atzei-EWAS 3型 TFCC损伤
1.3 手术方法
患者取仰卧位,进行腕关节镜手术常规准备,包括上止血带、安装牵引系统(5~7 kg)。麻醉生效后,于安装牵引塔前再次检查DRUJ稳定性。采用3/4、4/5入路,置入直径2.7 mm关节镜依次探查TFCC病理改变及韧带的合并损伤。行拉钩试验检查Palmer 1B型损伤。术者将探钩插入TFCC隐窝,TFCC深层撕裂患者TFCC张力较小,可同时向桡侧和远端移位。如果Palmer 1B型损伤合并
Palmer 1A或1D型损伤,尺骨小凹撕裂可以通过TFCC中央穿孔部位或桡侧撕裂的开口观察。从4/5入路置入刨刀,彻底清理TFCC隐窝及深层组织的瘢痕,提高撕裂的TFCC创面与尺骨小凹韧带止点的腱-骨愈合潜能。自尺骨茎突尖端向近端作长约2 cm的纵向皮肤切口,切口位于尺侧腕伸肌与尺侧腕屈肌之间。从4/5入口置入瞄准器(C-Ring Aiming Guide,美国),将瞄准器尖端对准尺骨小凹,建立骨隧道,理想的骨隧道出口应位于尺骨茎突尖端近端1.5 cm处。用1.2 mm克氏针向尺骨小凹稍偏桡侧钻孔,先用2.5 mm空心钻建立骨隧道,再用3.5 mm空心钻扩大骨隧道(图2)。自骨隧道穿入带有2-0 PDS缝线的18号穿刺针,及另1根带有2-0 Proline 线襻的18号穿刺针。2根穿刺针穿出TFCC的针距至少为3 mm,以防止缝线切割TFCC。自4/5入口置入蚊式钳,同时取出PDS线和proline线襻,PDS线穿过proline线襻后将proline线襻从骨隧道牵拉回来(图3c),完成第1针缝合。为增加缝合强度,以相同方法进行第2针缝合,缝合方向与第1针缝线呈十字交叉。在骨隧道近端1 cm处,以1.5 mm克氏针在尺骨干上横向钻孔,2根PDS线头穿过横向骨孔后打结固定。见下页图3。
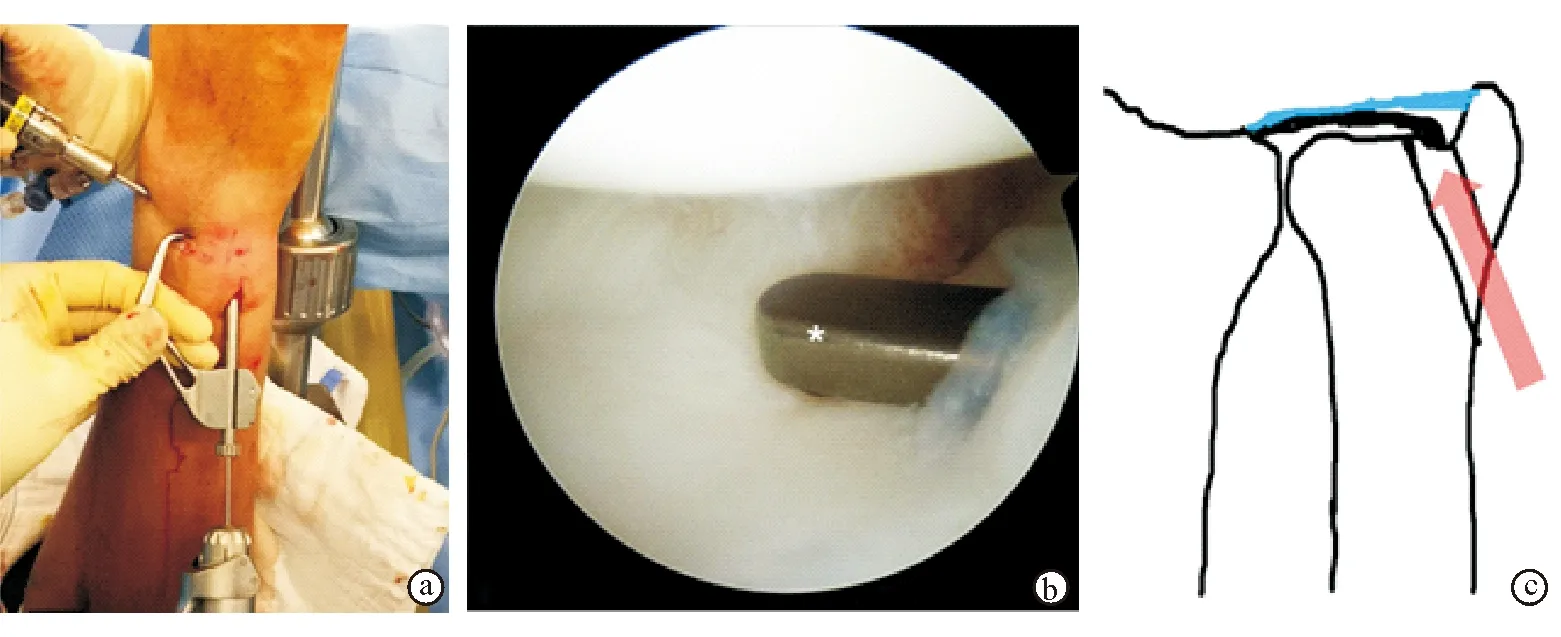
图2建立骨隧道的方法 a. 术中利用导向器置入定位导针 b. 通过4/5入路将导向器尖端置入桡腕关节,在关节镜监视下将导向器尖端定位于尺骨小凹的位置 c. 空心钻沿导针方向(箭头所示)钻孔,逐步扩大钻头直径,建立3.5 mm骨隧道(示意图)
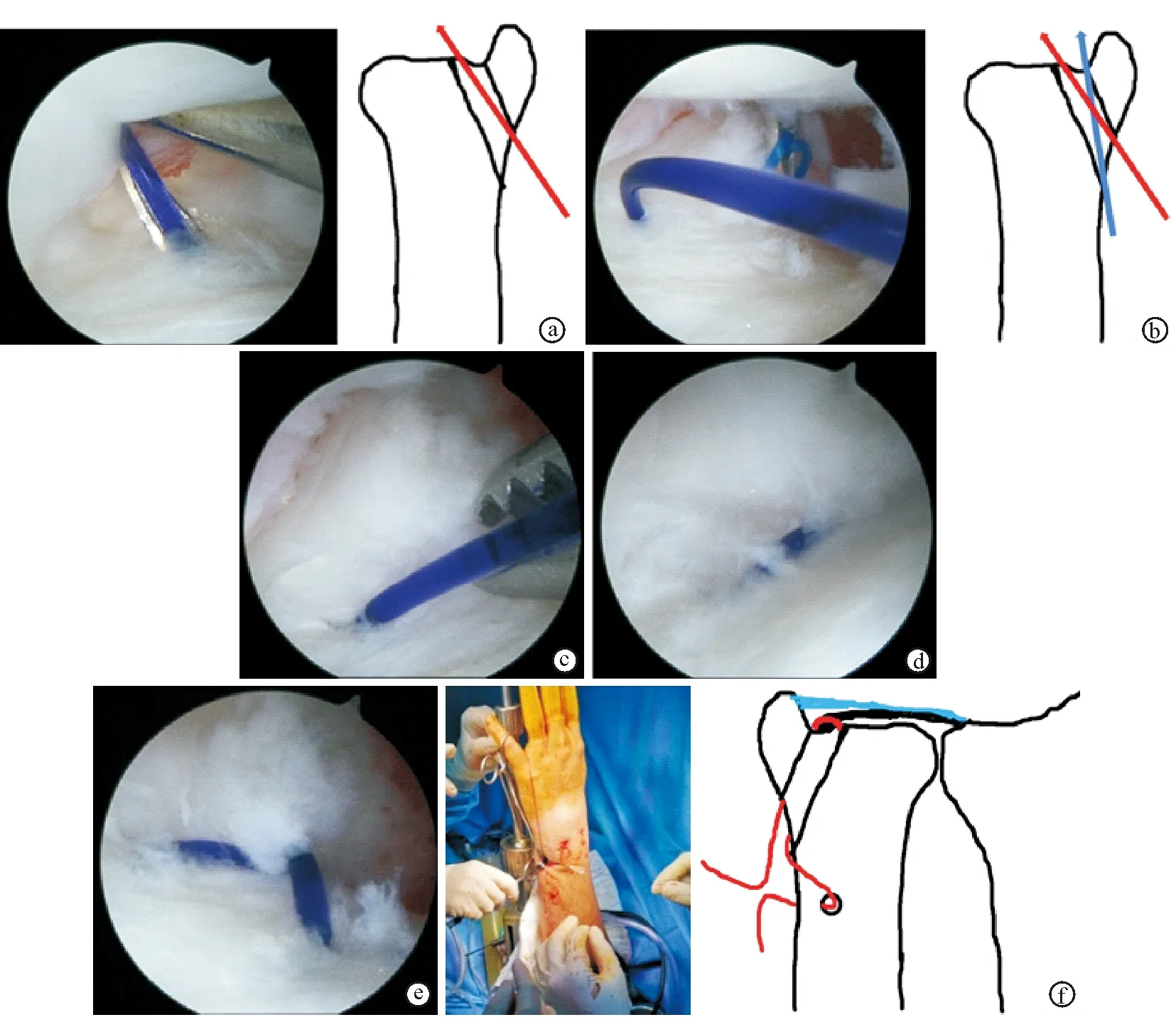
图3穿骨修补TFCC的手术步骤 a. 从骨隧道穿入带2-0 PDS缝线的18号穿刺针,左为关节镜下所见第1根穿刺针穿过TFCC组织,右为穿刺针在骨隧道内穿刺方向(箭头所示)示意图 b. 从骨隧道穿入另1根带2-0 proline线襻的18号穿刺针,3.5 mm骨隧道可在其中变换穿线方向,使针距足够大,左为关节镜下所见第2根穿刺针穿过TFCC,右为穿刺针穿过骨隧道示意图(红色箭头代表第1根穿刺针,蓝色箭头代表第2根穿刺针) c. 蚊式钳同时取出2-0 PDS线和2-0 proline线襻,通过proline线襻将PDS线从骨隧道牵出 d. 完成第1针缝合 e. 用相同方法进行第2针缝合,缝合方向与第1针缝线呈十字交叉 f. 在骨隧道近端1 cm处,1.5 mm克氏针在尺骨干上横向钻孔,2根PDS线头穿过横向骨孔后打结固定(左为手术中实体照片,右为示意图)
1.4 术后处理与康复训练
术后给予弹力带均匀加压包扎,前臂于中立位长臂石膏固定。术后4周拆除石膏,开始主动活动度训练,并给予可拆卸支具保护腕关节3周,康复训练目标是术后9周前臂可完全旋前旋后。术后3个月开始等长力量训练,术后6个月可参加身体对抗的体育活动。
1.5 术后随访及评价
术后2 d检查患者手背尺侧感觉,判断有无尺神经感觉支损伤。术后分别于2周、3周、5周、3个月、6个月、1年及2年时门诊随访复查。术后2周拆除缝线,并观察伤口有无红肿、渗液等感染征象。末次随访时评估患者的DRUJ稳定性、腕关节活动度和握力、疼痛视觉模拟评分(VAS)、改良Mayo腕关节评分和上肢功能障碍评定量表(DASH)评分,了解术后并发症情况,同时评估患者满意度和重返工作的能力。比较术前和末次随访时的关节活动度、握力、VAS评分、改良Mayo腕关节功能评分及DASH评分,对临床效果进行评价。
所有术前及术后临床结果测试和评分均由同一医生完成。
1.6 统计学方法
采用SPSS 19.0 统计软件进行统计学分析。计量资料采用均数±标准差表示,手术前后比较采用t检验,检验水准α值取双侧0.05。
2 结果
32例患者中男性24例,女性8例,年龄18~64岁,平均(29.8±13.5)岁。手术由同一位医生完成,使用同一种手术方法。从受伤到手术的平均时间为(5.7±8.5)个月(2~30个月),平均随访时间为(31.0±4.9)个月(24~42个月)。32例患者均有外伤史,24例在摔倒时腕关节处于过度背伸位,8例为扭转受伤。所有患者均曾接受保守治疗,包括制动、口服非甾体类抗炎药、局部封闭注射。4例患者既往有手术史,其中2例患者8个月前同侧腕关节接受过桡骨远端手术,另2例患者10个月前曾行TFCC切开修补术,术后仍有疼痛并存在DRUJ不稳定。术前对这些患者进行DRUJ冲击试验后,26例评价为2级,6例为3级。
术中关节镜检查发现,26例患者为TFCC深层撕裂(Atzei-EWAS 3型),6例患者为TFCC深层合并浅层完全撕裂(Atzei-EWAS 2型)。所有患者拉钩试验均呈阳性。TFCC修补术后末次随访时,所有患者DRUJ稳定性评估均为稳定,其中24例患者稳定性为0级,8例为1级。2例患者术前曾行TFCC修补手术,其TFCC残端仍可修复,采用骨隧道技术修复后,末次随访时DRUJ稳定性已恢复正常。
末次随访时,患者腕关节屈伸度为135.4 °±27.0 °,与术前无差异(126.4 °±20.5 °,t=1.725,P=0.140);桡偏/尺偏为40.0 °±10.6 °,较术前增加(36.7 °±10.7 °,t=2.856,P=0.039);旋前/旋后活动度为148.6 °±21.4 °, 较术前增加(137.9 °±29.1 °,t=3.951,P=0.031);握力自术前的(20.6±8.3) kg增加至(23.5±8.5) kg(t=2.150,P=0.032);VAS评分自术前的(3.7±1.2)分降至(1.2±1.0)分(t=16.483,P=0.001),其中14例患者术后没有疼痛,18例患者用力旋转前臂时有轻微疼痛(VAS评分 1~2分);改良Mayo腕关节功能评分显著提高,从术前的(67.4±11.2)分提高至(83.9±11.6)分(t=12.985,P=0.011);DASH评分显著降低,从术前的(34.6±10.2)分降至(10.4±6.5)分(t=18.213,P=0.001)。所有患者重返工作岗位,且患肢未对日常生活造成影响。
所有患者均没有发生手术相关并发症,包括尺骨茎突骨折、感染及尺神经手背支损伤。
3 讨论
TFCC深层在尺骨小凹处的撕裂(Atzei-EWAS 2型或3型)应被修复并重新附着于尺骨小凹,因为TFCC深层对DRUJ和尺腕关节的稳定性起重要作用。本研究中,我们采用单一大直径骨隧道来修复TFCC损伤,结果显示该技术在减轻疼痛和重建DRUJ稳定性方面有持久可靠的临床效果。
目前,多种手术方法可用于修复TFCC深层撕裂引起的DRUJ不稳[10,12,19-21],包括传统和改良的切开修复方法[22-23]。得益于微创优势,关节镜辅助手术日益增多[2,4,10,18]。Atzei[4]报道了关节镜辅助下通过隐窝直接入路采用锚钉缝线修复TFCC的病例。Nakamura等[10]和Shinohara等[24]介绍了关节镜辅助下由外向内经2条独立骨隧道的修复技术。Iwasaki等[2]报道了关节镜辅助下将TFCC止点重新附着于尺骨头小凹的手术技术,他们建立直径2.9 mm的骨隧道,将2根缝线穿过骨隧道后打结,固定于隧道近端开口的骨膜上。
我们的方法是,通过分步钻孔安全地建立1个从尺骨颈到尺骨头小凹的大直径骨隧道,经骨隧道在TFCC小凹止点处缝合2针。根据我们的经验,与小直径骨隧道相比,大直径骨隧道允许穿线针有更大操作空间,可使2个进针点间距离更大,以避免因线结针距过小导致缝线切割TFCC,失去稳定作用。此外,在手术中我们避免使骨隧道位置与尺骨茎突基底部位距离太近,并采用不同直径空心钻逐步扩大骨隧道,从而避免尺骨茎突的医源性骨折。
Nakamura等[10]的研究发现,对于受伤时间大于7个月的慢性损伤患者,采用关节镜辅助修复TFCC小凹处撕裂的临床效果并不理想,认为受伤时间超过7个月,则TFCC撕裂处的愈合能力下降,这可能造成治疗效果不佳。然而,Shinohara等[24]的研究则显示关节镜辅助修补尺骨小凹撕裂的临床结果良好。该研究的入选标准是创伤性TFCC小凹撕裂,且没有尺腕撞击症表现,研究中包括受伤时间超过7个月的病例;结果患者术后改良Mayo腕关节功能评分7例为优,3例为良,1例为一般。
我们将慢性TFCC损伤患者也纳入了本次研究。研究结果显示,术后患者的功能获得明显改善,其治疗效果与采用切开修复和其他经尺骨小凹TFCC修复的治疗效果接近[8,23,25]。我们认为,在术中彻底清理隐窝处瘢痕组织,使TFCC撕裂部位的创面新鲜化,以及在建立骨隧道时增加创面新鲜渗血均会改善慢性TFCC损伤部位的愈合能力。根据Nakamura等[10]的研究,采用开放性手术修复TFCC时,通过彻底新鲜化TFCC的止点,使急性、亚急性和慢性损伤的患者均可获得优异的临床效果。Iwasaki等[2]早期的研究也表明,创建骨隧道可以增加松质骨出血,提高TFCC瘢痕残端的愈合潜力。
本研究中骨隧道开口位置在尺骨茎突基底近端,在尺骨茎突尖近端约1.5 cm处,该处是尺骨头转向尺骨干的交界部位。对于钻孔直径为3.5 mm的骨隧道,该部位尺骨有足够空间。同时,我们避免在紧贴尺骨基底的位置开口,操作时先用小号空心钻,再换成3.5 mm空心钻,这样处理可以减少医源性骨折的风险。所有患者手术中无尺骨茎突骨折并发症发生。
本研究中,我们对无尺腕撞击症的TFCC损伤患者行关节镜辅助下经尺骨小凹修复TFCC。近期,对合并尺腕撞击症、Atzei-EWAS 2型或3型的TFCC损伤患者我们也作了经尺骨小凹修复手术。手术中先完成尺骨短缩,然后用相同技术修复TFCC深层组织。但因为未完成这些患者的长期随访,且尺骨短缩处理也会影响DRUJ稳定性,故这些病例未纳入本研究。
总之,腕关节镜下经骨隧道修复TFCC急性或慢性撕裂,能有效减轻患者疼痛,重建DRUJ稳定性,患者术后可获得满意的治疗效果,值得临床推广。
