莫西沙星致不良反应134例文献分析
2019-11-09肖丹丹赵广阔上海健康医学院附属周浦医院药剂科上海038上海健康医学院附属周浦医院急诊重症医学科上海038
肖丹丹,赵广阔,陈 敏(.上海健康医学院附属周浦医院药剂科,上海 038;.上海健康医学院附属周浦医院急诊重症医学科,上海 038)
莫西沙星是第四代氟喹诺酮类抗菌药,与第三代氟喹诺酮类相比,抗菌谱更广,8-甲氧基团的引入增强了抗G+菌活性,7-二氮杂环降低了耐药性的发生[1-2],与青霉素类、头孢菌素类、氨基糖苷类等无交叉耐药性,加之不需皮试,一日一次给药,其在临床的应用日趋广泛。然而,莫西沙星相关的不良反应报道越来越多,特别是在过去10年中,美国FDA先后数次发布关于氟喹诺酮类可能导致多种严重不良事件包括增加低血糖昏迷风险、导致中枢神经系统毒性、产生致残性和潜在永久性副作用、增加主动脉夹层和动脉瘤风险的警告,并要求更新药品说明书和用药指南。莫西沙星在临床应用的安全性需密切关注,为了更确切地了解莫西沙星在国内使用的安全性,本文对2002年1月 - 2018年国内相关文献进行检索并分析,探讨莫西沙星致不良反应的发生规律及特点,以提高临床用药安全性。
1 资料与方法
1.1 资料来源
以“莫西沙星”和“不良反应”为关键词,检索2002年1月 - 2018年12月中国期刊全文数据库(CNKI)和万方数据库收录的有关莫西沙星致ADR的文献资料,筛选并收集相关个例报道。文献纳入标准:(1)原始临床个案报道;(2)无重要信息(如年龄、性别、原患疾病、用药方法、ADR发生时间)缺失;(3)可进行因果关系判断。排除标准:(1)综述性质文献;(2)重复报道;(3)患者为 18岁以下的病例报道;(4)因果关系判断为不可能的病例。此次共筛选出符合要求的文献119篇,共涉及期刊杂志59种,包括ADR 134例。
1.2 临床评价标准
ADR的因果关系评价参考国家药品不良反应监测中心制定的标准。ADR严重程度分级根据卫生部《药品不良反应报告和监测管理办法》中的标准进行评定。
1.3 分析方法
阅读原始文献,提取文献中的相关信息,包括患者性别、年龄、既往过敏史、原患疾病、给药途径、给药剂量、合并用药、ADR发生时间、累及系统/器官及具体临床表现、处理措施、转归等。参照WHO药品不良反应术语集标准,对所有文献中的不良反应术语进行规范化,利用Excel表格进行归纳与分析。
2 结果
2.1 病例基本信息
134例入选ADR中,男性65例(48.51%),女性69例(51.49%),年龄20 ~ 97岁,平均年龄(62.63±19.01)岁,60岁以上74例(55.22%),详见表1。

表 1 患者性别与年龄分布Tab 1 Gender and age distribution of patients
2.2 用药原因及合并疾病
入选病例中,用药原因分布情况如下:呼吸系统感染112例(83.58%),泌尿系统感染15例(11.19%),胆道感染2例(1.49%),腹腔感染、盆腔感染、外耳道疖肿、贲门癌根治术后感染、口腔皮瓣修复术后感染、腰骶部感染、腹泻、不明原因腹痛各1例。
无合并其他疾病60例(44.78%),合并疾病74例(55.22%),合并疾病种类排名前三位分别是高血压37例(27.61%)、冠心病24例(17.91%)、脑梗死后遗症21例(15.67%)。
2.3 给药方式
134例ADR中,莫西沙星给药剂量均为0.4 g。静脉滴注95例(70.90%),口服34例(25.37%),静脉滴注+口服序贯给药5例(3.73%),静脉滴注给药的比例远高于其他给药途径。
单独用药65例(48.51%),联合用药69例(51.49%),联合用药中以祛痰平喘类药物如注射用盐酸氨溴索、盐酸溴己新、多索茶碱注射液、二羟丙茶碱注射液最常见,其次是抗菌药物包括头孢菌素、青霉素类、大环内酯类、碳青霉烯类、甲硝唑等。另外,合并使用中成药注射剂也比较常见,涉及药品包括:热毒宁注射液、莲必治注射液、痰热清注射液、注射用灯盏细辛、银杏达莫注射液。
2.4 ADR发生时间
ADR发生时间最短3 min,最晚可在14 d后出现。用药后1 ~ 24 h发生率最高,详见表2。
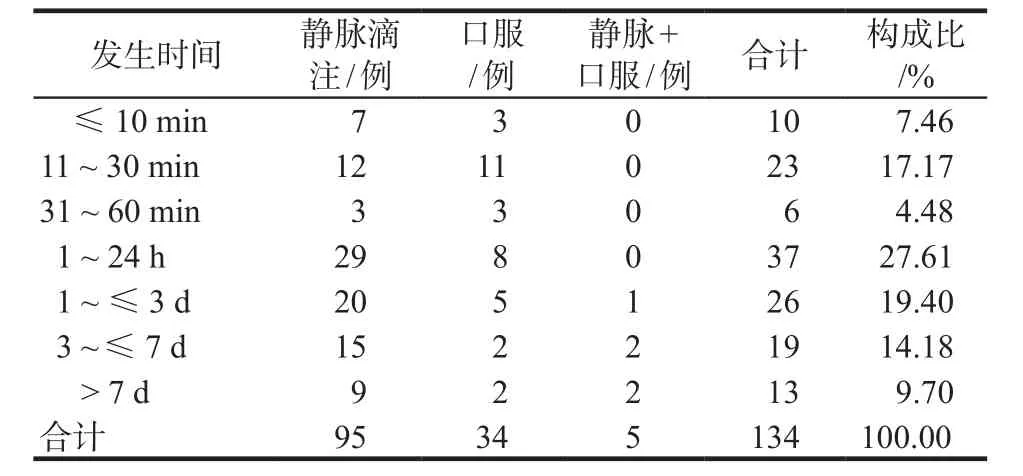
表 2 ADR发生时间及给药途径分布Tab 2 Distribution of ADR occurrence time and route of administration
2.5 ADR累及系统/器官及临床表现
134例莫西沙星引起的ADR涉及10个系统77种临床表现。累及各系统中ADR合计例次最多的是神经系统,居前3位的临床表现是烦躁、幻觉、失眠。134例ADR程度一般83例(61.94%),严重51例(38.06%)。严重ADR中,又以神经系统和免疫系统损害比较突出。详见表3(每一患者可能出现多个系统/器官的ADR)。
2.6 患者过敏史及ADR转归
134例ADR中,明确无药物过敏史54例(40.30%);有既往过敏史28例(20.89%),包括青霉素类过敏17例,头孢菌素类过敏9例,磺胺类过敏6例,左氧氟沙星过敏2例,环丙沙星、莫西沙星、链霉素和普鲁卡因过敏各1例,其中个别患者同时对几类药物过敏;还有52例(38.81%)病史中未提及过敏史。

表3 ADR累及系统/器官及临床表现Tab 3 ADR-involved systems/organs and clinical manifestation induced by moxifloxacin
91例(67.91%)患者停药经对症治疗后ADR症状消失,37例(27.61%)患者经停药未予其他处理症状自行好转,1例未停药仅调慢静脉滴注速度症状自行好转;2例死亡(1例肝衰竭,1例癫痫大发作);3例遗留后遗症(1例TdP和心室颤动反复发作导致植物人状态,1例遗留神经性耳鸣,1例遗留周围神经病变)。
2.7 关联性评价
根据国家药品不良反应监测中心所制定的标准,对134例ADR进行关联性评价:肯定16例(11.94%),很可能103例(76.87%),可能15例(11.19%)。
3 讨论
既往关于莫西沙星致ADR的研究结果并不完全一致,赵东玲等[3]对莫西沙星致3445例ADR相关信息进行统计分析的结果表明,莫西沙星致ADR与性别有关,男性患者发生率较高,临床表现以变态反应、神经系统、消化系统损害多见。也有研究表明静脉滴注莫西沙星致ADR没有明显性别差异[4]。另有一项对北京市2008 - 2013年莫西沙星致ADR 1824例的研究分析[5]表明,莫西沙星致ADR主要以皮肤及其附件损害、神经系统症状、胃肠系统症状为主。本研究由于缺乏用药人群基数作为参考,尚不能明确莫西沙星致ADR与性别、年龄的相关性。莫西沙星致ADR临床表现类型繁杂,但主要集中在神经系统损害、循环系统损害和皮肤及其附件损害,占ADR总例次的66.96%。神经系统损害临床表现多种多样,包括中枢神经损害(头痛、头晕、幻觉、失眠、精神障碍、癫痫发作等)和周围神经损害(定向力障碍、视觉异常、肢体麻木、末梢灼热、刺痛感等);循环系统损害主要表现为胸闷、心悸、QT间期延长、TdP、静脉炎;皮肤及其附件损害主要表现为瘙痒、皮疹、斑丘疹、剥脱性皮炎等。
3.1 神经系统严重损害
神经系统损害多数症状出现在用药后1~3 d,临床表现虽然大多数相对较轻,经停药常自行好转,但值得关注的是一些不可逆性器官功能损害。如1例49岁男性患者,在首次静脉滴注莫西沙星5 min后出现耳鸣,调慢输液速度后继续用药持续耳鸣于次日停药,并予营养神经等对症治疗1个月,然而直至患者出院耳鸣仍未得到改善[6]。尽管说明书中提示莫西沙星引起耳鸣的发生率为0.1% ~ 1.0%,临床上莫西沙星引起耳鸣的不良反应报道也比较少见,但医务人员对耳鸣等神经系统损害症状仍需提高警惕,出现损害症状时即刻停药,并避免再次输注药物,同时进行对症治疗,避免留下永久性损害。该患者用药时间与耳鸣的出现有合理关系,结合其用药史,认为耳鸣很可能与使用莫西沙星相关。另1例65岁女性患者使用莫西沙星4 d后出现双下肢麻木刺痛,继续用药症状逐渐加重,诊断为痛性周围神经病,经营养神经、止痛等治疗1个月后仍遗留双足轻微麻木感[7]。患者周围神经病变与莫西沙星使用存在明显时间相关性,也有报道喹诺酮类药物暴露可致周围神经病[8],考虑为莫西沙星所致痛性周围神经病。
另外,莫西沙星致神经系统损害最为严重的是癫痫大发作。本研究所有入选病例中癫痫大发作共计4例,表现为抽搐、牙关紧闭、双眼球向上凝视、双上肢屈曲等症状,出现时间在用药后2~11 d,其中3例经停药并予积极抗癫痫治疗后好转,1例死亡。该患者为75岁女性患者,既往无癫痫病史和药物过敏史,在静脉滴注莫西沙星9 d +口服2 d后,突然出现癫痫大发作症状,即刻予抗癫痫治疗,患者仍间断抽搐,神志不清,于第二天抢救无效死亡[9]。虽然本例患者最终死亡是原患疾病和药物引发癫痫共同作用的结果,但莫西沙星引起的癫痫使患者病情恶化,并最终导致死亡。4例癫痫大发作患者中,3例年龄≥75岁,这提示老年患者更容易发生癫痫。目前,认为莫西沙星致癫痫发生的机制可能为:莫西沙星化学结构中含有C6-F原子和C7-哌嗪基衍生物,前者增加了其脂溶性,使其易于通过血-脑屏障进入脑组织,后者与中枢抑制性神经递质γ-氨基丁酸(GABA)相似,能阻断GABA与受体结合,使中枢神经系统兴奋性增高从而表现出中枢神经症状。这是莫西沙星引发神经系统不良反应的结构基础[2,10]。另有研究认为,莫西沙星能直接兴奋脑内N-甲基D-天冬氨酸和α-氨基-3-羟基-5-甲基-4-异唑丙酸受体引发神经系统症状[11]。同时,老年人肝肾功能均存在不同程度生理性减退,且血浆蛋白相对偏低,血浆蛋白与莫西沙星的结合能力下降,游离药物浓度相对高,较易发生中枢神经系统症状。
3.2 过敏性休克
唐学文等[12]采用报告比值比数据挖掘方法对氟喹诺酮类上市后安全警戒信号挖掘与评价的研究表明,相比左氧氟沙星和环丙沙星,超敏反应相关信号以莫西沙星最为显著,包括过敏性休克、速发型过敏反应等。本研究中莫西沙星致严重ADR例数最多的是过敏性休克。过敏性休克一旦发生,须立即停药并采取让患者卧位吸氧、肌肉注射肾上腺素、静脉注射地塞米松、静脉滴注10%葡糖糖酸钙注射液等一系列抗休克治疗措施维持生命体征平稳。过敏性休克除1例发生在口服给药后3 h、1例发生在静脉滴注后1 h外,其余均发生在用药30 min内,所有过敏性休克均因发现及时,予停药和抗休克抢救无死亡事件发生。
19例严重过敏反应静脉滴注10例,口服9例,提示严重过敏反应的发生与给药途径没有明显相关性,可能与患者体质有关。此外,19例严重过敏反应中,既往有明确药物过敏史(青霉素类、头孢菌素、磺胺类)的仅4例,合并其他疾病也是4例,合并用药仅1例,这是否表明既往有药物过敏史、合并疾病、合并用药不是莫西沙星致严重过敏反应的危险因素尚需进一步研究。Neuman等[13]研究表明,使用喹诺酮类患者约2% ~3%可能发生即刻型或迟发型超敏反应,并提出T细胞参与了迟发型免疫反应的发生。
3.3 QT间期延长及TdP
既往研究表明,莫西沙星可引起QT间期的轻微延长,但尚不足以增大出现心脏不良事件的危险性。本研究中,莫西沙星引起6例患者QT间期延长,2例属于严重ADR,其中,1例长期服用珍菊降压片导致低钾血症(K+3.0 mmol·L-1),应用莫西沙星后导致QT间期延长进而诱发心衰,经停药并补钾、抗心衰治疗后好转[14];1例应用莫西沙星后导致 QT间期延长继而发生室性心律失常,经心脏电除颤等治疗后恢复窦性心律[15]。QT间期延长诱发心律失常的临床表现具有隐匿性,特别是在未及时行心电监护的情况下,常不易被及时发现和识别,且易被原发病症状掩盖,处理不及时可能会危及生命。有研究显示,口服给药与静脉给药在诱发QT间期延长的程度上没有差别,且滴注速度与其血药浓度之间并不呈线性关系,采用快速注射(≤1 h)时其QT间期延长无明显变化[16],但应用莫西沙星时仍应注意滴注速度,避免过快。
本研究中,莫西沙星引起3例TdP,其中1例80岁男性患者静脉滴注莫西沙星合并使用氟康唑1d后频发室早,3 d后发生TdP,经积极抢救心肺复苏成功,但随后TdP和心室颤动反复发作最终导致植物人状态[17],该患者既往无晕厥病史,TdP发生前有明确用药史, 且继续用药过程中反复发生TdP,停药后TdP终止,因而要考虑莫西沙星致TdP的可能性。莫西沙星引起QT延长和TdP的机制可能是阻断心室肌细胞膜上HERG基因编码的快速延迟整流钾通道(IKr),该电流的抑制使心肌复极时间延长,动作电位时程(APD)延长,心电图表现为QT间期延长,心率减慢;而APD延长,可引起Ca2+内流增加,诱发早期后除极(EAD),若EAD达到阈值,即可诱发触发激动,触发激动伴有复极时间延长时,可引发折返激动,从而导致TdP[18]。
3.4 提高莫西沙星临床使用安全性
韩俊等[19]采用回顾性方法对378例使用盐酸莫西沙星氯化钠注射液的住院患者进行ADR危险因素分析,多因素Logistic分析的研究表明,使用疗程、合并慢性病和ALT水平异常是莫西沙星致不良反应的危险因素。如何避免不良反应相关危险因素,需要医务人员共同努力。首先,严格把握适应证。尽管莫西沙星说明书中推荐适应证为成人敏感菌所致的呼吸道感染(急性鼻窦炎、慢性支气管炎急性发作、社区获得性肺炎)、皮肤和软组织感染、复杂性腹腔感染,但美国FDA早在2016年批准更新喹诺酮类抗菌药物的说明书,我国食品药品监督管理总局也于2017年提出对全身用氟喹诺酮类药品说明书进行修订,明确指出急性鼻窦炎、慢性支气管炎急性发作有自限性,应在无其他药物治疗时方可使用。在本次研究中,莫西沙星主要用于肺炎患者,而上呼吸道感染、泌尿系统感染、腹泻、不明原因腹痛等使用莫西沙星属于超说明书用药或无指征用药。为减少耐药菌的发生,保持莫西沙星和其他抗菌药物的有效性,医生在使用莫西沙星时需严格把握适应证。
其次,注意特殊人群用药:避免用于高龄、肝肾功能不全、既往有喹诺酮类药物过敏史者。虽然目前认为莫西沙星的药动力学性质与患者年龄无关,无需调整对老年患者的用药剂量,但众多研究[3,20]显示莫西沙星不良反应更容易发生于老年患者,故对于此类患者应尽量避免使用。本研究中,共有4例患者入院时明确肝功能减退,其中1例为男性84岁,入院当天使用莫西沙星后出现肝功能进一步损害,予停药并保肝治疗后恢复,入院第11天再次使用莫西沙星引起爆发性肝功能衰竭并死亡[21]。从时间上分析,该患者肝损害与莫西沙星的应用具有关联性,再次用药肝损害再现,且患者有严重的胆汁淤积,影响了药物的排泄,加重了药物性肝损害。还有4例既往有喹诺酮类过敏史,依然使用了莫西沙星。临床研究[22-23]已证实,使用氟喹诺酮类与动脉瘤或主动脉夹层风险增加相关,故有主动脉或其他血管堵塞、动脉瘤病史及高血压患者等高风险人群也应尽量避免使用莫西沙星。
再次,注意合并疾病尤其是电解质紊乱、中枢神经系统疾病及合并用药的影响。根据莫西沙星说明书,未纠正的低钾血症患者应避免使用莫西沙星。本研究中,4例患者使用莫西沙星时合并低钾血症。《抗菌药物临床应用指导原则》指出,喹诺酮类抗菌药物偶可引起抽搐、癫痫等严重中枢神经系统不良反应,在有中枢神经系统基础疾病的患者中易发生,因此本类药物不宜用于有癫痫或其他中枢神经系统基础疾病的患者。而本研究中,有1例患者入院时已明确有癫痫病史半年,仍使用了莫西沙星[15]。此外,莫西沙星与Ⅰa或Ⅲ类(胺碘酮、索他洛尔)抗心律失常药物、其他可延长QT间期的药物(如特非那定、西沙必利、红霉素、氟西汀等三环类抗抑郁药)联用,通过对QT间期延长的协同作用,增加发生心血管系统不良反应(QT间期延长、TdP、心搏骤停)的风险,尤其是有潜在心功能不全的患者。
最后,要注意滴注速度,延长观察时间。根据莫西沙星注射液说明书,莫西沙星注射液0.4 g(250 mL)滴注时间不少于90 min,但却未说明最佳滴注时间。金梅[24]对210例静脉输注盐酸莫西沙星注射液患者的临床观察表明,将输液速度延长至120 ~ 150 min,控制输液速度可以显著降低盐酸莫西沙星注射液的ADR发生率,提高用药安全性。本研究中,1例47岁男性患者在第2日输注莫西沙星过程中出现短暂癫痫样发作,持续约20 s缓解,后调慢滴速,继续输注药液,上述症状未再发生[25]。认为该患者出现的短暂癫痫样发作症状与静脉滴注速度密切相关。1例66岁女性患者在开始静脉滴注莫西沙星不久擅自调快了输液速度,输注20 min时发生过敏性休克[26]。该例过敏性休克的发生与输液速度过快可能有一定关联性。莫西沙星致ADR最晚可发生在用药后第14天,出现皮疹[27]。超过90%ADR发生在用药后1周内。这提示医务人员从用药开始就应加强监测,以便及时发现异常并采取针对性处理,同时也要注意一些迟发型的不良反应,一旦出现原发疾病不能解释的不适症状,应立即考虑是否发生了ADR。
尽管莫西沙星在临床抗感染疗效显著,但同时也可引起患者多系统不良反应的发生,增加临床用药风险。建议临床医务人员在使用本品时,结合患者具体情况进行综合评估,严格把握适应证,尤其注意特殊人群用药,同时在使用过程中,尽量避免与易引起QT间期延长的药物同时使用,并加强疗效观察,提高莫西沙星临床使用的安全性。
