经腹三维超声产前诊断胎盘植入的临床应用价值
2019-10-24张雪娟张闻平杨敬春
张雪娟 吴 静* 张闻平 周 齐 杨敬春
(1.首都医科大学宣武医院超声诊断科, 北京 100053;2.首都医科大学宣武医院妇产科, 北京 100053)
近年来随着人工流产和剖宫产的增多,胎盘植入的发病率增加了10倍[1-2]。正常胎盘绒毛侵入子宫内膜,植入后的子宫内膜改称蜕膜,但不植入子宫肌层,当蜕膜组织发育不良时,绒毛组织就可能侵袭并植入子宫肌层,严重者累及膀胱甚至直肠。胎盘的植入部分不可以自行剥离,严重者可危及母婴生命,且产前诊断困难,如何提高其产前诊断率成为产科医生面临的难题,超声和磁共振成像(magnetic resonance imaging,MRI)是常用的影像学检查方法,且三维超声较单纯二维超声在胎盘植入的诊断方面更具有优势和推广价值[3]。本研究收集了34例具有胎盘植入高风险因素病例的三维超声及MRI检查结果,对其声像图特征进行回顾性对比分析,以探讨三维超声在胎盘植入中的产前诊断价值。
1 对象与方法
1.1 研究对象
回顾性分析2016年12月至2018年12月在首都医科大学宣武医院临床疑诊为胎盘植入的病例共34例,孕妇年龄23~38岁,平均年龄(32.4±3.6)岁,年龄>35岁高龄产妇10例,有剖宫产史13例,前置胎盘31例,所有病例均行三维超声检查,其中31例同时进行MRI检查知情。
1.2 检查方法
采用Philips IU22及EPIQ5彩色多普勒超声诊断仪,探头频率2~6 MHz,嘱孕妇适当充盈膀胱,常规取仰卧位,必要时取侧卧位,先用容积探头的二维状态常规检查胎儿及羊水情况,注意观察胎盘位置及厚度、胎盘与子宫肌层的界限、子宫肌层的厚度、膀胱线是否中断及宫颈形态,于可疑植入部位进行三维及动态三维模式进行全面观察,留取最佳图像保存数据以备用分析。启动能量多普勒检查模式,观察植入部位的血流信号情况,收集血管网图像并储存。所有患者超声检查均由1~2名经验丰富的医师完成。
1.3 超声诊断评分及标准
胎盘植入的产前三维超声参照文献[4]的相关评分标准及参数,分别记录相关数据:(1)胎盘厚度:<3 cm为0分,3~5 cm为1分,≥5 cm为2分;(2)胎盘位置:正常为0分,非完全性前置为1分,完全性前置为2分;很大一部分植入合并前置胎盘,胎盘明显增厚。(3)胎盘后方低回声带:连续为0分,局部中断为1分,消失为2分,由于胎盘绒毛侵入子宫肌层,使得低回声带变得不清楚,70%的胎盘植入病例中表现出这一征象;(4)胎盘基底部血流信号:血流规则为0分,血流增多、成团为1分,存在跨界血管为2分;(5)胎盘陷窝:无为0分,有为1分,融合为2分,胎盘内有多个大小不等、形态不规则的液性暗区,即胎盘陷窝,与胎盘植入程度无关;(6)子宫肌层厚度:正常为0分,变薄≤1 mm为1分,消失为2分;(7)宫颈形态:完整为0分,不完整为1分,消失为2分;(8)剖宫产史:无为0分,一次为1分,≥2次为2分;(9)膀胱线(即膀胱浆膜面):连续为0分,局部中断1分,消失为2分。
胎盘植入诊断标准:①病理结果显示:底蜕膜部分出现明显缺失,绒毛组织存在于子宫肌层内;③临床剥离胎盘困难(例:当剥离胎盘时出血或需要钳刮术清除植入子宫肌层胎盘组织),符合上述2项中任意一项,则可诊断为胎盘植入。胎儿娩出后24 h内阴道流血>500 mL者为产后出血。
1.4 统计学方法
使用SPSS 21.0软件对实验数据进行统计分析,计数资料表示成例数(n) 或率(%)形式,采用χ2检验进行比较,以P<0.05为差异有统计学意义。
2 结果
2.1 经腹三维超声及MRI诊断胎盘植入比较
经产前三维超声提示胎盘植入18例,其中13例经临床证实,三维超声阳性预测值为72.2%;经产前MRI提示胎盘植入14例,其中8例经临床证实,MRI阳性预测值为57.1%。三维超声和MRI联合诊断胎盘植入的准确率为87.1%(27/31),明显高于三维超声(74.2%)及MRI(54.8%)单独诊断的准确率。三维超声与临床诊断的标准具有较好的一致性(Kappa值=0.617)。三维超声及MRI判断胎盘植入的敏感度、特异度及准确性的比较详见表1。
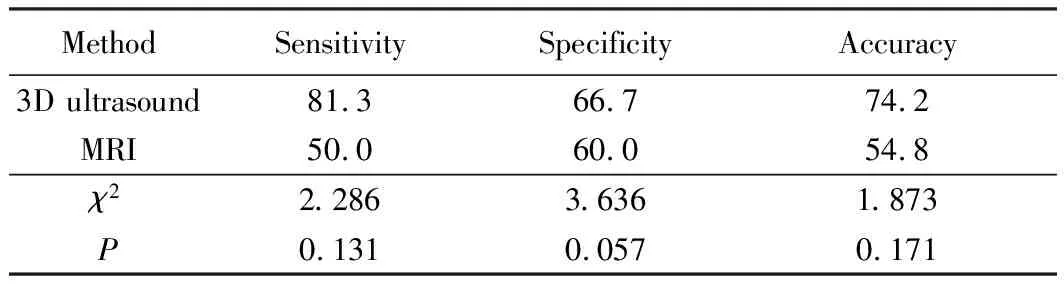
表1 三维超声及MRI判断胎盘植入敏感度、特异度及准确性的比较Tab.1 Comparison of sensitivity,specificity and accuracy of 3D ultrasound and MRI in judging placental implantation (%)
MRI:magnetic resonance imaging.
2.2 胎盘植入的图像分析及相关临床因素
34例产前高度怀疑胎盘植入者,最终临床诊断18例,三维超声明确诊断14例,阳性检出率为77.8%;胎盘植入较常见的超声声像图表现为胎盘后方低回声带消失、胎盘基底部血流增多、成团见图1,完全性前置胎盘,其主要声像特征分析情况见表2。18例胎盘植入病例中,凶险型前置胎盘8例,14例行剖宫产术终止妊娠,1例自然分娩(人工胎盘剥离术),2例因剖宫产术中出血不止而后行子宫全切术,1例于12周发现明确植入而终止妊娠,无孕产妇死亡病例。三维超声漏诊4例,声像图不典型,术中所见均为胎盘与肌层的局部粘连。
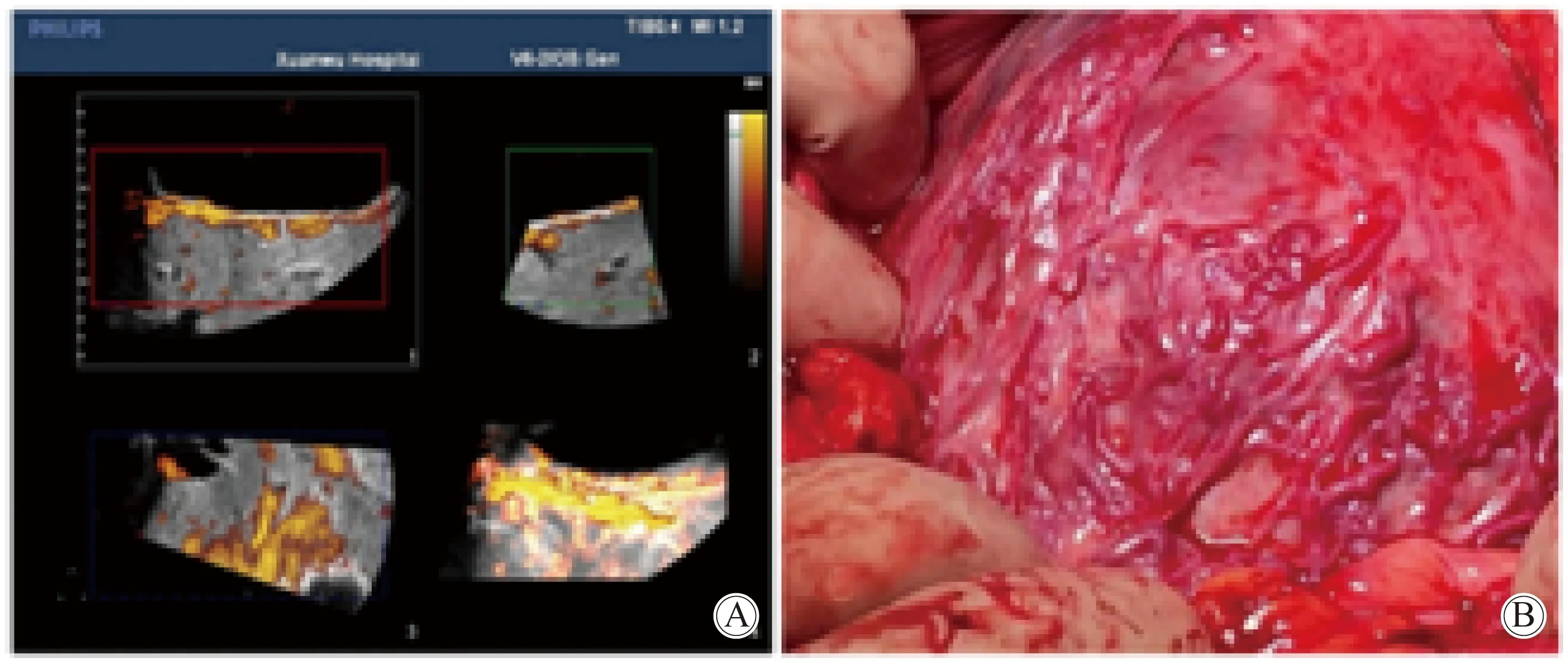
图1 胎盘植入时胎盘与子宫肌壁之间异常丰富杂乱的血流信号Fig.1 Abundant and disorderly blood flow signals between placenta and uterine muscle wall during placenta implantationA:3D power doppler ultrasound image;B: intraoperative picture.

Ultrasonic image characteristics Number of casePercent/%Disappearance of the placental posterior hypoecho area 14 77.8 Increased blood flow to the base of the placenta 12 66.7Combined with complete placenta previa 16 88.9Abnormal thickening of placenta ≥5 cm 1 5.6
2.3 预测胎盘植入的超声评分界值
本组34例可疑植入病例中有21例产后出血较多。发现当超声评分为5分时,重型胎盘植入阳性检出率为82.4%(28/34),其敏感度为77.8%,特异度为87.5%,具有较高的敏感度和特异度。因此本研究将预测胎盘是否“重型胎盘植入”的界值定为5分(图2)。
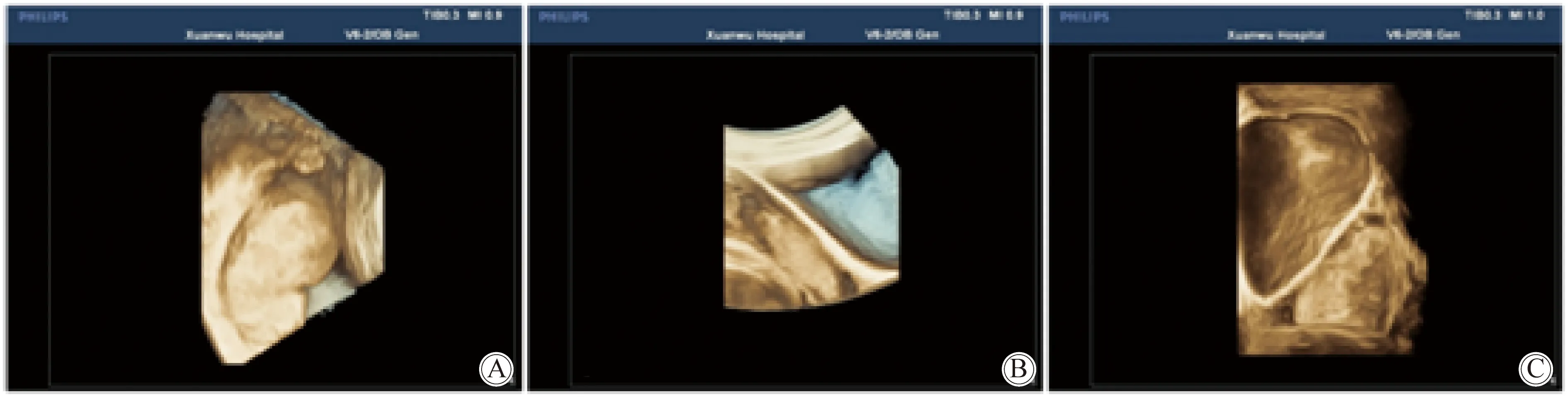
图2 三维超声显示胎盘后方低回声带图Fig.2 3D ultrasound image showed the hypoecho area behind placentaA:normal placenta(succession);B:placental adhesion (part of the interrupt);C:heavy placental implantation (disappearance).
3 讨论
胎盘植入的常见高危因素包括既往剖宫产史、前置胎盘、多次人工流产史等[4]。前置胎盘定义为妊娠28周后胎盘附着于子宫下段或覆盖在子宫颈内口处位置,低于胎儿的先露部位,分为完全性、部分性、边缘性及低置胎盘(胎盘下缘距宫颈内口≤2 cm),是产科出血的主要原因之一;凶险型前置胎盘是指前次有剖宫产史,此次妊娠为前置胎盘,且胎盘附着于前次剖宫产瘢痕处,发生胎盘植入的危险约为50%[5]。凶险型前置胎盘大多同时伴存胎盘植入,主要因滋养细胞太过侵袭及蜕膜基底层相关发育存在不良现象,胎盘植入时可导致致命的产后出血、甚至子宫切除,对于孕产妇及围产儿构成潜在的致命威胁[6-7]。依据胎盘植入子宫肌层的病理学程度,将其分为3类:①粘连型(绒毛粘连在子宫肌层上,最为常见,约占80%);②植入型(绒毛侵入子宫肌层,约占15%);③穿透型(绒毛穿透全部子宫肌层直达浆膜,约占5%)。临床上,植入型和穿透型胎盘植入患者凶险程度明显高于粘连型,因此将这两种类型的患者合称为重型胎盘植入型[4]。依据植入面积的大小又可分为完全性胎盘植入、部分性胎盘植入和局限性胎盘植入[8]。
文献[9]报道,同时具备完全性前置胎盘和剖宫产史高危因素的孕妇更容易发生胎盘植入,并且孕妇产后的出血量更大,出血风险更高。本文数据指标呈现,18例胎盘植入病例中17例为前置胎盘,比率高达94.4%,其中,16例为完全性前置胎盘,比例明显高于非完全性前置胎盘1例。前置胎盘与胎盘植入有着大致相同的病因,胎盘植入是由于蜕膜发育不良,导致血供不足,此时母体为了满足胎儿一方面增加胎盘面积而导致前置胎盘,另一方面胎盘绒毛侵入子宫肌层而发生胎盘植入。另有研究[10-11]显示,胎盘植入中约半数系前置胎盘,且中央性前置胎盘植入的发生率明显高于部分性。此外,由于子宫下段和宫颈部位内膜及肌层较薄,前置的胎盘极易侵入肌层合并植入。研究[12]显示,既往有剖宫产史的病例发生胎盘植入的风险是无剖宫产史孕妇的35倍,1次剖宫产孕妇发生胎盘植入的可能性为25%,2次以上者发生的概率>50%。本研究尤其关注凶险型前置胎盘病例,蜕膜组织受损,前置的胎盘就有可能直接与子宫肌层接触或侵入肌层形成植入,危及母婴生命安全。总之,剖宫产的次数越多,前置的胎盘发生胎盘植入的概率越高。
胎盘植入作为产科严重的合并症之一,重型胎盘植入危害明显高于粘连型,尽早诊断并给予积极处理是改善母婴结局的关键。超声和MRI是胎盘植入产前诊断的主要影像学检查方法,超声以其经济实用、无创伤、可重复性好等优点被广泛应用,超声检查包括二维超声、彩色多普勒、能量多普勒、子宫超声造影和三维超声。胎盘内血管床的血管又细又小,流速很低,而且有很多血管与超声声速相垂直,因此彩色多普勒声像图无法全面显示;三维能量多普勒超声最突出的优势在于能够探测到更低速的血流而不受超声入射角度的影响[13],对胎盘植入的诊断具有明显的优势。本研究结果显示,虽然三维超声与MRI对胎盘植入的诊断敏感度、特异度及准确性差异无统计学意义(P>0.05),但产前三维超声在敏感度、特异度及准确性等指标上均略优于MRI,与多数研究[14-15]结论相符合。由于MRI存在其自身的局限性,限制了其在临床的广泛应用,目前多用于:(1)评估子宫后壁胎盘植入;(2)评估胎盘侵入子宫肌层的深度及宫旁组织和膀胱受累程度。三维超声能立体、直观显示胎盘和宫壁之间的异常血管重建,可获取二维超声不易得到的冠状切面信息,不用暴露于射线下,是一种操作简单、安全的常用检查方法。
研究[16]显示在诊断胎盘植入超声声像图特征中,胎盘后方低回声带消失,胎盘基底部血流增多是最有价值的产前超声征象,在阳性病例中二者比例分别为77.8%及66.7%,均高于其他征象。正常情况下胎盘与子宫肌层之间的间隙表现为低回声带,其是由基蜕膜的血管扩张形成的,发生胎盘植入时此间隙消失;胎盘植入最主要的特征是胎盘植入部位血管重建,大量新生血管形成为特点,声像图表现为丰富且杂乱的高速低阻力团状血流信号。本研究超声评分≥5分者有16例,其中14例诊断为重型胎盘植入,其阳性准确率高达82.4%,由于样本较小,未出现≥10分者。种轶文等[4]建立超声评分系统,用于诊断植入型、穿透型和粘连型胎盘植入,发现当超声评分≥5分时分别用以区分粘连型和“重型胎盘植入”,本研究也基本符合此结论。关于三维超声评分在胎盘植入分级中的应用价值,尤其是探讨界定重型胎盘植入和粘连型的特征及相关参数,因在临床中,“重型胎盘植入”术中出血量往往>2 000 mL,由此可见,术前超声预测胎盘植入的类型,对临床降低产后出血率及子宫切除率具有重要意义。
本研究结果提示,三维超声与手术或病理诊断的标准具有较好的一致性,在诊断胎盘植入中具有较好的临床应用价值。中孕期胎盘回声较弱,与子宫肌层的低回声较接近,易忽视子宫与胎盘的分界面;而晚孕期胎盘内部回声增强增粗,甚至出现钙化点,与子宫肌层的低回声分界清晰,但此时子宫肌层较薄,易影响胎盘植入的正确诊断;此外,超声诊断胎盘植入的准确性易受多种因素影响,包括胎盘植入位置、深度,检查时机,检查者经验等[8],容易造成漏诊或误诊,而三维超声与MRI联合应用明显提高了胎盘植入的准确性,尤其在诊断困难的粘连型植入中提供多重影像依据。产前三维超声与MRI评估胎盘植入程度对于临床医生预期可能的危险,从而及时制定手术方式、分娩时机、 抢救措施及介入手术的分娩计划,改善妊娠结局[17-18]。
由于胎盘植入缺乏典型的临床表现及特异性指标,产前诊断比较困难,三维超声直观、安全,可动态观察胎盘与肌层的关系,具有更高的敏感度、特异度及准确性,但在胎盘植入分级中有一定的局限性,联合应用MRI可明显提高其准确率,为临床提供更可靠的诊治依据。
