PD-1/L1类肿瘤免疫药品的医疗经济特点及其医保定价机制探讨
2019-10-14王芳旭陶立波
王芳旭 陶立波 孙 爽
(1北京医药卫生经济研究会 北京 100069;2中山大学药学院医药经济研究所 中山 510006;3北京大学医学部卫生政策与管理学系 北京 100191 )
肿瘤免疫疗法(Immunotherapy)近年来备受瞩目,被称为肿瘤治疗领域的革命性突破[1,2]。这其中程序性细胞死亡蛋白-1(Programmed Death-1,PD-1)及其配体(PD-L1)抑制剂是肿瘤免疫治疗中最活跃和成熟的药物技术,其治疗原理是通过阻断PD-1与L1的结合,解除免疫抑制,重新激活免疫系统对肿瘤细胞的识别和杀伤[3]。
由于PD-1/L1类药物有着广阔的应用前景,医药产业界对其投入了巨大的热情和资源。据悉,目前该领域有上百个研发项目正在开展,且大部分在中国大陆[4]。不少跨国企业和国内企业在这个领域展开了激烈的竞争,目前已有多个PD-1/L1药物已在我国上市或即将上市[5]。
基于PD-1/L1药物的特点,当该类药品纷纷上市并进入医保目录后,预期会对医保基金产生压力。考虑到该类药品是创新性药物,为肿瘤治疗开辟了新的道路,如果定价过低,研发和生产企业无法获得合理的市场回报,会挫伤创新积极性,不利于未来新技术的发展。因此,对PD-1/L1药物的创新支持与医保控费之间的矛盾必须正视,合理的定价和支付机制亟待建立。本文将对该类药品的特点和医保定价机制进行探讨,以便为我国医保相关政策的设计和实施提供参考建议。
1 PD-1/L1肿瘤免疫药物的特点
PD-1/L1药物通过解除免疫抑制来恢复人体免疫细胞对肿瘤细胞的识别和杀伤,目前上市的药物剂型以静脉注射给药型为主,其剂量根据患者体重计算。PD-1/L1药物上市时往往只针对某种肿瘤适应症,但未来可能会扩展到多种肿瘤。
1.1 广谱性
PD-1/L1药物对各类肿瘤都可以有治疗效果,颇类似于抗感染领域的抗生素。有大量临床实验均已证实PD-1/L1药物对于众多实体肿瘤和血液肿瘤均具有明显的疗效,患者均能不同程度的受益。目前在美国上市的PD-1/L1药物获批适应症大多超过10个,覆盖多种肿瘤,且适应症数字还在不断增加中[6-8]。
1.2 持久性
PD-1/L1药物是通过恢复免疫能力来治疗肿瘤的,而人体免疫系统具有免疫记忆的特性,因此PD-1/L1药物的抗癌效果通常具有持久性。一旦药物见效,其疗效维持的平均时间较长,能实质性改善患者的生存期[9,10]。当然,相应的治疗时间和费用也会随之增加。
1.3 安全性
PD-1/L1药物常见的不良反应有皮肤毒性、腹泻与结肠炎、肝脏毒性等[11,12]。与传统的肿瘤放化疗相比,PD-1/L1药物的严重不良反应发生率更低,安全性更高,因此患者的服药依从性和持续性会更佳。
1.4 多联用性
从疗效角度讲,PD-1/L1药物的单药治疗并没有显著优势,其针对绝大多数实体瘤的有效率为20%左右。但该类药品可以与传统放化疗、靶向治疗、T细胞活化介质等各种疗法联合使用[13,14],增强肿瘤治疗效果,从而可显著扩展其治疗人群。
2 PD-1/L1药物对医保基金的潜在压力
如上所述,PD-1/L1药物具有广谱、持久、安全、多联用等特点,这对肿瘤治疗是利好消息,但如果众多该类药物上市并进入医保目录,也会对医保基金产生潜在压力。
据国家癌症中心发布的最新一期全国癌症统计数据显示[15],我国平均每天有超过1万人被确诊为癌症,每分钟有7.5个人被确诊为癌症,恶性肿瘤死亡占居民全部死因的23.91%。近10多年来,恶性肿瘤发病率每年保持约3.9%的增幅,每年恶性肿瘤所致的医疗花费超过2200亿,形势严峻。
在我国,众多PD-1/L1药物已经上市或即将上市。截至2019年2月,我国已有4种该类药物获批上市,其年治疗费用均超过20万(甚至更多)。此外,用PD-1/L1药物治疗的患者需要持续用药,其相对高昂的费用将对患者及其家庭产生沉重的经济负担。因此,通过医疗保险的互助共济机制缓解肿瘤患者的经济负担,提高该类药品的可及性,将成为社会的一种殷切期望和呼声。
作为肿瘤治疗药品,PD-1/L1药物的价格和治疗费用相比其他疾病的治疗费用是昂贵的。目前PD-1/L1类药品研发热情高涨,预计将会有诸多新药上市,虽然PD-1/L1药物上市和申请医保准入是基于某个适应症开始,但其后完全有可能扩展到多个癌种及肿瘤治疗各个阶段,并和其他治疗方式形成联用,预计其应用范围和使用数量均较为可观。然而,目前我国基本医疗保险基金可持续的压力在不断增大,据报道,2018年医保基金的支出增速高于收入增速近3个百分点[16]。因此,PD-1/L1药物对医保基金的潜在压力甚至风险将不可小觑。
3 基于支付标准联动的PD-1/L1药物医保定价机制
鉴于PD-1/L1药物的特点,医保为其制定支付标准时会面临两难:一方面,作为创新性肿瘤药品,在首个适应症上市并进入医保目录时,照常规思路是可以也应该获取相对较高的定价,以作为对创新价值的认可和激励;但另一方面,如果以后该药品扩展到多个适应症、乃至多种联合使用,其使用数量会比较多,则会产生更多的医疗费用,从而对医保基金产生更大的压力。而反过来说,如果为了缓解未来的费用压力而在PD-1/L1药物首个适应症进入医保目录时就制定较低的支付标准,则又不符合创新支持和价值购买的医保理念。
为解决上述矛盾,需要探讨适宜的医保定价和支付制度安排,这其中一个可考虑的方法是:采用PD-1/L1药物多适应症医保支付标准联动的机制。具体而言,在PD-1/L1药物首个适应症准入时,可以参照其他肿瘤创新治疗药物的定价方式确定适宜的医保支付标准。由于PD-1/L1药物互相之间的类似性,该支付标准可适用于全部PD-1/L1药物在该适应症中的定价支付。而当该PD-1/L1药物扩展到其他适应症时,就可以把新旧适应症的PD-1/L1药物医保支付标准进行比较,统一为较低的那个标准。如此,就会把PD-1/L1药物治疗肿瘤的支付价向低位引导,在适应症和使用人数扩展的同时,可防止医疗费用的过快上涨。
从相反角度讲,在上述医保支付机制下,如果医药厂商为了维持首发适应症的支付标准而选择不扩展适应症,选择专注于某个治疗领域,那么PD-1/L1药物的适应症扩展就会比较少,其医疗费用占用会较低。此时即使首发适应症的支付标准较高,也不会对医保基金产生太大压力。
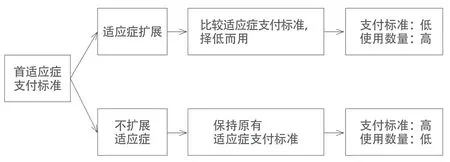
图1 支付标准联动的PD-1/L1药物医保支付标准机制示意图
综上所述,在支付标准联动的机制下,如果PD-1/L1药物大量扩展适应症将导致支付标准普遍降低,而若厂商选择不扩展适应症以维持较高的支付标准,则能防止使用数量和费用的过快增长。这样的机制可以兼顾对创新的支持和对医保基金的保护,示意图请见图1。
4 讨论和结论
PD-1/L1药物是创新性肿瘤治疗技术,有着广泛的使用潜力,这意味着需要为其制定适宜的定价支付机制,以协调创新支持和医保基金安全两方面的需求。为达到上述目的,有很多策略方法可以探讨,本文则提出了支付标准联动的定价机制:允许PD-1/L1药物进入首个适应症时有较高定价,而当出现适应症扩展时就低下调医保支付标准,从而降低医保基金占用。在有限资源的前提下有效支持医药技术创新,这种均衡多方利益的政策考量是有必要的。
当然,要建立完全适宜的医保支付标准机制是非常困难的,本文中提出的方法也还有很多具体的问题需要权衡思考。例如,对于同一适应症的不同PD-1/L1药物建立统一支付标准,就有可能抹杀了具体药品的差异性价值:同一适应症的不同原研药以及同样成分的原研药与其生物类似物之间,由于抗体的重链和轻链的序列不同及生产工艺的不同,其质量和疗效也可能有较大差异,因此会产生不同的相对价值和不同的医保准入意义。此时,建立基于循证的具体产品具体决策协商机制,可能是必要的补充。再如,在支付标准联动机制中,如果某些厂商采用极低支付标准首先进入某适应症,从而在一段时间内排斥其他PD-1/L1药物进入该适应症,则该肿瘤的患者就可能暂时得不到其他更好的PD-1/L1药物,并且还可能导致价格恶性竞争,从而影响我国生物医药产业的健康发展。此时,也需要对过低的定价保持警惕和综合考虑。
综上所述,PD-1/L1药物是创新机制的肿瘤治疗技术,具有广谱、持久、安全、多联用等特点,这既对肿瘤治疗有利,也可能对医保基金造成压力甚至风险。因此,需要基于PD-1/L1药物品的特点和医保基金的承受能力,统筹考虑,对该类药品的定价机制进行合理的设计,以兼顾各方利益,使有限的资源能够发挥最大的效率,为患者人群带来最优的健康收益。
社会医疗保险的战略购买需要建立在三个基本原则的基础上:
1 与国家经济发展水平相适应的前提原则
基本医疗保险必须充分考虑国家的整体经济发展水平,注意国民经济和社会资源的承受能力,考虑GDP、卫生总费用、药品总费用年增长率的水平,在尽可能满足人们对于医疗健康需求的同时,防止超前消费,防止人们的过高预期,防止医保保障水平超出可持续发展的水平。
2 坚持医保社会公平性的指导原则
基本医保必须充分考虑社会公平的原则。在医疗服务领域,社会公平具体体现在两个方面:一是多数原则,满足大多数人可以享有到的医疗服务。尽管在医疗保险上应该考虑按需分配,但是如果医保只支付重大疾病,而对于多数人需要的日常医疗服务不予支付,社会医疗将无法获得多数人的支持,有失社会公平性。二是需要原则,满足对于影响生命安全的医疗需要。人的生命只有一次,如果在生命安全上不能得到保障,任何其他社会公平将失去意义。生命安全的公平是最重要的社会公平。而对那些未满足的需要则应根据医保基金的可承受性逐步得到体现。
3 以提升价值(性价比、成本效益)为核心原则
在经济发展水平和社会公平原则的框架下,在对于具体医疗服务项目、具体医疗技术手段的选择上,价值原则是最为核心的指导原则。需要对各种医疗服务、各种医疗技术手段,建立价值评估的机制和评价结果,同时需要做动态调整。价值原则落实到医保的战略购买上,体现为对于性价比高的药品、医疗服务项目和医疗技术手段,可以优先考虑支付,或者提高医保支付的水平。
——摘自蔡江南《6个方面,谈谈如何实现医疗保险的战略性购买》(“中国医疗保险”微信公众平台2019年6月21日)
