64排CT小肠造影在肠道炎性病变诊断的临床应用
2019-09-24王杰春刘宁川陈少贤
李 兵,伍 洋,王杰春,刘 心,刘宁川,陈少贤
(四川省南充市高坪区人民医院放射科 四川 南充 6371000)
肠道炎性病变也就是通常所说的炎症性肠病,是发生率较高的一类肠道疾病,严重危害患者的健康[1]。因此,对于肠道炎性病变需及时给予有效的临床治疗,才能够控制患者的临床症状,改善患者的健康状态。而及时有效地对肠道炎性病变进行治疗的前提就是及时准确地进行诊断。但是临床研究指出,引起肠道炎性病变的原因较为多样化,因此,导致临床在对肠道炎性病变诊断的过程中,易出现漏诊和误诊的情况,这对于患者的有效治疗是非常不利的[2]。鉴于此,临床急需一种有效而准确的肠道炎性病变诊断方式,来提升患者的诊断准确率[3]。为了提高肠道炎性病变的临床诊断水平,我院将64排CT小肠造影方式应用到了肠道炎性病变的诊断中,获得了良好的应用效果,以下进行报道:
1 资料与方法
1.1 一般资料
选取2015年4月—2019年1月我院收治的肠道炎性病变患者86例的临床资料进行回顾分析,86例患者中22例溃疡性结肠炎患者和64例克罗恩病患者,组内包括男42例,女44例;其年龄为21~67岁,平均年龄(43.7±8.8)岁。本次研究中排除了合并有肝硬化、血液系统疾病、感染性疾病等重大疾病的患者,合并肠道肿瘤疾病的患者,由于放射治疗引起的肠道疾病、感染性肠道疾病、缺血性肠道疾病的患者,临床资料不全的患者。
1.2 临床方法
86例患者依次行消化内镜检查和64排CT小肠造影检查,具体实施方法如下:
1.2.1消化内镜检查 叮嘱患者在消化内镜检查前一天进食流质食物,检查当日要禁食,检查前给予导泻剂,做好肠道检查准备。检查时给予口服消泡剂,并进行口咽部局麻处理,并在检查前1h给予1000ml浓度为2.5%的等渗甘露醇,在检查前10min给予盐酸哌替啶50mg、山莨菪碱10mg、地西泮10mg。经口进镜,仔细观察患者的肠粘膜溃疡、肠道病变部位、肠腔情况、息肉情况,必要时对病变部位取样,进行活检[4]。
1.2.2 64排CT小肠造影检查 在消化内镜检查完24h之后再进行64排CT小肠造影检查,在检查前一晚给予导泻剂,清洁肠道。在检查前给予等渗甘露醇溶液1000~1500ml,在20~25min之内饮用完毕,然后休息10min,再饮用500~1000ml等渗甘露醇溶液。检查前10min,肌注山莨菪碱,充分扩张肠腔。然后使用64排螺旋CT对患者实施平扫和动态增强扫描,层厚为5mm、层间距为5mm。扫描范围为隔顶缘到耻骨联合下缘,对于疑似肛周脓肿或肛瘘患者,扩大扫描范围至会阴部。平扫完成后,经肘静脉团注非离子型对比剂,增强扫描包括动脉期和门脉期。在对比剂注入25~30s后行动脉期扫描,注入65~70s后行门脉期扫描。将扫描所得图像,经冠状面和回盲部矢状位实施多平面重建,观察肠腔内外、腹腔淋巴结、肠壁、肠系膜脂肪及协助病变肠段定位,采用最大密度投影对肠系膜动脉及末梢小血管情况进行观察。由2名诊断经验丰富的放射科医师对患者的扫描结果进行分析[5]。
1.3 统计学方法
2 结果
2.1 肠道炎性病变的64排CT小肠造影表现特点分析
86例患者中包括22例溃疡性结肠炎患者和64例克罗恩病患者,经64排CT小肠造影检查可见,肠道炎性病变患者中最常见的表现为肠壁异常强化,其次为肠壁增厚,而瘘管形成与腹腔脓肿、结肠袋消失等表现则相对较少。且比较溃疡性结肠炎患者和克罗恩病患者的表现特点来看,肠壁强化和肠壁增厚均是二者的主要表现,比较差异不具有统计学意义P>0.05;但二者在结肠袋消失、肠腔狭窄、肠周脂肪间隙模糊、瘘管形成与腹腔脓肿之间的比较,则具有明显差异P<0.05,见表。
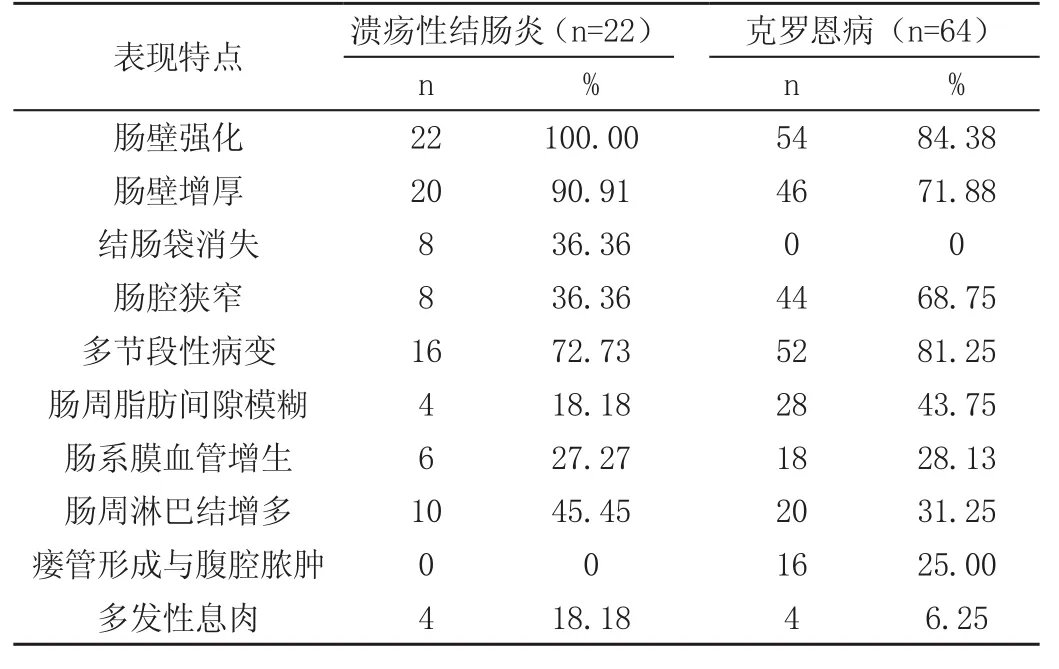
表 肠道炎性病变的64排CT小肠造影表现特点分析
2.2 肠道炎性病变64排CT小肠造影与消化内科检查诊断结果比较
86例患者经64排CT小肠造影检查的肠壁强化、肠壁增厚、合并腹腔病变的检出率,显著高于消化内镜检查,比较差异具有统计学意义(P<0.05);但在肠壁溃疡、卵石征方面的检出率,消化内镜则显著高于64排CT小肠造影检查,比较差异具有统计学意义(P<0.05)。但两种诊断方式对于多节段病变、肠腔狭窄的检出效果均较好,且二者之间的比较差异不具有统计学意义(P>0.05)。
3 讨论
肠道炎性病变是目前临床上处理起来比较棘手的一类疾病,这主要是由于肠道炎性病变极易出现反复发作的情况,且目前临床上也并未研制出针对这类疾病的有效的根治性疗法。因此,导致肠道炎性病变患者在治疗后,需进行长期的随访观察,根据随访结果对患者的治疗方案作出及时的调整,以便患者获得最佳的治疗效果[6]。鉴于肠道炎性病变的这种情况,早期及时的诊断,准确地评估患者的病情是非常重要的。也正因此,临床对于肠道炎性病变的临床诊断给予一直以来都给予了高度的关注与重视。
从当前来看,消化内镜一直都是用于肠道炎性病变诊断一项重要手段,在临床上具有较为广泛地应用[7]。借助消化内镜对患者进行诊断,能够对其肠道黏膜进行观察,通过观察患者的肠道粘膜确实可以实现在一定程度上对肠道炎性病变进行判断的目的,但是消化内镜检查在实施过程中患者的舒适度较低,且易引起患者产生心理和生理应激反应,严重时甚至有引发肠穿孔、肠出血的严重并发症的风险,因此,这种诊断方式患者的体验较差,接受度也不高[8]。更为重要的一点是消化内镜只能够对肠道内的情况进行观察,而无法对肠外病变进行显示,这也造成了消化内镜检查在肠道炎性病变诊断中的局限性。很显然,单纯应用消化内镜检查是无法做到准确、全面诊断和评估肠道炎性病变的目的的。
64排CT小肠造影是在多层螺旋CT技术的基础上发展起来的一种诊断方式,该诊断方式的主要机制是通过给患者服用阴性对比剂,扩张其肠腔、铺平肠黏膜,使周围组织与肠壁粘膜强化形成对比来观察肠道病变情况的[9]。该诊断方式不仅无创,同时能够通过所获得的图像,对肠壁和肠外病变进行全面的分析,这就弥补了消化内镜检查的不足[10]。
临床研究指出,肠壁强化、肠壁增厚是肠道炎性病变患者经64排CT小肠造影检查下最为显著的特征,这两种特征在肠道炎性病变的诊断中具有较高的应用价值。从本次研究结果可以看到,86例患者中包括22例溃疡性结肠炎患者和64例克罗恩病患者,对于溃疡性结肠炎患者来说,其肠壁强化和肠壁增厚的检出率分别为100.00%和90.91%;而克罗恩病患者的肠壁强化和肠壁增厚检出率也分别高达84.38%和71.88%,这与以上临床报道结论相符。同时也说明,对于肠道炎性病变患者来说,肠壁强化和肠壁增厚是其最为显著的特征。同时从研究结果中可以看到,64排CT小肠造影检查的肠壁强化、肠壁增厚、合并腹腔病变的检出率,显著高于消化内镜检查,比较差异具有统计学意义(P<0.05);但在肠壁溃疡、卵石征方面的检出率,消化内镜则显著高于64排CT小肠造影检查,比较差异具有统计学意义(P<0.05)。这一结果提示出两点,其一则是64排CT小肠造影对肠道炎性病变诊断的特异性较高,其二是消化内镜在肠道炎性病变诊断中虽然诊断效率较低,但是在肠壁溃疡、卵石征等特异征象的诊断中却较64排CT小肠造影有明显优势。
综上所述,64排CT造影检查在肠道炎性病变的诊断中具有良好的应用价值,能够对肠外表现和肠管病变进行清晰地显示,从而显著提高患者的临床诊断准确率,但其在多发炎性息肉、肠壁溃疡和卵石征中的诊断有所欠缺,必要时可配合消化内镜检查,来提高临床诊断准确率。
