围手术期应用纳美芬对老年单肺通气患者术后认知功能的影响
2019-09-23李梦云陈超柯剑娟冯晓波
李梦云,陈超,柯剑娟,冯晓波
(武汉大学中南医院,武汉430071)
术后认知功能障碍(POCD)是指患者在麻醉、手术后出现的记忆力、注意力、信息处理能力等大脑高级皮层功能的轻微损害,通常为慢性病程,进行性缓慢发展。随着POCD的进展,患者可能会失去独立作业能力,导致生活质量下降,并增加发生残疾和死亡的风险[1]。老年患者更是POCD的高发人群[2]。目前,肺隔离单肺通气已广泛应用于胸科手术中。这种非生理性通气状态造成了通气/血流比失调,可导致低氧血症、肺缺血再灌注损伤等生理紊乱,并触发多种细胞因子的释放和系统性炎症反应[3]。越来越多的证据表明,手术诱发的炎症反应在POCD的发生发展中起重要作用[1]。研究表明,阿片受体拮抗剂能通过多种途径抑制炎症反应,产生神经保护作用。纳美芬是新型阿片受体拮抗剂,安全性高,有效性好。2016年1月~2017年12月,本研究拟评价纳美芬的围手术期应用对老年单肺通气患者术后认知功能的影响,为临床提供参考。
1 资料与方法
1.1 临床资料 选择择期行胸科手术且术中需要单肺通气的患者120例,ASA分级Ⅰ~Ⅲ级,年龄(67.12±4.51)岁,男73例、女47例,BMI(23.63±0.53)kg/m2、高血压病史55例、糖尿病史27例、术前Hb(122.16±8.34)g/L、红细胞压积36.73%±2.42%、术前肺通气储量百分比0.82%±0.03%、教育水平(9.66±3.21)年。纳入标准:年龄≥60岁;意识清楚;术前蒙特利尔认知评估量表(MoCA)评分≥26分;非近3个月内第二次手术;预计手术时间2~6 h。排除标准:术前合并严重的心肺功能不全、肝肾功能不全、感染性疾病、免疫系统及血液系统疾病;术前发生认知功能障碍、谵妄、癫痫、精神紊乱、焦虑、抑郁病史或家族中存在以上病史;有POCD既往史、脑器质性疾病或脑血管意外病史;有大量吸烟史、酒精或药物依赖史;有听力或视力障碍;近期服用抗胆碱药、抗惊厥药、抗焦虑药、抗抑郁药等。采用随机数字表法将患者分为对照组(C组)、纳美芬低剂量组(N1组)和纳美芬高剂量组(N2组),每组各40例。三组年龄、性别、BMI、高血压病史、糖尿病史、术前Hb水平、红细胞压积、肺通气储量百分比等差异均无统计学意义(P均>0.05)。本研究已获本院医学伦理委员会批准,患者签署知情同意书。
1.2 围手术期纳美芬的用法 N1组于麻醉诱导前15 min静脉推注纳美芬0.25 μg/kg;镇痛泵用药为舒芬太尼2 μg/kg+托烷司琼5 mg+右美托咪定3 μg/kg+纳美芬1 μg/kg,加生理盐水稀释至100 mL。N2组于麻醉诱导前15 min静脉推注纳美芬0.25 μg/kg;镇痛泵用药为舒芬太尼2 μg/kg+托烷司琼5 mg+右美托咪定3 μg/kg+纳美芬5 μg/kg,加生理盐水稀释至100 mL。C组于麻醉诱导前15 min静脉推注等量生理盐水;镇痛泵用药为舒芬太尼2 μg/kg+托烷司琼5 mg+右美托咪定3 μg/kg,加生理盐水稀释至100 mL。
1.3 麻醉经过 患者均无术前用药。术前禁食8 h、禁饮4 h。入室后常规开放静脉通道,面罩通气给氧,持续监测心率、血压、脉搏氧饱和度、心电图,局麻后行桡动脉穿刺置管监测直接动脉压(ABP)和血气后行麻醉诱导,中心静脉穿刺置管监测中心静脉压(CVP),采用脑电双频指数(BIS)监测麻醉深度,并监测呼气末二氧化碳分压(PETCO2)和气道峰压。所有患者采用全凭静脉麻醉和标准的麻醉诱导。麻醉诱导采用舒芬太尼0.3 μg/kg、丙泊酚1.0~1.5 mg/kg和顺式阿曲库铵0.2 mg/kg。麻醉维持采用持续静脉输注丙泊酚,并将BIS值维持在40~60。术中采用持续静脉输注顺式阿曲库铵0.1~0.2 mg/(kg·h)和瑞芬太尼0.1~0.3 μg/(kg·min)维持肌肉松弛和镇痛。术中维持心率(HR)45~100次/min,平均动脉压(MAP)波动幅度不超过基础值的20%,SpO2≥90%。
在开始皮肤缝合时连接镇痛泵,在连接镇痛泵前静脉注射舒芬太尼0.1 μg/kg。手术结束时,停止静脉输注所有麻醉药物或麻醉辅助用药。所有患者术后镇痛采用患者自控静脉镇痛(PCIA)。镇痛泵参数设置为背景流量2 mL/h、单次输注量为0.5 mL、锁定时间15 min。术后12 h常规监测血压、HR、SpO2。
1.4 血清IL-1β、IL-6、TNF-α水平检测 于麻醉诱导前(T0)、术后1 h(T1)、术后2 h(T2)、术后6 h(T3)时采集静脉血样3 mL,4 ℃下离心10 min,取上清液,存放于-80 ℃冰箱保存,采用ELISA法检测血清IL-1β、IL-6、TNF-α水平。
1.5 围手术期及术后恢复情况观察 记录围手术期麻醉时间、手术时间、单肺通气时间、术中失血量以及术后住院时间。
1.6 认知功能评价 术前1 d及术后7 d,应用MoCA量表评估认知功能,由固定且经过专门训练的资深医师执行。测试时保证患者无躯体不适,测试环境为统一安静明亮的专业测试室,应用统一的标准指导语,保证患者对测试完全理解后再进行测试。如果受教育年限≤12年则加1分,最高分为30分。≥26分属于正常。以MoCA评分<26分为发生POCD,统计POCD发生率。

2 结果
2.1 三组围手术期及术后恢复情况比较 三组围手术期情况及术后恢复情况差异均无统计学意义(P均>0.05)。见表1。
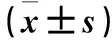
表1 三组围手术期及术后恢复情况
2.2 三组认知功能指标比较 三组患者术后7 d MoCA评分均低于术前,其中N1、N2两组术后MoCA评分均高于C组术后(P均<0.05),而N1与N2组间差异无统计学意义(P>0.05)。见表2。C组、N1组、N2组术后发生POCD分别为6、5、8例,三组POCD发生率差异无统计学意义(P>0.05)。见表2。
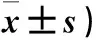
表2 三组患者MoCA评分比较(分,
注:与C组比较,*P<0.05。
2.3 三组血清IL-1β、IL-6、TNF-α水平比较 切皮后T1、T2、T3时,N1、N2组患者血清IL-1β、IL-6、TNF-α水平均低于C组(P均<0.05),N2组患者血清IL-1β水平低于N1组(P<0.05);术前T0时,三组血清IL-1β水平差异无统计学意义(P>0.05)。C组中,血清IL-1β水平为T3>T2>T1>T0(P均<0.05);N1和N2组中,血清IL-1β水平为T0>T1>T2>T3(P均<0.05)。见表3。
2.4 发生POCD与未发生POCD者血清学指标比较 在同一组内,发生POCD者于T3时血清IL-1β、IL-6、TNF-α水平较未发生POCD者高(P均<0.05),而于T0、T1、T2时差异无统计学意义(P均>0.05)。见表4~6。

表3 三组患者各时点血清IL-1β、IL-6、TNF-α水平比较
注:与C组比较,*P<0.05;与N1组比较,#P<0.05。

表4 三组发生与未发生POCD者各时点血清IL-1β水平比较
注:与同组发生POCD者比较,*P<0.05。

表5 三组发生与未发生POCD者各时点血清IL-6水平比较
注:与同组发生POCD者比较,*P<0.05。

表6 三组发生与未发生POCD者各时点血清TNF-α水平比较
注:与同组发生POCD者比较,*P<0.05。
3 讨论
自1955年Bedford首次注意到“麻醉对老年患者大脑的副作用”以来,对POCD的研究和观察已经持续了大半个世纪。POCD以术后注意力、记忆力、学习能力和认知灵活性的损害为特征,并且可能在较长的时间里持续存在[1]。POCD的发生将对患者的预后产生重要影响。根据数据统计,大约70%发生POCD的患者于5年内死亡,而没有术后谵妄(POD)的患者5年死亡率仅35%[5]。Monk等[6]研究表明,高龄、低教育水平、无后遗症的脑血管意外既往史以及出院日POCD都是术后3个月POCD的独立危险因素。更重要的是,手术创伤也是促使POCD发生发展的一个危险因素。越来越多的证据显示,外周手术过程可以诱导神经炎性反应应答,引起促炎细胞因子,包括TNF-α、IL-1β、IL-4、IL-6,向外周释放并进入脑组织,并通过活化小胶质细胞进一步加重神经炎性反应和脑组织损伤[7]。
在很多胸部手术中,因为在手术中需要塌陷一侧肺以利于手术操作,单肺通气已成常规通气方式。单肺通气使日趋复杂的胸部手术成为可能,事实上也是推广微创手术必不可少的通气方式。但是同时,单肺通气会引起各种生理改变,包括非通气侧肺的低氧性肺血管收缩(HPV)、局部氧分压下降、炎症反应以及心输出量的改变[8]。肺部手术中的单肺通气状态可以损伤脑氧平衡,并且有一些研究已经发现脑组织氧饱和度下降增加了非心脏手术后POCD的发生风险[9]。之前有很多研究表明,在肺部手术患者中,术中局部脑组织氧饱和度下降与术后MMSE低评分有相关性[10]。
单肺通气的最佳状态应保证足够的氧合,并预防急性肺损伤(ALI),后者是肺切除术后死亡的主要原因。过去10年间进行的研究推荐在单肺通气期间实施保护性通气策略,包括设定基于理想体质量的小潮气量(4~6 mL/kg)、常规使用呼气末正压(PEEP)、低吸入氧浓度、低气道峰压和平台压。由于在单肺通气过程中,高呼吸频率来补偿低潮气量可能会导致大量的空气潴留,因此通常避免使用过高呼吸频率并采用允许性高二氧化碳血症。必要时可采用塌陷侧肺的持续正压通气(CPAP),以改善通气/血流比例失调[11]。
阿片受体拮抗剂纳洛酮在缺血性脑卒中患者中表现出神经保护作用,并且具有抗炎症反应效果。Hsu等[12]发现,纳洛酮可以减轻双氧水和运动神经元生存蛋白(Smn)不足导致的神经毒性。在双氧水处理过的NSC34细胞中,纳洛酮增加了细胞存活率,减轻了细胞凋亡。Cheng等[13]发现,纳洛酮可能通过HSP60-TLR4-NFκB信号通路抑制小胶质细胞活化,从而发挥神经保护作用和抗炎作用。Tsai等[14]发现,在EOC13.31小胶质细胞中,超低剂量纳洛酮可以显著抑制吗啡诱导的免疫反应。纳洛酮的预处理可以显著抑制小胶质细胞的活化。
纳美芬是一种新型阿片受体拮抗剂,结构式类似于纳洛酮。但是与纳洛酮相比,纳美芬半衰期更长,与阿片受体的亲合力更高,更易透过血脑屏障。有研究表明,在创伤性脊髓损伤和脑损伤的动物模型中,纳美芬的治疗可以改善神经功能恢复。并且纳美芬已被证实可在人群中良好耐受,使用安全[15]。苗鹏飞[16]发现,纳美芬用于治疗颅脑损伤可有效改善患者的脑血流动力学指标与认知功能,减轻脑神经损伤。马煜东等[17]发现,纳美芬在创伤性休克患者治疗中应用效果显著,能显著提高格拉斯哥评分、平均动脉压、脑氧饱和度水平,并能降低S100B、NSE水平,对改善患者脑功能有积极作用。
本研究通过术前1天和术后第7天对患者进行MoCA量表评估发现,围手术期纳美芬的使用可以提高术后MoCA评分,提示围手术期使用纳美芬对患者术后认知功能具有正面积极的作用;血清学结果显示围手术期纳美芬的使用可以抑制促炎性细胞因子TNF-α、IL-1β、IL-6的产生,同一组内POCD患者与未发生POCD患者相比在T3时刻的促炎性细胞因子TNF-α、IL-1β、IL-6水平较高,提示手术麻醉引起的炎症应激反应与POCD的发生有密切关系,T3时刻即切皮后6 h时血清TNF-α、IL-1β、IL-6水平对术后POCD的发生有一定的预测作用;本研究中N1组与N2组术后MoCA评分未见显著差异,而血清TNF-α、IL-1β、IL-6水平则出现显著性差异,这可能是因为纳美芬对炎性反应抑制作用的剂量跨度不够,还需进一步探索更高浓度纳美芬的使用对认知功能的影响。此外,本研究中,虽纳美芬提高了术后MoCA评分,但三组间POCD的发生率并无显著性差异。这可能是因为本研究受研究周期所限所纳入的样本量偏小的原因所致,还需更大样本量甚至多中心的随机对照试验进一步验证。
