不同布地奈德给药方式联合PS对呼吸窘迫综合症患儿肺功能及安全性的影响
2019-08-20王君王建民崔福英徐曼曼
王君 王建民 崔福英 徐曼曼
1菏泽市第二人民医院儿科274000;2菏泽市中医医院儿科274035
新生儿呼吸窘迫综合征 (neonatal respiratory distress syndrome,NRDS)多发于早产儿和低体质量儿, 由于患儿缺乏肺表面活性物质(pulmonary surfactant,PS)导致肺发育不良而致病。目前临床上主要通过PS替代治疗和辅助机械通气等方式来治疗NRDS。支气管肺发育不良(bronchopulmonary dysplasia,BPD)是早产儿呼吸系统常见病之一,严重影响患儿的存活率和后期生活质量。随着新生儿PS的应用及肺保护策略的实施,早产儿存活率越来越高,相应的导致BPD的发生率呈逐年上升趋势。BPD 患儿由于需要常年住院治疗和肺功能训练,给患儿家庭和社会带来了沉重的负担,已成为新生儿领域重点关注的疾病之一[1]。糖皮质激素在抑制肺部炎症方面的作用已经被临床证实,一般在治疗NRDS及BPD 时给予短疗程、小剂量使用。多项研究指出[2-3],局部使用糖皮质激素对于肺部疾病具有可靠疗效而全身不良反应少,实践中不推荐全身静脉给药。另外,国内外研究表明[4-5],在NRDS患者中给予PS联合布地奈德对改善肺功能具有一定疗效。国内布地奈德剂型主要有气雾剂和液体剂两种类型,不同剂型的给药途径不同,进而导致其起效时间、作用时间及作用方式不同。但鲜有研究报道不同给药方式对NRDS患儿肺功能及BPD 发生情况的影响。本研究旨在探讨布地奈德不同给药方式联合PS 治疗NRDS患者的疗效及对BPD 发生情况的影响,为临床选取更佳的治疗方案提供参考,报道如下。
1 对象与方法
1.1 研究对象 选取菏泽市第二人民医院在2014年3月至2017年7月收治的胎龄≤32周,体质量<1 500 g,出生<4 h内发生NRDS需要进行机械通气的患儿132例,男84例,女48例,纳入标准:均符合 《欧洲新生儿呼吸窘迫综合征防治共识指南2016版》中的诊断标准[6];胎龄28~33周,出生体质量1 000~1 500 g;出生4 h内即出现严重的NRDS,初始需求吸氧浓度≥60%;患儿家属同意本研究并签署知情同意书;排除标准:先天性心脏病、神经系统异常或先天性畸形;治疗过程中死亡或患儿家属放弃治疗。本研究符合2013年修订的《赫尔辛基宣言》的要求。采用前瞻性对照研究方式,按照随机数字表法分为A、B、C 三组,各44例,三组患儿在性别、胎龄、出生体质量、分娩方式及NRDS分级等基线资料方面比较差异无统计学意义 (P>0.05),具有可比性,见表1。
1.2 方法
1.2.1 药物治疗 A 组患儿:以布地奈德气雾剂(阿斯利康制药有限公司,国药准字:H20090410)作为载体,按照0.25 mg/kg配置每日计量,每喷200μg,采用专门储物罐装置给患儿雾化吸入,全部剂量分2~4次给药,直至撤机;肺表面活性物质 (商品名:固尔苏,意大利凯西制药有限公司,国药准字:H20030599),200 mg/kg,气管内滴入;B组患儿:以布地奈德液体剂作为PS的载体,按照0.25 mg/kg布地奈德液体剂+PS 200 mg/kg混合后气管内滴入;C组患儿:布地奈德气雾剂作为载体,按照0.25 mg/kg配置每日剂量,采用专门储物罐装置给患儿雾化吸入,单次给足全部剂量;肺表面活性物质 (商品名:固尔苏,意大利凯西制药有限公司,国药准字:H20030599),200 mg/kg,气管内滴入。所有患儿均给予保暖、清理呼吸道、防治感染、稳定内环境、保护重要脏器、纠正贫血、低蛋白血症等对症支持治疗;首次使用PS时间均在出生后8 h内,给药前清理呼吸道分泌物,给药后6 h内禁止吸痰;根据病情需要可于首次使用8~12 h后再使用一次。

表1 三组患儿基线资料比较
1.2.2 机械通气方案 三组患儿在PS使用后给予气管插管连接常频呼吸机辅助通气,采用肺保护性通气策略,根据临床表现、血气分析、血氧饱和度情况设定呼吸参数;若患儿短暂脱离呼吸机后无血氧饱和度下降、呼吸窘迫等情况出现,则给予拔出气管插管,改用鼻塞无创正压通气。
1.3 观察指标 (1)分别于入NICU 0 h、2 h、12 h、24 h、48 h 复查患儿血气分析,记录PaCO2、PaO2、酸碱度 (pH)、PaO2/FiO2指标;(2)记录患儿住院期间辅助通气时间、有创通气例数、重复使用PS例数;(3)记录患儿出现脑室内出血 (intraventricular bleeding,IVH)、早产儿视网膜病 (retinopathy of prematurity,ROP)、肺出血、败血症、坏死性小肠结肠炎 (necrotizing enterocolitis,NEC)、呼吸机相关性肺炎(ventilator-associated pneumonia,VAP)发生情况;(4)记录患儿出现支气管肺发育不良情况。
1.4 BPD 诊断标准及分度[7]BPD 诊断标准:出生后28 h仍需氧支持治疗即可诊断为BPD;分度:对于出生≤32周患儿,校正胎龄36周或出院时不需氧为轻度;需氧FiO2<30%为中度;需氧FiO2≥30%为重度。
1.5 统计学分析 应用SPSS 22.0软件进行数据分析,符合正态分布的计量资料以±s表示,组间两两比较采用单因素方差分析;计数资料以例(%)表示,组间比较采用卡方检验,P<0.05为差异有统计学意义。
2 结果
2.1 三组患儿不同时间点血气分析结果比较 治疗后三组患儿各时间点血气分析结果优于治疗前,且随着时间的延长PaO2、PaO2/FiO2逐渐升高,PaCO2、OI逐渐降低,差异有统计学意义 (P<0.05);治疗后A 组患儿12 h、24 h、48 h血气分析结果优于B、C两组,差异有统计学意义 (P<0.05);B组患儿24 h、48 h血气分析结果优于C组,差异有统计学意义 (P<0.05),见表2。
2.2 三组患儿辅助通气时间、重复使用PS率及有创通气使用率比较 A、B 两组患儿辅助通气持续时间、有创通气例数及重复使用PS例数均低于C组,差异有统计学意义 (P<0.05);A、B两组辅助通气持续时间、有创通气例数及重复使用PS例数比较差异无统计学意义 (P>0.05),见表3。
2.3 三组患儿BPD 发生情况及主要并发症发生率比较 三组患儿BPD 发生率比较差异无统计学意义 (P>0.05),但A 组患儿中重度BPD 发生率低于B、C 两组 (P<0.05),见表4;三组患儿主要并发症发生率比较差异无统计学意义 (P>0.05),见表5。
3 讨论
NRDS的治疗临床上多采用氧疗+机械通气+PS的方式,随着机械通气时间的延长及高浓度供氧,新生儿未成熟的肺组织容易受到损伤,最终演变为支气管肺发育不良。BPD 又可直接导致撤机困难和延长供氧时间,形成恶性循环。研究表明[8],对于严重的NRDS患儿早期应用PS可减少病死率,降低BPD 发生率,有助于促进肺泡成熟,改善肺功能。另外,炎症损伤是导致NRDS 病情加重和BPD 发生的关键因素,早产儿由于更多的接受氧疗和机械通气,肺组织发生损伤后不能有效的控制炎症反应和参与损伤修复过程,各种损伤因素通过促炎因子和蛋白酶的介导,触发炎症因子的瀑布反应,加重气道、肺血管及间质的损伤,严重的还可引起全身炎症反应[9]。近年来糖皮质激素在NRDS中的抑炎作用已成为业内研究的热点问题之一;由于全身应用糖皮质激素的不良反应大,局部应用小剂量激素是临床上常用的方式,布地奈德作为治疗NRDS 常用的糖皮质激素,临床上有气雾剂和液体剂两种剂型,不同剂型给药方式不同,相应的吸收和发挥作用的快慢也不尽相同,研究不同给药方式对NRDS患者的疗效对于临床治疗具有重要意义。
表2 三组患儿不同时间点血气分析结果 (±s)
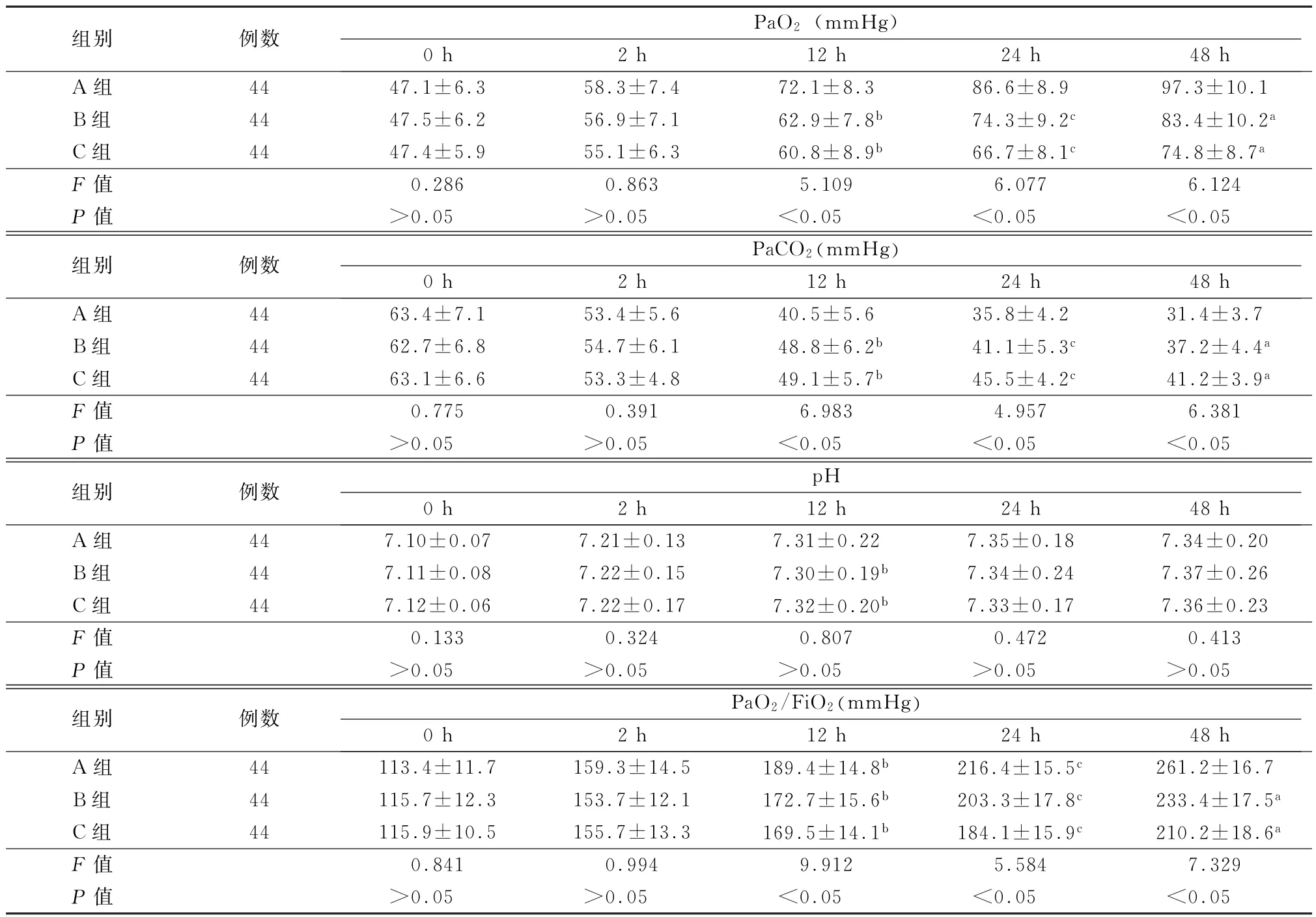
表2 三组患儿不同时间点血气分析结果 (±s)
注:FiO2 为吸入氧浓度;1 mmHg=0.133 kPa;与A 组比较,aP <0.05;与B组比较,bP <0.05;与同组0 h比较,cP <0.05
组别 例数PaO2 (mmHg)0 h 2 h 12 h 24 h 48 h A 组 44 47.1±6.3 58.3±7.4 72.1±8.3 86.6±8.9 97.3±10.1 B组 44 47.5±6.2 56.9±7.1 62.9±7.8b 74.3±9.2c 83.4±10.2a C组 44 47.4±5.9 55.1±6.3 60.8±8.9b 66.7±8.1c 74.8±8.7a F 值 0.286 0.863 5.109 6.077 6.124P 值 >0.05 >0.05 <0.05 <0.05 <0.05组别 例数 PaCO2(mmHg)0 h 2 h 12 h 24 h 48 h A 组 44 63.4±7.1 53.4±5.6 40.5±5.6 35.8±4.2 31.4±3.7 B组 44 62.7±6.8 54.7±6.1 48.8±6.2b 41.1±5.3c 37.2±4.4a C组 44 63.1±6.6 53.3±4.8 49.1±5.7b 45.5±4.2c 41.2±3.9a F 值 0.775 0.391 6.983 4.957 6.381P 值 >0.05 >0.05 <0.05 <0.05 <0.05组别 例数 pH 0 h 2 h 12 h 24 h 48 h A 组 44 7.10±0.07 7.21±0.13 7.31±0.22 7.35±0.18 7.34±0.20 B组 44 7.11±0.08 7.22±0.15 7.30±0.19b 7.34±0.24 7.37±0.26 C组 44 7.12±0.06 7.22±0.17 7.32±0.20b 7.33±0.17 7.36±0.23 F 值 0.133 0.324 0.807 0.472 0.413P 值 >0.05 >0.05 >0.05 >0.05 >0.05组别 例数 PaO2/FiO2(mmHg)0 h 2 h 12 h 24 h 48 h A 组 44 113.4±11.7 159.3±14.5 189.4±14.8b 216.4±15.5c 261.2±16.7 B组 44 115.7±12.3 153.7±12.1 172.7±15.6b 203.3±17.8c 233.4±17.5a C组 44 115.9±10.5 155.7±13.3 169.5±14.1b 184.1±15.9c 210.2±18.6a F 值 0.841 0.994 9.912 5.584 7.329P 值 >0.05 >0.05 <0.05 <0.05 <0.05

表3 三组患儿辅助通气时间、重复使用PS率及有创通气使用率比较

表4 三组患儿BPD 发生情况比较 [例 (%)]

表5 三组患儿主要并发症发生率比较 [例 (%)]
多项研究表明[10-11],糖皮质激素除了具有抑制炎症反应的作用外,还具有减轻支气管、肺水肿,促进肺抗氧化酶及PS的生成,改善肺功能,缩短呼吸机辅助治疗时间的作用。布地奈德作为治疗呼吸系统常用的吸入型糖皮质激素 (inhaled corticosteroids,ICS),在新生儿中应用剂量小,起效迅速,能够直达靶器官,作用部位更准确,且避免了全身应用引起的不良反应。本研究结果显示,治疗后三组患儿各时间点血气分析结果优于治疗前,且随着时间的延长PaO2、PaO2/FiO2逐渐升高,PaCO2、OI逐渐降低;治疗后A 组患儿12 h、24 h、48 h 血气分析结果优于B、C 两组(P<0.05),B组患儿24 h、48 h血气分析结果优于C 两组 (P<0.05);进一步论证了布地奈德+PS对改善NRDS患儿肺功能的评价,且指出了布地奈德气雾剂持续吸入+PS的治疗方式能够更好的改善患儿血气结果,与国内柯华等[12]研究结果相一致;分析认为:布地奈德气雾剂作为载体+PS的治疗方式,雾化出的PS 微粒直径在1.6~3.0μm,此为PS沉积到肺泡的理想物理状态;该种方式还可促进支气管纤毛运动,有效降低微血管的通透性,改善肺功能。另外,多项研究显示[13-14],布地奈德雾化吸入能够加速黏膜吸收,增强与激素受体的亲和力,促进肺泡组织的PS合成及释放,效果优于单一PS使用。B 组和C 组采用的气管内滴入方式及一次性全部吸入方式,由于肺表面梯度张力的作用,使其在肺内迅速扩散,很容易弥散至肺末端,降低其使用效果。国外最新研究也证实了布地奈德+PS 在改善肺功能方面的作用[15],但也指出布地奈德促进PS效果的机制尚不明确,这需要后期进一步的研究。
本研究结果显示,A、B 两组患儿辅助通气持续时间、有创通气例数及重复使用PS例数均低于C两组 (P<0.05),与国内外其他学者研究报道相一致[16];分析认为:布地奈德联合PS后,能够促进PS的吸收,使得相同剂量的PS能够发挥更佳的作用,进而通过患儿肺功能的改善,缩短辅助通气时间,降低PS重复使用次数。但A、B 两组之间比较差异无统计学意义,与潘静等[16]结果存在一定争议,考虑可能与本研究样本量较小,观察时间短有关。但是对于气雾剂型布地奈德在治疗NRDS中具有起效快、效果好的优点已经被广泛认可。国外有学者采用非随机双盲对照研究发现[17],对于存在BPD 发育不良倾向的患儿给予布地奈德气雾剂+PS 治疗,短期内患儿对氧的要求下降,机械通气时间也明显缩短。
对于预防BPD 方面,上世纪90年代糖皮质激素是常规用药,但由于大量临床实践发现其可造成患儿出现肺出血、ROP 的发生,逐渐使用减少。但近年来有学者对布地奈德治疗BPD 做了进一步研究发现[18],对于局部使用小剂量的布地奈德雾化吸入联合PS 治疗NRDS,早产儿的病死率及BPD 发生率显著降低,但IVH、ROP 及 NEC 的发生率并没有增高。本研究结果显示,三组患儿BPD 发生率比较差异无统计学意义 (P>0.05),但A 组患儿中重度BPD 发生率低于B、C 两组(P<0.05),与曹洋洋[19]的硕士论文研究结果相一致。国内一项研究发现,布地奈德气雾剂雾化吸入+PS能够降低患儿NEC、VAP 的发生[20]。但本研究中三组患儿并发症发生率差异无统计学意义,但A 组患儿的IVH、NEC、VAP发生率低于B、C组,考虑与样本量较少有关,分析认为糖皮质激素的抗炎作用已经得到公认,其在使用过程中能够发挥抑制机体炎症反应的作用,对于NEC 及VAP等并发症的发生应该具有一定的保护性作用。
综上所述,本研究通过对不同布地奈德给药方式联合PS对NRDS患儿肺功能及BPD 发生的作用,得出了分次雾化吸入方式能够更好的改善肺功能,降低BPD 严重程度,但由于本研究样本量有限,后期仍需要大样本随机对照研究进一步论证此结论。另外,国外有学者对曾患有BPD 的患儿进行了一项长期随访,发现是否应用糖皮质激素对于儿童阶段的生长发育、神经、心理结果无明显影响[21]。由于本研究时间较短,且国内关于新生儿的随访形势所限,此项结果在国内尚需进一步证实。
利益冲突所有作者均声明不存在利益冲突
