循环单核细胞计数在新生儿坏死性小肠结肠炎发病中的意义
2019-05-21周佳亮葛午平任建兵陈洽鑫
周佳亮 葛午平 任建兵 陈洽鑫
广东省妇幼保健院,广东广州 511400
坏死性小肠结肠炎(necrotizing enterocolitis,NEC)是新生儿尤其是早产儿最常见的消化道急症。2011年我国新生儿学组调查结果显示,极低出生体重儿NEC发生率为6.6%(170/2564)[1]。目前,新生儿坏死性小肠结肠炎的早期诊断主要依赖于患儿临床症状的持续进展,腹部体征及影像表现,如肠壁间积气、固定肠袢、门静脉积气等。然而,在NEC发病早期,患儿往往表现为喂养不耐受,典型体征及影像表现往往出现较晚,通过这些体征与影响表现来诊断NEC敏感度较低。由于早期诊断的困难,很多临床医生往往会给所有可疑病例按照新生儿坏死性小肠结肠炎予过度治疗,或者忽视病情变化而导致治疗延误。
除了早期诊断的困难,判断手术时机也是NEC诊治过程中的一个难点。从理论上说,手术探查的最佳时机是全层肠壁缺血坏死之后,尚未并发肠穿孔之前。许多作者期望通过一些主观及客观指标及时判断肠坏死,但目前除气腹外,仍无明确的标准作为手术治疗的指征。所以,寻找一个快速、方便、有效的生物指标,监测NEC的发生与进展,是当今NEC临床医生的迫切需求。单核细胞是临床行血液常规检查中的一个指标,该指标常常被临床医生忽视。然而,近年来,国外有学者认为单核细胞下降对鉴别NEC与非炎症导致的喂养不耐受有临床意义,国内尚未发现有相关研究。因此,本研究通过回顾性分析对比近年来我院NEC不同分期患儿与喂养不耐受患儿单核细胞的变化情况,探讨其临床意义。
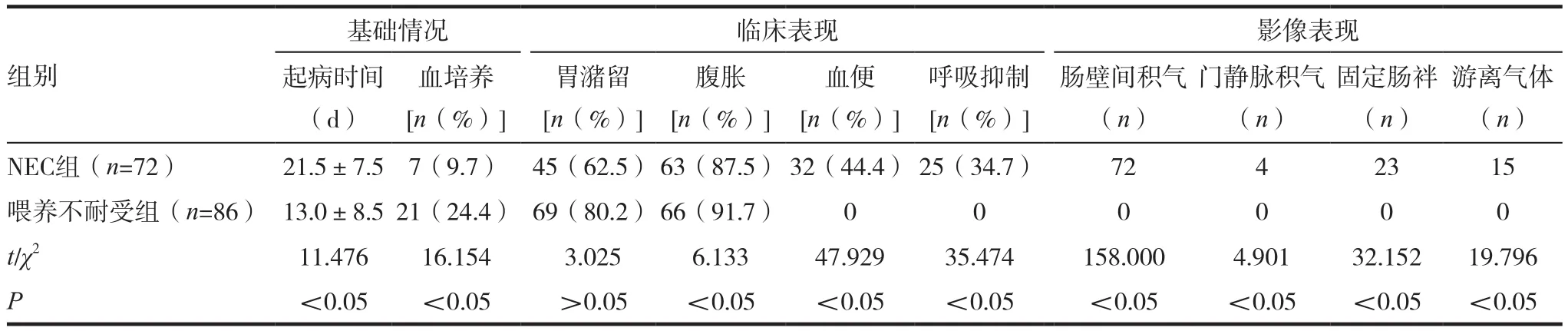
表1 两组患儿基础情况、临床表现与影像表现的比较
1 资料与方法
1.1 一般资料
收集本院2015年1月~2018年1月诊断为NEC及喂养不耐受的患儿。NEC患儿按Bell分期分为Ⅱ期和Ⅲ期两组,入组标准:患儿具有典型NEC临床表现(腹胀、胃潴留、血便、呼吸心率异常)及影像表现(气腹、固定肠袢、肠壁积气,门静脉积气)。同时为每个NEC患者配对2~3例胎龄与体重相接近的喂养不耐受患儿做为对照组,喂养不耐受指具有腹胀、呕吐、腹泻、血便、胃潴留等症状,而实验室及影像学检查均无明显异常,临床医生予短暂进食后再次进食表现良好的患儿。排除标准:(1)疑似期NEC病例;(2)合并有其他脏器炎症疾病的患儿;(3)手术探查提示为特发性穿孔,未见明显肠管坏死的患儿;(4)发病当天输血者。NEC组72例,胎龄35d,出生时体重2.52kg,男33例,女39例;喂养不耐受组86例,胎龄34d,出生时体重2.48kg,男44例,女42例,两组患儿在胎龄、出生体重和性别等一般资料方面,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
记录患儿血培养、动脉导管、临床症状及影像表现等相关情况,以及患儿起病前末次血常规检查中单核细胞计数、起病当天及发病后1周内单核细胞计数最低值。所有血常规检验均在本院检验科使用德国西门子H2120测得。
1.3 统计学方法
使用SPSS19.0软件进行统计学分析,计量资料以()表示,采用t检验,计数资料以 [n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患儿基础情况、临床表现与影像表现的比较
基础情况:NEC组与喂养不耐组比较,差异有统计学意义(P<0.05);临床表现:NEC组与喂养不耐组在尿潴留方面比较,差异无统计学意义(P>0.05),NEC组与喂养不耐组在腹胀、血便、呼吸抑制方面比较,差异有统计学意义(P<0.05);影像表现:NEC组与喂养不耐组在肠壁间积气、门静脉积气、固定肠袢、游离气体方面比较,差异有统计学意义(P<0.05)。见表1。
2.2 两组患儿细胞计数比较
两组患儿诊断前、诊断时与诊断后单核细胞计数的比较,差异有统计学意义(P<0.05)。见图1、表2。

图1 NCEⅡ期、NECⅢ期与对照组比较
表2 两组患儿单核细胞计数比较(±s,×109/L)

表2 两组患儿单核细胞计数比较(±s,×109/L)
组别 诊断前 诊断时 诊断后NEC组 2.08±0.38 1.17±0.22 2.10±0.39喂养不耐受组 0.84±0.04 1.58±0.30 1.40±0.27 t 14.513 4.928 6.599 P<0.05 <0.05 <0.05
3 讨论
新生儿坏死性小肠结肠炎发病早期往往表现为心率增快、呼吸暂停、拒食、胃潴留、腹胀等非特异症状[1],这些症状表现常与多种非感染性因素导致的喂养不耐受难以鉴别。早期诊断有利于提高临床医生警惕性,加强监测,也有利于防止过度治疗。
研究表明,很多生物标志物在一定程度上可反应新生儿坏死性小肠结肠炎的发病与进展,其中主要包括两类,一是非特异性的炎症标记物,如:C-反应蛋白(C-reaction protein,CRP)、血清淀粉样蛋白A(serum amyloid A,SAA)、补体C5a以及炎性介质(血小板活化因子、前降钙素、E-选择素、TNF-α、IL-6、IL-8、IL-10等);二是能反映肠道炎症损伤的特异性标志物,如:血清β-葡萄糖苷酶(serum cytosolic β-glucosidase,CBG)粪钙卫蛋白(fecal calprotectin,FC),肠脂肪酸结合蛋白(intestinal fatty acid-binding protein,I-FABP)等[2-7]。然而,单纯通过这些标志物或者特异性不高,如CRP等临床上普遍应用的炎症指标;或者标本留置与化验麻烦,不利于日常监测,如FC,I-FABP等。
人体和实验动物组织标本研究显示,在NEC病变组织,有大量巨噬细胞和少量的中性粒细胞浸润,而淋巴细胞数量改变并不明显,巨噬细胞在NEC发展过程中产生大量炎症因子,促使过强炎症反应而导致NEC发生[8-9]。巨噬细胞浸润是NEC组织病理的一个重要特征,其他疾病如败血症等引起的新生儿肠梗阻没有这种表现。通过对组织中巨噬细胞炎症因子产生与巨噬细胞极化的干预,可减轻NEC肠道炎症反应,从而为NEC治疗提供一个新的思路[10-11]。由于组织中巨噬细胞主要由血液循环中的单核细胞迁移至组织固有层分化而成[12],而早产儿造血系统无法及时有效向血液循环补给单核细胞,这就造成NEC患儿血液循环中单核细胞的急剧下降。Remon等[13]对确诊NEC的患儿和仅表现为喂养不耐受的患儿进行对照分析,发现后者没有表现循环单核细胞下降,而喂养不耐受同时伴单核细胞急剧下降(>20%)诊断NEC的敏感度和特异度均>70%,而白细胞、淋巴细胞、中性粒细胞等在喂养不耐受患儿和NECⅡ/Ⅲ期患儿没有显著差异。本研究结果与Remon等研究结果一致,单核细胞的显著下降可能是监测NEC起病的有效指标。在新生儿时期,组织中的巨噬细胞主要是由外周血来源的单核细胞分化所形成的,是机体固有免疫的一部分,也是机体的第一道防御屏障。NEC发病时肠道巨噬细胞增多主要源自外周血中的单核细胞,肠道巨噬细胞总数通过循环单核细胞不断的归巢与固有层中原位单核细胞的分化来维持正常的。针对早产儿来说单核细胞的单核细胞池有限,在骨髓与其他地方也相应的缺乏成熟的单核细胞,所以在NEC发生时,单核细胞进入到肠道组织中,而外周血中的单核细胞也随之出现降低的状态。在NEC患儿诊断时单核细胞绝对值有所降低,主要是是因外周循环中的单核细胞进入到肠道组织中降低单核细胞的因素。通过本次研究证实,对血常规中单核细胞绝对值计数进行观察后证实,NEC患儿在发病初期到诊断及诊断后3~5d先后出现了降低与升高的情况,其中NEG诊断时循环单核细胞计数是最低的,因此在NEC发病过程中有着重要的作用。
单核细胞计数用于监测NEC起病,其优势主要在于该检查无需增加患儿的创伤,仅依赖末梢血常规检查即可获取相关数据,方便快捷,费用低廉,便于动态监测。文献报道其阴性预测值为88%,可作为临床排除不典型NEC的重要参考指标,避免临床过度治疗。对于生长受限的早产儿,单核细胞计数偏低,其他白细胞计数也总体偏低[14-15],因此临床判断病情应结合该指标的动态变化及变化幅度。
随着NEC病情进展,患儿可能出现肠坏死肠穿孔等并发症,需及时手术干预可改善预后。然而,目前判断是否肠坏死穿孔,除了X片上出现游离气体外,并无明确的客观指标。
目前,我国小儿临床医生判断NEC及其他感染性疾病监测的实验室指标包括白细胞计数、血小板计数、CRP、降钙素原等,单核细胞计数一直未得到临床医生的重视。我们认为,由于血液中单核细胞计数临床可通过末梢血监测,方便快捷,费用低,可作为鉴别NEC与其他原因引起喂养不耐受的参考指标。然而,本研究属于回顾性研究,且样本量相对较小,研究结论尚需多中心随机对照研究证实。
