肥胖对14岁以上扁桃体切除术患者术后出血的影响
2019-04-24赖若沙李葳曾俊杰胡鹏董运鹏郭运凯伍伟景谢鼎华
赖若沙,李葳,曾俊杰,胡鹏,董运鹏,郭运凯,伍伟景,谢鼎华
(中南大学湘雅二医院 耳鼻咽喉科,湖南 长沙 410011)
扁桃体切除术是耳鼻喉科最常见的手术。扁桃体切除术的适应证包括慢性扁桃体炎或多次并发扁桃体脓肿、病灶性扁桃体、扁桃体肿瘤及阻塞性呼吸暂停等[1]。近年来,受环境因素、生活习惯及节奏的影响,扁桃体相关疾病呈增多倾向,行扁桃体切除术患者数量居高不下。扁桃体切除术后出血是最常见和最受关注的术后风险之一。本研究目的在于阐述年龄>14岁患者的体重指数(body mass index,BMI)与扁桃体切除术后出血的关系,并探讨扁桃体切除术后出血的常见原因,提出相应的预防措施。
1 资料与方法
1.1 一般资料
选取2012年8月—2018年8月于中南大学湘雅二医院耳鼻咽喉头颈外科诊治的成人扁桃体手术患者840例。其中,男性434例,女性406例;年龄15~54岁,平均(34±12)岁;病程1个月~12年,平均(2.92±1.56)年。根据患者术后是否出血分为出血组和未出血组,分别为27和813例。纳入有扁桃体切除手术适应证且无手术禁忌证的患者,包括慢性扁桃体炎、阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS)、病灶性扁桃体、茎突综合征及各种扁桃体良性肿瘤。排除患有血液学疾病、免疫功能恶化、慢性消耗性疾病及无法控制的慢性疾病患者(如糖尿病、高血压等),所有患者仅进行扁桃体切除,或根据需要同时进行悬雍垂腭咽成型手术,排除需要腺样体切除的患者。排除年龄≤14岁的儿童,因为儿童中扁桃体切除术后出血的发生率明显低于成年患者,比例约1∶8[2];且相对于成人,儿童疼痛耐受性差,术后不但拒绝进食,且有明显哭闹现象,增加感染、黏膜撕裂发生率,因此儿童与成人扁桃体切除术后出血的主要因素可能存在差异[3];儿童一旦出血,需要手术干预的可能性更大,不适用于扁桃体切除术后出血的分级标准。将患者分为正常体重(BMI< 25kg/m2)、超重(25 kg/m2≤ BMI<30 kg/m2)及肥胖(BMI≥30 kg/m2)。这种BMI分类系统得到世界卫生组织和国家卫生研究院的认可,是最广泛接受的根据体重对个人进行分层的方法。患者或其监护人均签署书面知情同意书。
1.2 诊断标准
笔者采用2012年TOLSKA等[4]提出的出血分级法将扁桃体切除术后出血分为3级。1级:术后少量出血,无创性治疗即可控制;2级:需在局部麻醉下予以肾上腺素及利多卡因等浸润止血;3级:术后出血需全身麻醉下手术止血。扁桃体切除术后出血又分为原发性出血和继发性出血,前者是指扁桃体切除术后24 h内的出血,后者指24 h后的出血。
1.3 数据收集
收集患者的年龄、性别、体重、BMI、手术、手术方式(电刀、圈套器和等离子刀消融)、手术者经验、扁桃体大小及扁桃体切除术后出血的分类和时间。同时收集手术记录、病程记录、出院医嘱、术后复查的记录、护理记录及电话随访情况。
1.4 方法
患者均采用全身麻醉。仰卧位,经口插入气管插管,使用电刀、等离子刀消融的方法切除扁桃体,或使用圈套器及棉球钝性剥离的方法来切除扁桃体。术中使用棉球压迫止血或电刀切除扁桃体的同时电凝止血,看到扁桃体窝血管搏动性出血用4-0可吸收性线结扎。在对双侧扁桃体窝内彻底止血后,结束手术。术后患者行常规输液、抗菌药物,除个别患者药物过敏外一般滴注头孢西丁,抗感染治疗4~6 d,平均(4.09±0.35)d,术中用1次蛇毒血凝酶止血,术后使用1次/d,持续3 d。术后6 h开始冷流质饮食,术后第1天改为半流质饮食。患者住院时间平均7 d,个别患者必要时适当延长。有11例患者术后1周内有发热症状,血常规结果示白细胞计数正常或稍有增高。出院时患者咽部疼痛减轻,可正常饮食,扁桃体窝内假膜形成良好。术后随访1个月。
1.5 统计学方法
数据分析采用SPSS 19.0统计软件,计量资料以均数±标准差(±s)表示,比较用t检验,计数资料以构成比或率(%)表示,比较用Fisher确切概率法,影响因素的分析采用Logistic回归模型,P<0.05为差异有统计学意义。
2 结果
2.1 患者扁桃体切除术后出血一般情况
扁桃体切除术后出血发生率为3.21%(27/840),其中原发性出血发生率为0.24%(2/840),且出血量较少(1级),继发性出血发生率为2.98%(25/840)。扁桃体切除术后出血最常发生在手术后的5或6 d,分别有11和8例患者。3级出血发生率为0.83%(7/840)。所有的扁桃体切除术后出血均发生在手术后 14 d内。
2.2 扁桃体切除术后出血发生率的单因素分析
出血组与未出血组患者的男性、OSAHS、BMI≥30 kg/m2比例比较,经Fisher确切概率法,差异有统计学意义(P<0.05),出血组较高。两组患者在手术方式、扁桃体大小、术中是否缝扎、手术时间、年龄、第一术者年资、血小板计数、APTT时间、术中出血量方面比较,差异无统计学意义(P>0.05)。见表1。
2.3 扁桃体切除术后出血的多因素Logistic回归分析
以性别、OSAHS及BMI为自变量,扁桃体切除术后出血为因变量,进行逐步多因素Logistic回归分析。在排除了OSAHS的影响后,结果显示性别和肥胖是影响扁桃体切除术后出血发生的独立危险因素(P<0.05)。见表2。
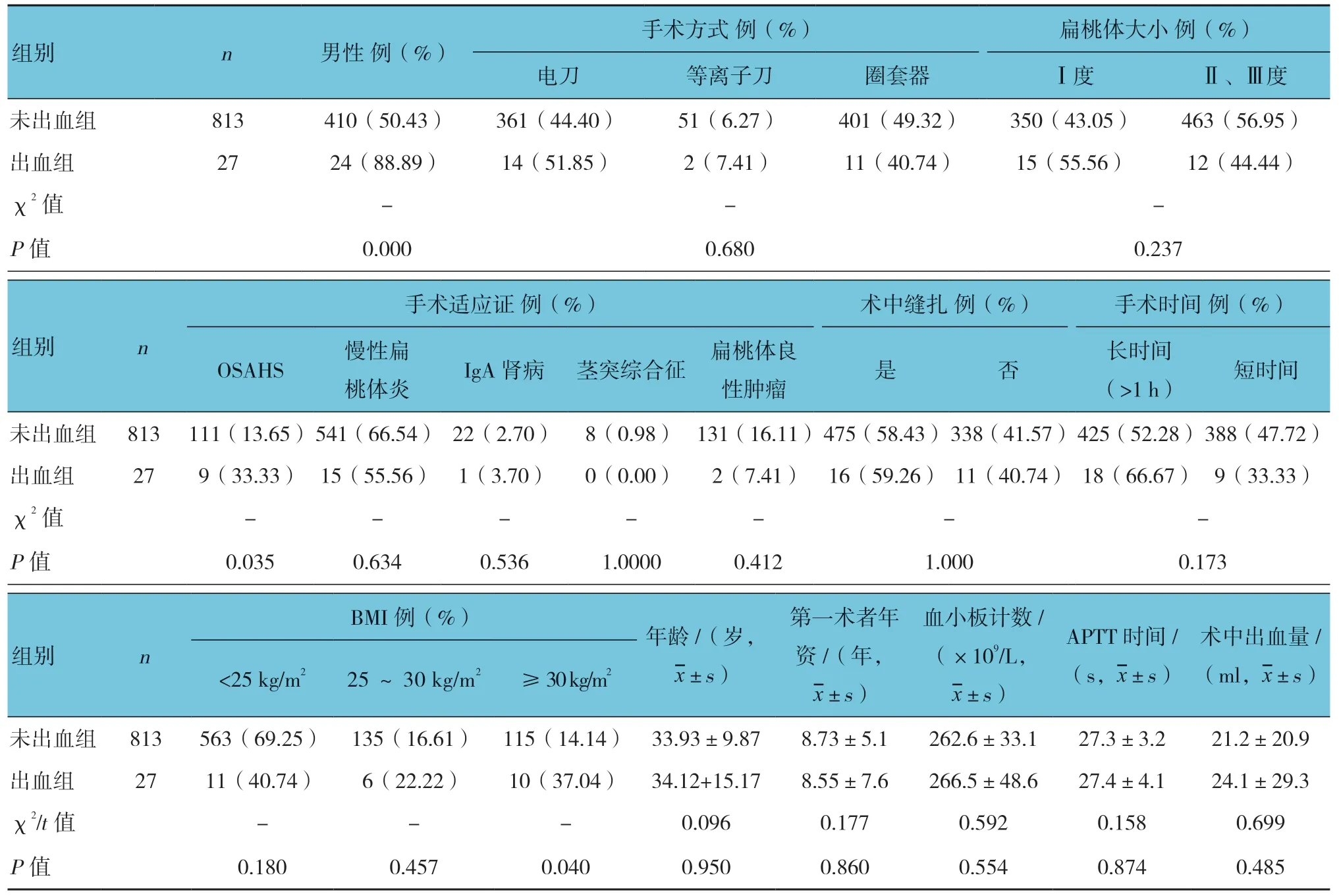
表1 两组患者各因素下的扁桃体切除术后出血发生率比较
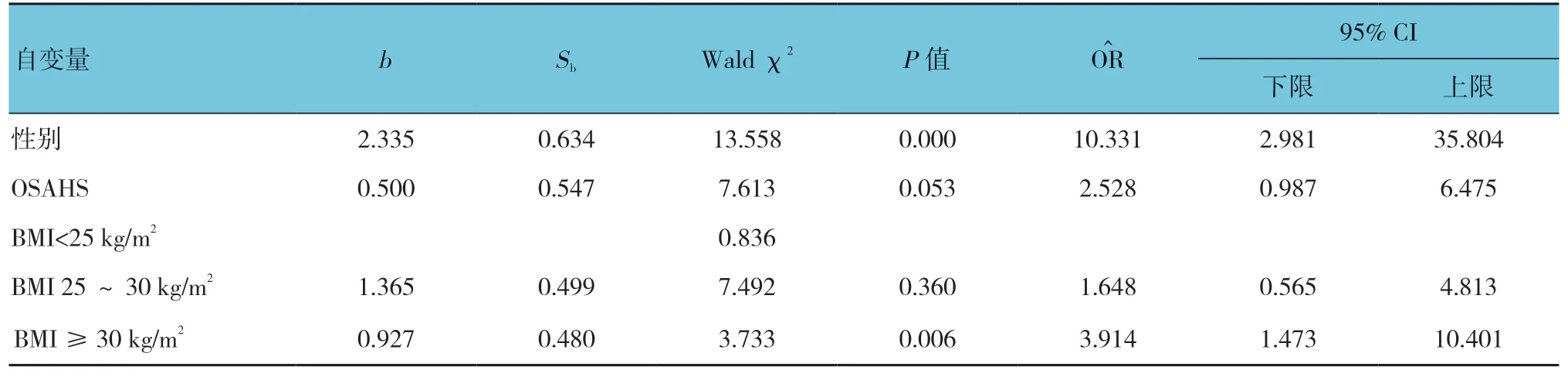
表2 扁桃体切除术后出血的多因素Logistic回归分析参数
3 讨论
扁桃体切除术是一种很常见的手术,其存在一定的风险和并发症,包括术后的疼痛,呼吸困难,脱水和出血。扁桃体切除术后出血占所有术后并发症的1/3,与之相关的病死率高达16%~54%[5-7]。扁桃体切除术后出血发生率为0.12%~0.18%,包括原发性出血和继发性出血[8-9]。在本研究中,扁桃体切除术后出血的总发生率为3.21%,较其他文献报告中高,这可能与患者的纳入标准(年龄>14岁)以及患者适应证的比例不同有关[8-9]。大多数扁桃体切除术后出血是发生在手术后14 d内的继发性出血,扁桃体切除术后出血发作大都是轻微可控的,3级出血的发生率为0.83%。
目前有大量扁桃体切除术后出血的相关因素的研究,包括围手术期类固醇激素的使用、非甾体类抗炎药物的使用、抗生素、麻醉药、手术方法、指证及性别等[8,10-11]。但很少有人研究肥胖和扁桃体切除术后出血的关系,国内尚无相关报道。肥胖可以导致慢性炎症的发生,也可以导致一些手术并发症的出现:如伤口的延迟愈合和感染,导致高患病率和病死率[12]。超重和肥胖已成为全球性的问题,尽管社会各界和医疗机构进行了艰苦卓绝的努力,其发病率仍呈逐年上升趋势。同时每年都有大量的患者施行扁桃体切除手术,研究肥胖和扁桃体切除术后出血的关系非常必要。
本研究中,笔者发现OSAHS患者术后有较高的出血倾向,而男性的扁桃体切除术后出血发生率高于女性,这和之前的文献相符[13]。从多因素Logistic回归分析的结果推测:肥胖和性别是引起扁桃体切除术后出血发生的独立危险因素。文献证实肥胖会影响术后伤口愈合、伤口感染率和出血风险[8]。此外,肥胖患者进行扁桃体切除术也可能存在一定的技术难度[14]。由于内脏脂肪过多,肥胖患者手术视野较为狭窄,从而影响止血。因此,伤口问题和技术困难可能会导致肥胖患者扁桃体切除术后出血的高发生率。
本研究首次表明,肥胖状态与非儿童患者扁桃体切除术后出血的发生显著相关。与这一发现相反的,澳大利亚有研究显示超重或肥胖不会增加扁桃体切除术后出血的风险[15]。研究差异的一个可能原因是患者纳入标准的不同,笔者的研究只针对>14岁的中国患者。扁桃体切除术后出血的发生率取决于患者的年龄,出血风险在青少年和年轻人中最高,在儿童中最低[2]。另一个可能的原因是扁桃体切除术的适应证不同。RIECHELMANN等[15]的300例患者中进行65例(21.7%)扁桃体脓肿切除术,脓肿扁桃体切除术后扁桃体切除术后出血的风险似乎高于择期扁桃体切除术。
综上所述,外科医生应该意识到肥胖患者扁桃体切除术后出血的高发生率,特别是针对男性的肥胖患者。在扁桃体切除术前采取以减轻体重为目的的营养方法,在签署知情同意书时应给予必要的告知,并为突然出血做好准备。
