日光性雀斑样痣、脂溢性角化病及扁平苔藓样角化病皮肤镜特征专家共识
2019-03-23国家皮肤与免疫疾病临床医学研究中心中国医疗保健国际交流促进会华夏皮肤影像人工智能协作组中国医疗保健国际交流促进会皮肤科分会皮肤影像学组中国中西医结合学会皮肤性病专业委员会皮肤影像学组中国医师协会皮肤科医师分会皮肤外科亚专业委员会中华医学会皮肤性病学分会皮肤影像学组中国医学装备协会皮肤病与皮肤美容分会皮肤影像装备学组国家远程医疗与互联网医学中心皮肤科专委会中国医学装备人工智能联盟皮肤科委员会中国老年学和老年医学学会老年病学分会皮肤病与皮肤衰老防治专家委员会
国家皮肤与免疫疾病临床医学研究中心 中国医疗保健国际交流促进会华夏皮肤影像人工智能协作组 中国医疗保健国际交流促进会皮肤科分会皮肤影像学组 中国中西医结合学会皮肤性病专业委员会皮肤影像学组 中国医师协会皮肤科医师分会皮肤外科亚专业委员会 中华医学会皮肤性病学分会皮肤影像学组(筹) 中国医学装备协会皮肤病与皮肤美容分会皮肤影像装备学组 国家远程医疗与互联网医学中心皮肤科专委会 中国医学装备人工智能联盟皮肤科委员会 中国老年学和老年医学学会老年病学分会皮肤病与皮肤衰老防治专家委员会
皮肤镜检查是一种无创的活体皮损检查技术,通过皮肤镜可观察到表皮及其以下的浅表皮肤结构。对于接受过皮肤镜检查正规培训的临床医生,使用该检查可以显著提高对色素性和非色素性皮损的诊断准确性[1-3]。日光性雀斑样痣(solar lentigines,SL)、脂溢性角化病(seborrheic keratosis,SK)及扁平苔藓样角化病(lichen planus-like keratosis,LPLK)是常见的良性表皮增生性疾病,多因表皮自然老化和光老化产生[4]。皮肤镜对于皮损诊断、鉴别诊断以及定期动态监测等都有重要作用。我们基于2016年发表的皮肤镜术语规范[4-5],总结这3种疾病在皮肤镜下的特征性表现。
一、SL
SL又称为日光性黑子,是SK的早期表现,与紫外线暴露和皮肤老化有关,表现为多发性浅褐色斑片,直径数毫米至数厘米,颜色浅棕色至深棕色(图1)。SL并非真性黑素细胞病变,其组织学表现为角质形成细胞中黑素沉积增加,及轻度黑素细胞数量增加,在表皮和真皮交界部位呈线状分布[6-7]。
在皮肤镜下,SL的典型特征表现为:①皮损边界清晰,见于82%的SL皮损[7];②虫蚀状边缘即边界清晰的圆齿状边缘,见于79.5%的SL[7];③模糊的色素网即网状线,多呈浅褐色,见于13%~69.2%的SL[6-7];④指纹模式即平行弯曲的棕色细线,见于25.6%的SL[7];⑤棕色均质模式即棕色无结构区,又称“果冻征”,犹如涂抹在皮肤上的棕色果冻[8],见于59% ~100%的SL[6-7];⑥假性网络即棕色无结构区,间有毛囊及附属器开口或称假性色素网,见于40%的SL[6],有时毛囊周围可出现浅褐色同心圆样结构。

图1 日光性雀斑样痣临床表现 可见界限清楚的褐色斑
皮损边界清晰以及虫蚀状边缘(图2A)是SL的主要共同特征[9-10]。SL在皮肤镜下的表现与其所在的部位有关:躯干部位的SL可表现为黄色至棕色模糊的色素网及指纹样模式[9,11](图2B、2C);在四肢,SL多表现为棕色均质模式(2D),可伴有虫蚀状边缘;在面部,SL在皮肤镜下多表现为假性色素网[8-9](图2E),也可见到围绕附属器开口的模糊色素网及指纹样模式。
有时SL也可表现为特殊亚型,如苔藓样退化(LPLK中的一种)或墨点状SL[12-14]等。墨点状SL为一类颜色很深的雀斑样痣,好发于偏浅肤色人群,皮损通常孤立出现,呈深黑色色素网,边界清晰但不规则,色素网在皮损边缘突然中断,可被误诊为恶性黑素瘤,如无法明确判断时仍建议密切随访或活检确认。
SL临床上需与SK、色素性日光性角化病(actinic keratosis,AK)、恶性雀斑样痣及恶性雀斑样痣性黑素瘤鉴别。恶性雀斑样痣也可出现假性色素网及均质结构,需注意识别其在皮肤镜下呈现的毛囊内灰色点、不对称色素性毛囊口、菱形模式、污斑等异常色素结构,如果附属器开口周围出现以下4种特征之一,需考虑恶性雀斑样痣:①与周围浅棕色不一致的灰点或者灰环(环状-颗粒模式);②粗且颜色不一的网状线;③深棕/蓝灰色带状结构;④棕色小球[15]。尤其当出现蓝灰色结构时,需考虑恶性雀斑样痣的可能性[16]。临床方面,SL多发且表面通常相对粗糙,而恶性雀斑样痣通常相对孤立出现且表面光滑,少有鳞屑。当临床和皮肤镜下特征不典型时,建议进一步活检以明确诊断。色素性AK同样可出现假性色素网,但皮损部位往往有大小不一的毛囊开口,伴有角栓,可见草莓状模式,多有鳞屑[17]。

图2 日光性雀斑样痣皮肤镜特征性表现 2A:皮损边界清晰,可伴虫蚀状边缘;2B:模糊色素网;2C:指纹样模式;2D:均质模式;2E:假性色素网
二、SK
SK是最为常见的表皮来源的良性肿瘤之一,可由SL转化而来(如腺样型SK)。因组织学类型不同,SK的外观多变[18],可为扁平黑斑、均匀增厚隆起的棕色斑块、疣状黑色丘疹或疣状肿物,与正常皮肤界限清楚,可有虫蚀状边缘。
在皮肤镜下,SK的典型表现为以下1种或多种特征(部分特征在偏振模式和非偏振模式下的表现可能有所不同)。
1.皮损边界清晰,可有虫蚀状边缘:54.17%~90%(因多数文献将SL也归入SK中,故实际观察到的频率会高于文献报道,下同)的SK皮损均边界清晰[6-7,19-20]。
2.粟粒样囊肿:即乳白色、淡黄色或橘色团块(图3A),偏振模式下有时不易观察,而非偏振(浸润)模式下显示得更为清晰。组织病理上表现为表皮内充满角蛋白的囊肿[7],见于37.5%~66.5%的SK 皮损[6-7,19-21]。其中较大的粟粒样囊肿因边界不清而呈云状,诊断SK的特异性较高;小而亮的呈星状,也可见于恶性黑素瘤或基底细胞癌[22]。
3.粉刺样开口:即分散或簇集的团块或点(图3A),可呈棕色、橙色、黄色,少数情况下也可呈黑色,同样于非偏振模式下观察更为明显。组织病理上表现为皮肤表面凹陷内的角质填充物,即假性角囊肿,见于 50% ~90%的SK[6-7,19-21]。
4.脑回状模式:是由充满角质的沟和回组成的弯曲粗线,又称沟嵴结构,可表现为网状、环状、腊肠样、胖手指样(图3B)、隐窝(图3C)等,见于60.9% ~100%的SK皮损[6-7,19-21]。棘层肥厚增生时,隆起的SK皮损可表现为粗大的嵴和沟[7],初呈短棒状、弯曲状、环状或椭圆形的粗线(腊肠样或胖手指样)[23]。随棘层肥厚程度的增加,沟和嵴可折叠形成脑回样(图3D)[24]。棘层增生更为明显时,富含色素的嵴可呈棕色或蓝灰色,沟或毛囊开口内可填充深棕色、灰色或蓝灰色无结构团块样角质物,称为隐窝(充满角质的凹陷,比粉刺样开口大)[25]。脑回状模式及隐窝多见于棘层肥厚型SK,粉刺样开口和粟粒样囊肿在棘层肥厚型皮损中也更为多见。
5.发夹样血管:即2条平行的线状血管形成的半环状或袢状结构(图3E),是SK的常见特征之一[7],见于29.17% ~63.5%的SK皮损[6-7]。发夹样血管周围常伴有白色晕,系角质增生所致,多见于增厚的刺激型SK,扁平SK一般很少出现发夹样血管[7,19,21,26-27]。部分 SK 亦可见其他血管形态,如点状、分支状、线状、盘绕状、螺旋状等[6,20]。因血管受压后观察不清,故更适宜在非接触的偏振模式下观察。
6.摇晃试验中皮损整体移动:对于使用接触式皮肤镜检查的皮损,可进行摇晃试验以与皮内痣辅助鉴别。具体操作时将皮肤镜稍用力压住皮损并前后移动,SK通常皮损整体会随皮肤镜接触部滑动,而皮内痣不会整体滑动,而是局部晃动[28]。
皮肤镜下,粉刺样开口和粟粒样囊肿是SK的相对特征性结构,可见于大多数类型的SK,棘层增生越明显,这类结构的出现概率越高。平坦的SK在结构模式上常与SL类似,表现为棕色、黄色或橘色弯曲的粗线。粗线在躯干可表现为脑回状模式,在面部可表现为假性网络。SL的指纹模式与SK的脑回状模式区别在于,前者为细线且几乎不突出皮面,而SK由于棘层增厚,色素网线条较SL要粗大得多,且皮损中常可见粉刺样开口,多见于网状型SK。

图3 脂溢性角化病皮肤镜特征性表现 3A:粟粒样囊肿(星号所示)和粉刺样开口(箭头所示);3B:胖手指样结构(箭头所示);3C:隐窝;3D:脑回样结构;3E:发夹样血管(箭头所示)
皮肤镜特征的鉴别诊断方面,除SL之外,SK尚需与寻常疣、扁平疣、恶性黑素瘤、角化棘皮瘤、AK等鉴别。部分寻常疣皮损外观可类似疣状SK,然而除了表皮疣状增生之外,多发出血点是寻常疣较显著的特征[29]。有时扁平疣与扁平SK也较难明确区分,尤其在皮损较小的情况下。扁平疣以粉红色至浅褐色背景下的点、球状血管为主要表现[30],分布相对规则,且可有散在出血点,而SK血管特征并不突出,且分布相对更不规则[20]。对于色素沉着明显的皮损需尤为警惕,如出现不典型色素网、蓝白结构、不规则的点和球、伪足样结构、蓝黑色污斑,需考虑恶性黑素瘤诊断[31]。角化棘皮瘤可出现发夹样血管,但典型皮损呈火山口样外观,中心以多发黄白色无结构区为主,可出现毛囊周围白晕或白色环状结构[17]。某些AK外观也可类似于SK,但AK多具有草莓状模式及毛囊周围白晕或蓝灰色晕,且缺乏SK特征性的粉刺样开口及粟粒样囊肿结构[17]。由于部分SK可与鳞状细胞癌及恶性黑素瘤相混淆,因此皮肤镜下表现不典型的SK仍建议活检明确诊断。
三、LPLK
LPLK又称苔藓样角化病,1966年由Shapiro和Ackerman首次提出[32]。LPLK并非一种特定疾病,而被认为是SL、SK及AK在退行期的改变[10,33],推测与原有皮损的免疫及炎症反应有关。好发于面部、手背等曝光部位,临床上表现为粉红色、灰色至褐色的孤立性丘疹或斑块,周围往往伴有日光性损害如SL等(图4A)。临床上可表现为3种类型即扁平红斑样型、扁平色素型和斑块样型[34]。近期研究显示,非色素性LPLK更常见,可占61.7%[35]。在某些情况下,LPLK与皮肤恶性肿瘤相似,故常需活检进一步明确诊断。
在皮肤镜下,LPLK表现为以下特征:
1.胡椒粉样或颗粒模式(蓝黑色细颗粒):可见于34.9%的LPLK皮损,相对具有特征性[35]。完全或接近完全退化的LPLK中,灰色点可聚集形成小球、条纹或围绕毛囊的环形结构[10](图4B)。组织病理上为真皮浅层的色素颗粒或噬色素细胞,偶可出现血管结构和晶体状条纹(白色直线),后者组织病理上为真皮浅层增生的胶原[33-34]。
2.皮损周围可见SL、SK或AK的皮肤镜特征(图4C):原有皮损在退化形成LPLK过程中,可观察到SL、SK或AK原发皮损的皮肤镜特征。其中SL、SK特征可出现于71.4%以上的色素性LPLK皮损[33]。AK的皮肤镜特征参见鳞状细胞肿瘤的皮肤镜诊断共识[36]。
有学者提出,SL从发生到退化为LPLK的过程可分为4个阶段,①早期炎症:皮肤镜下可在假性网络区出现粉红色区,组织病理对应于真皮浅层及真皮乳头淋巴细胞浸润及血管扩张;②早期退化:皮肤镜下可见围绕毛囊的环状对称性色素结构,组织病理对应于毛囊周围的噬黑素细胞;③中期退化:皮肤镜下可见灰色假性网络,组织病理对应于真皮乳头处突出的噬黑素细胞;④晚期退化:皮肤镜下可见蓝灰色细点(胡椒粉样),组织病理对应于真皮乳头处弥散的噬黑素细胞[37]。
近期研究显示,胡椒粉样及颗粒模式等特征仅对分辨色素性LPLK有帮助。对于占多数的非色素性LPLK,其特征主要为鳞屑(42.5%)和橙色无结构区(8.2%),然而这些特征特异性并不高,因此常常需配合活检诊断[35]。
蓝灰色细点也可能见于恶性雀斑样痣(环状-颗粒模式)、恶性黑素瘤(为其退行性结构)及色素性 AK[33,35,38-40]。粉红色或近似肤色的 LPLK 因缺乏相关皮肤镜特征,与基底细胞癌及无色素性恶性黑素瘤难以鉴别[33]。尤其是疑诊LPLK皮损出现晶体状条纹时,需进一步活检以进行鉴别诊断。
当皮损临床表现结合病史及皮肤镜特征无法确诊或疑有恶变时,建议积极进行病理活检以明确诊断。
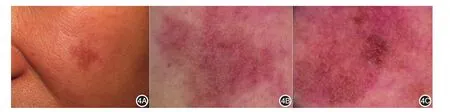
图4 扁平苔藓样角化病的临床和皮肤镜表现 4A:临床表现为面部灰褐色界限较清的斑块;4B:皮肤镜下围绕毛囊的胡椒粉样结构;4C:皮肤镜下皮损周围可见日光性雀斑样痣的特征
